Абсцесс послеоперационного рубца код по мкб 10 — LiveAcademy
Местные осложнения. К осложнениям в области операционной раны относятся кровотечение, гематома, инфильтрат, нагноение раны, расхождение ее краев с выпадением внутренностей (эвентрация), лигатурный свищ, серома.
Кровотечение может возникать в результате недостаточно проведенного гемостаза во время операции, соскальзывания лигатуры с сосуда, нарушения свертываемости крови. Остановка кровотечения осуществляется известными методами окончательного гемостаза (холод на рану, тампонада, лигирование, гемостатические препараты), повторным оперативным вмешательством, проводимым с этой целью.
Гематома формируется в тканях из крови, поступающей из кровоточащего сосуда. Она рассасывается под действием тепла (компресс, ультрафиолетовое облучение (УФО)), удаляется путем пункции или оперативного вмешательства.
Инфильтрат — это пропитывание тканей экссудатом на расстоянии 5—10 см от краев раны. Причинами являются инфицирование раны, травматизация подкожно-жировой клетчатки с образованием зон некроза и гематом, неадекватное дренирование раны у тучных больных, применение для шва на подкожно-жировую клетчатку материала, обладающего высокой тканевой реактивностью. Клинические признаки инфильтрата проявляются на 3 — 6-е сутки после операции: боли, отек и гиперемия краев раны, где пальпируется болезненное уплотнение без четких контуров, ухудшение общего состояния, повышение температуры тела, появление других симптомов воспаления и интоксикации. Рассасывание инфильтрата возможно также под действием тепла, поэтому применяют физиотерапию.
Нагноение раны развивается по тем же причинам, что и инфильтрат, но воспалительные явления выражены сильнее. Клинические признаки появляются к концу первых — началу вторых суток после операции и в последующие дни прогрессируют. В течение нескольких суток состояние больного приближается к септическому. При нагноении раны нужно снять швы, развести ее края, выпустить гной, санировать и дренировать рану.
Эвентрация — выхождение органов через операционную рану — может возникнуть по различным причинам: из-за ухудшения регенерации тканей (при гипопротеинемии, анемии, авитаминозе, истощении), недостаточно прочного ушивания тканей, нагноения раны, резкого и длительного повышения внутрибрюшного давления (при метеоризме, рвоте, кашле и др.).
Клиническая картина зависит от степени эвентрации. Выпадение внутренностей чаще возникает на 7—10-е сутки или раньше при резком повышении внутрибрюшного давления и проявляется расхождением краев раны, выходом через нее органов, что может закончиться развитием их воспаления и некроза, кишечной непроходимости, перитонита.
При эвентрации рану следует накрыть стерильной повязкой, смоченной раствором антисептика. В условиях операционной под общей анестезией растворами антисептиков обрабатывают операционное поле и выпавшие органы; последние вправляют, края раны стягивают полосками пластыря или крепким шовным материалом и подкрепляют тугим бинтованием живота, плотным бандажом. Больному показаны строгий постельный режим в течение 2 недель, стимуляция деятельности кишечника.
Лигатурный свищ появляется в результате инфицирования не-рассасывающегося шовного материала (особенно шелка) или индивидуальной непереносимости макроорганизмом шовного материала. Вокруг материала образуется абсцесс, который вскрывается в области послеоперационного рубца.
Клиническим проявлением лигатурного свища является наличие свищевого хода, через который выделяется гной с кусочками лигатуры.
При множественных свищах, а также длительно протекающем единичном свище проводят операцию — иссечение послеоперационного рубца со свищевым ходом. После удаления лигатуры рана быстро заживает.
Серома — скопление серозной жидкости — возникает в связи с пересечением лимфатических капилляров, лимфа которых собирается в полости между подкожной жировой клетчаткой и апоневрозом, что особенно выражено у тучных людей при наличии больших полостей между этими тканями.
Клинически серома проявляется отхождением из раны серозной жидкости соломенного цвета.
Лечение серомы, как правило, ограничивается одно — или двукратной эвакуацией этого раневого отделяемого в первые 2 — 3-е суток после операции. Затем образование серомы прекращается.
Такие осложнения возникают в результате общего воздействия операционной травмы на организм и проявляются нарушением функции систем органов.
Наиболее часто после операции наблюдается боль в области послеоперационной раны. Для ее уменьшения назначают наркотические или ненаркотические анальгетики с аналептиками в течение 2 — 3 сут после операции или смеси спазмолитиков с анальгетиками и десенсибилизирующими средствами.
Осложнения со стороны нервной системы. Часто после операции наблюдаются бессонница, значительно реже нарушение психики. При бессоннице назначают снотворные. Нарушения психики встречаются у ослабленных пациентов, алкоголиков после травматичных операций. При развитии психоза следует установить индивидуальный пост, вызвать дежурного врача или психиатра. Для успокоения пациентов проводят тщательное обезболивание, применяют нейролептики (галоперидол, дроперидол).
Осложнения со стороны органов дыхания. Бронхиты, послеоперационные пневмонии, ателектазы возникают вследствие нарушения вентиляции легких, переохлаждения и чаще всего развиваются у курильщиков. Перед операцией и в послеоперационном периоде пациентам категорически запрещается курить. Для профилактики пневмонии и ателектазов пациентам проводят дыхательную гимнастику, вибрационный массаж, массаж грудной клетки, назначают банки и горчичники, оксигенотерапию, придают полусидячее положение в постели. Необходимо исключить переохлаждение. Для лечения пневмоний назначают антибиотики, сердечные средства, аналептики и оксигенотерапию. При развитии тяжелой дыхательной недостаточности накладывают трахеостому или интубируют пациента с подключением дыхательных аппаратов.
Наиболее опасна Острая сердечно-сосудистая недостаточность — левожелудочковая или правожелудочковая. При недостаточности левого желудочка развивается отек легких, характеризующийся появлением резкой одышки, мелкопузырчатых хрипов в легких, учащением пульса, падением артериального и повышением венозного давления. Для профилактики этих осложнений необходимо тщательно готовить пациентов к операции, измерить АД, пульс, провести оксигенотерапию. По назначению врача вводят сердечные средства (коргликон, строфантин), нейролептики, адекватно восполняют кровопотерю.
Острые Тромбозы и эмболии развиваются у тяжелых больных при повышенной свертываемости крови, наличии сердечно-сосудистых заболеваний, варикозном расширении вен. С целью профилактики этих осложнений бинтуют ноги эластичными бинтами, придают возвышенное положение конечности. После операции больной должен рано начать ходить. По назначению врача применяют дезагреганты (реополиглюкин, трентал), при повышении свертываемости крови назначают гепарин под контролем времени свертывания или низкомолекулярные гепарины (фраксипарин, клексан, фрагмин), исследуют показатели коагулограммы.
Осложнения со стороны органов пищеварения. В связи с недостаточным уходом за полостью рта могут развиться стоматит (воспаление слизистой полости рта) и острый паротит (воспаление слюнных желез), поэтому для предупреждения этих осложнений необходим тщательный туалет полости рта (полоскание растворами антисептиков и обработка полости рта перманганатом калия, использование жевательной резинки или дольки лимона для стимуляции слюноотделения).
Опасным осложнением является парез желудка и кишечника, который может проявляться тошнотой, рвотой, метеоризмом, неотхождением газов и кала. С целью профилактики пациентам в желудок вводят назогастральный зонд, промывают желудок и эвакуируют желудочное содержимое, парентерально вводят церукал или реглан с первых дней после операции. В прямую кишку вводят газоотводную трубку, при отсутствии противопоказаний применяют гипертоническую клизму. Для лечения пареза по назначению врача для стимуляции кишечника вводят прозерин, внутривенно гипертонические растворы хлоридов натрия и калия, применяют клизму по Огневу (10 % раствор хлорида натрия, глицерин, перекись водорода по 20,0 мл), проводят паранефральную или перидуральную блокаду, гипербаротерапию.
Осложнения со стороны мочеполовой системы. Наиболее часто возникают задержка мочеиспускания и переполнение мочевого пузыря. При этом пациенты жалуются на сильную боль над лоном. В этих случаях необходимо вызвать мочеиспускание звуком падающей струи воды, положить тепло на лонную область. При отсутствии эффекта проводят катетеризацию мочевого пузыря мягким катетером.
Для профилактики задержки мочеиспускания следует до операции научить пациента мочиться в утку лежа в постели.
Осложнения со стороны кожи. Пролежни чаще развиваются у истощенных и ослабленных больных, при длительном вынужденном положении больного на спине, нарушениях трофики вследствие повреждений спинного мозга. Для профилактики необходимы тщательный туалет кожи, активное положение в постели или переворачивание пациента, своевременная смена нательного и постельного белья. Простыни должны быть без складок и крошек.
Эффективны ватно-марлевые кольца, подкладной круг, противо-пролежневый матрас. При возникновении пролежней применяют химические антисептики (перманганат калия), протеолитические ферменты, ранозаживляющие средства, иссечение некротической ткани.
Сроки снятия швов.
Сроки снятия швов определяются многими факторами: анатомической областью, ее трофикой, регенеративными особенностями организма, характером оперативного вмешательства, состоянием больного, его возрастом, особенностями заболевания, наличием местных осложнений операционной раны.
При заживлении операционной раны первичным натяжением образование послеоперационного рубца происходит на 6 — 16-е сутки, что позволяет снимать швы в эти сроки.
Так, снимают швы после операций:
• на голове — на 6-е сутки;
• связанных с небольшим вскрытием брюшной стенки (аппендэктомия, грыжесечение) — на 6 — 7-е сутки;
• требующих широкого вскрытия брюшной стенки (лапаротомия или чревосечение) — на 9—12-е сутки;
• на грудной клетке (торакотомия) — на 10—14-е сутки;
• после ампутации — на 10—14-е сутки;
• у пожилых, ослабленных и онкологических больных в связи с пониженной регенерацией — на 14— 16-е сутки.
Швы, наложенные на кожу и слизистые оболочки, может снимать медицинская сестра в присутствии врача. Швы снимают при помощи ножниц и пинцета. Пинцетом захватывают один из концов узла и протягивают его в противоположную сторону по линии шва до появления из глубины тканей белого отрезка лигатуры. В области белого отрезка нить пересекают ножницами. Снятые нити сбрасывают в лоток или таз. Область послеоперационного рубца обрабатывают 1 % раствором йодоната и закрывают стерильной повязкой.
Осложнения процедур, не классифицированные в других рубриках (T81)
Исключены:
- патологическая реакция на лекарственное средство БДУ (T88.7) осложнение, связанное с:
- иммунизацией (T88.0-T88.1) инфузией, трансфузией и лечебной инъекцией (T80.-)
уточненные осложнения, классифицированные в других рубриках, такие как:
- осложнения, обусловленные ортопедическими устройствами, имплантатами и трансплататами (T82-T85) дерматит, обусловленный лекарственными средствами и медикаментами (L23.3, L24.4, L25.1, L27.0-L27.1) отказ и отторжение пересаженных органов и тканей (T86) отравление и токсическое действие лекарственных средств и химических веществ (T36-T65)
Кровотечение любой локализации, являющееся следствием процедуры
Исключены:
- гематома акушерской раны (O90.2) кровотечение, обусловленное ортопедическими устройствами, имплантатами и трансплантатами (T82.8, T83.8, T84.8, T85.8)
Включены:
- Коллапс БДУ во время или после процедуры Шок (эндотоксический) (гиповолемический) во время или после процедуры Послеоперационный шок БДУ
Использовать дополнительный код (K57.2) при желании, для выявления септического шока
Исключены: шок:
- вызванный анестезией (T88.2) анафилактический:
- БДУ (T78.2) обусловленный:
- адекватно назначенным и правильно введенным лекарственным средством (T88.6) введением сыворотки (T80.5)
от воздействия электрического тока (T75.4) осложняющий аборт, внематочную или молярную беременность (O00-O07, O08.3) акушерский (O75.1) травматический (T79.4)
Источники:
Http://biofile. ru/chel/14744.html
Http://mkb-10.com/index. php? pid=19366
live-academy.ru
Код по мкб 10 серома
Вирус папилломы человека получил широкое распространение в мире. Согласно медицинской статистике, около 90% населения — носители одного из типов вируса папилломы. В современной медицине описано свыше 70 разновидностей данной инфекции, вызывающих разные заболевания слизистых или кожи. Квалифицированный врач способен определить генотип папилломавируса по внешним проявлениям, но чтобы определить ВПЧ высокого онкогенного риска, допустим ВПЧ 16, нужны более глубокие обследования.
Многие годы безуспешно боретесь с ПАПИЛЛОМАМИ?
Глава Института: «Вы будете поражены, насколько просто можно избавиться от папиллом принимая каждый день…
Читать далее »
К содержанию
Разновидности вируса
- HPV 1 — 5, HPV типов 7, 10, 12, 14, 15, 17, 19-24, 26, 27, 29, 57 вызывают появление различных типов бородавок:
HPV 1, 2, 3, 4 вызывают подошвенные бородавки, внешне напоминающие мозоли.
HPV 3, 10, 28, 49 проявляются плоскими бородавками. Отдельные виды папиллом: HPV 27 отвечает за формирование «бородавок мясников» и обыкновенных бородавок. - Типы ВПЧ 6, 11, 13, ВПЧ 16 типа, 18, 31, 33, 35 вызывают поражения половых органов, дыхательных путей в виде папиллом либо остроконечных кондилом. Особое внимание необходимо уделять высыпаниям, вызванным ВПЧ 31, 33 типов, 58, 52 типа, 39, 70, 30, 40, 42, 43, 51, 55, 57, 59, 61, 62, 64, 67 – 69 типов, так как их связывают с предраковым состоянием.
| Подошвенные бородавки | Плоские бородавки | Обычная бородавка |
Наиболее актуально для носителей папилломавируса деление на типы в зависимости от наличия онкогенного риска. Отдельные разновидности вируса безопасны с позиции онкологии. Низкий онкогенный риск несет ВПЧ следующих разновидностей: 6, 11, 42, 43, 44, 53, 54, 55. Образование на шейке матки остроконечных кондилом ассоциируют с HPV 6 и 11, с позиции онкологии данные разновидности папилломавируса относительно безопасны.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения папиллом наши читатели успешно используют Папилайт. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Папилломы и кондиломы, вызванные HPV 6 или 11, рекомендуется удалять. Особое внимание уделять ВПЧ 16! Произвести удаление папиллом и остроконечных кондилом можно с помощью лазерных установок, которые обеспечивают полную стерильность процедуры и ускоряют заживление без образования на коже рубца.
К вирусам папилломы высокого онкогенного риска относят ВПЧ 16, 18, 31, 33, 35, 45, 66 и другие. Данные разновидности вируса папилломы высокого онкологического риска увеличивают шанс возникновения предраковых и впоследствии раковых заболеваний женских, мужских половых органов и заднепроходного канала.
Повышенное внимание состоянию здоровья необходимо уделять и людям с ВПЧ 56 и папилломавирусом 66 типов. Образования, вызываемые папилломой 66 типа и ВПЧ 56 типа, могут провоцировать развитие карциномы (разновидности рака).
К содержанию
Способы передачи
Вирус папилломы передаётся при наличии тесного контакта с инфицированным эпителием, основные пути передачи папилломавируса – это контактно-бытовой и половой. Возможно заражение плода от инфицированной матери. Факторы, провоцирующие развитие ПВИ:
- ранее начало половой жизни, многочисленные половые партнеры;
- сниженный иммунитет, использование оральных контрацептивов;
- курение, авитаминоз;
- наличие инфекций, которые передаются половым путём;
- проживание в крупном городе.
К содержанию
Признаки и симптомы
Существование папилломавируса в крови у носителя протекает чаще всего бессимптомно, если иммунной защиты организма достаточно, чтобы не допускать чрезмерной его активизации. О симптомах ПВИ можно говорить, когда у больного возникают проблемы с иммунитетом.
В данном случае вирусы папилломы скапливаются в больших количествах на определенном участке слизистой либо кожи и изменяют функции клеток эпителия. Последние начинают делиться и вызывают появление новообразований, которые и являются проявлениями вируса папилломы. В зависимости от разновидности вируса в качестве симптомов ВПЧ могут выступать папилломы, остроконечные кондиломы, бородавки.
Бородавки
Бородавки представляют собой доброкачественные образования, плотные на ощупь, небольшого размера, они не превышают в диаметре 2-10 мм. Бородавки бывают округлой или неправильной формы, имеют неровную поверхность, четкие границы, а цвет их варьируется от бледно-желтого до серо-черного. Данные образования появляются в самых травматичных местах: на локтях, пальцах, коленях.
Папилломы
Наиболее распространенные признаки инфекции: мягкие образования круглой формы различных размеров, которые крепятся на ножке либо широком основании. Окраска папиллом близка к цвету кожных покровов: от телесного до коричневого. Данные образования появляются чаще на лице, шее, подмышками и на половых органах. Важный признак папиллом – они быстро разрастаются, захватывают все большие площади, повышается их число и размеры.
Кондиломы
Еще один признак наличия в крови вируса папилломы – возникновение остроконечных кондилом. Кондилома представлена влажным мягким образованием на тонкой ножке розового цвета, поверхность его неровная, напоминает бородавку. Кондиломы обычно поражают половые органы и анус. Растут они очень быстро, также быстро разрастается область поражения слизистой.
Все вызываемые папилломавирусами симптомы, за исключением немногих кондилом, которые имеют риск переродиться в онкологическое образование, не слишком опасны для здоровья. Но все они в разной степени портят внешность, вызывают физический и психологический дискомфорт, в особенности остроконечные кондиломы в зоне половых органов.
К содержанию
Клиника заболевания
Инкубационный период составляет от 2 месяцев до нескольких лет. Для заболевания характерно скрытое течение, когда отсутствуют клинические признаки, а при кольпоскопическом, гистологическом и цитологическом обследованиях выявляется норма. В 30 % случаев на протяжении от 6 до 12 месяцев происходит избавление от вируса. Диагностику скрытой папилломавирусной инфекции можно осуществить только ПЦР-методом.
Объединение ДНК папилломавируса с геном клетки вызывает дисплазию или неоплазию (чаще всего в области переходной зоны шейки матки). Инфицирование папилломавирусами ВПЧ 16, 18, 31, 33, 35, 39, 45, 51, ВПЧ 52, 56, 58, 59 и 68 типов провоцирует относительно доброкачественный бовеноидный папулёз или плоскоклеточную интраэпителиальную неоплазию шейки матки.
К содержанию
Принципы диагностики
Чтобы выявить ВПЧ высокого онкологического риска, используют полимеразную цепную реакцию в режиме реального времени, позволяющую найти ДНК папилломавируса в исследуемом биоматериале и провести идентификацию отдельных его типов. В основе метода — амплификация (многократное увеличение количества копий) специфичного для конкретного вируса участка ДНК.
При заражении папилломавирусом высокого онкологического риска вероятность появления онкологического заболевания не очень велика. HPV онкогенного типа повышает риск возникновения предракового заболевания приблизительно в 60 раз. Но по статистике, только у 1% женщин, имеющих ПВИ, впоследствии диагностируется рак матки. Носительство вируса папилломы может протекать бессимптомно, поэтому для правильной диагностики разновидности вируса папилломы нужны специальные исследования.
К содержанию
Профилактика и лечение
Превосходная профилактика вирусной активности и появления новообразований, когда анализ на HPV показал наличие вируса в крови — озонотерапия. Лечение озоновыми капельницами дезактивирует вирус на несколько лет. При выявлении папилломавируса высокого риска нужно обратиться к онкологу, который выполнит обследование и назначит лечение.
Особенно опасны ВПЧ 16, ВПЧ 18, 31, 33, 56, 66, 70 типов, проявившиеся в виде папиллом или кондилом на наружных половых органах и на слизистой женских половых органов. Это повод для немедленного посещения онколога, полного обследования с последующим удалением папиллом и кондилом. Носителям ВПЧ инфекции высокого онкологического риска необходимо регулярно обследоваться и сдавать анализы на присутствие атипичных клеток.
К содержанию
Последствия папилломавирусной инфекции
Паилломавирусная инфекция не считается грозным заболеванием, если носительство проходит бессимптомно, а вирус не относится к онкогенному типу. Но если на слизистых или коже появляются остроконечные кондиломы, то оценка заболевания изменяется. Каждая кондилома — своеобразный резервуар, где размножается вирус. Оказавшись на поверхности дермы, папилломы будут размножаться и расти. Это свидетельствует о необходимости их удаления, проведении противовирусного лечения.
Ученые доказали роль вируса в развитии предракового состояния — лейкоплакии шейки матки. Самые опасные осложнения — развитие у женщин рака шейки матки и у мужчин рака полового органа. В данном случае речь идет лишь об определенных разновидностях ВПЧ: 16 и 18 типов. Поэтому в основе лечения и профилактики вируса папилломы человека лежит предотвращение рака. При своевременном и правильном лечении шанс перерождения ВПЧ высокого риска, включая ВПЧ 16 и ВПЧ 18, в онкологические заболевания сводится к минимуму.
papilloma-gribok.ru
причины скопления серозной жидкости, профилактика и осложнения, лечение заболевания
Появление серозной жидкости в области послеоперационного шва указывает на развитие серомы. Эта патология часто проявляется после механического повреждения кожи и серозных оболочек. Секреция серозной жидкости после операции — нормальное явление. Патологическим считается ее избыточное выделение и накопление под кожей. Серому нужно лечить, чтобы исключить возможность инфицирования раневой поверхности.
Описание и причины развития
После рассечения кожи во время оперативного вмешательства из-за повреждения клеток и капилляров между подкожной жировой клетчаткой и дермой начинает скапливаться жидкость. По сути, это лимфа, содержащая форменные элементы крови и белковые фракции. Она обычно имеет соломенный цвет, но иногда становится красноватой. Это объясняется наличием в серозном отделяемом большого числа лейкоцитов.
Серома часто провоцирует болевые ощущения. Скапливающаяся под кожей жидкость вызывает отек соседних с операционным швом тканей. Они давят на раневую поверхность, вызывая болезненные ощущения.
Дискомфорт — это далеко не самая большая проблема, которая может возникнуть из-за этой патологии. Она способна провоцировать осложнения, последствия которых будут проявляться в течение многих лет после оперативного вмешательства. Например, у пациента может провиснуть кожа в том месте, где наблюдалось большое скопление экссудата. Кроме того, серозные выделения из шва после операции увеличивают сроки его заживления в 3 раза.
Серома не классифицирована в системе МКБ 10. У нее нет собственного кода. Для этой патологии его проставляют с учетом вида хирургического вмешательства, вызвавшего ее. Например, серома после кесарева сечения получает код О 86.0, который указывает на то, что у пациентки имеется нагноение раны и серома послеоперационного рубца.
Причины развития патологии.
Основная причина образования экссудата после операции — отслоение подкожной жировой клетчатки от дермы и образование большой раневой поверхности. Все это сопровождается повреждением немалого числа лимфатических сосудов. Последние закрываются тромбами значительно медленнее, чем кровеносные сосуды, что и провоцирует выделение серозной жидкости.
На развитие серомы также могут повлиять следующие факторы:
- Неаккуратная работа хирурга. Во время хирургического вмешательства он своими неосторожными действиям излишне повредил окружающие ткани. Их размозжение спровоцирует выделение лимфы.
- Воспаление тканей. Оно необязательно должно быть инфекционным. Воспалительный процесс может развиться как реакция организма на повреждение тканей. По мере развития воспаления будет выделяться серозная жидкость.
- Гипертония. Повышенное артериальное давление нарушает нормальное распределение лимфы в организме и провоцирует ее пропотевание через поврежденные во время операции сосуды.
- Лишний вес. Статистические данные показывают, что у 75% людей с диагнозом ожирения после оперативного вмешательства развивается серома операционного шва.
- Сахарный диабет. Как известно, эта болезнь приводит к повышению концентрации сахара в крови пациента. Повышенный уровень глюкозы не позволяет организму эффективно восстанавливать поврежденные во время операции лимфатические и кровеносные сосуды, а также препятствует регенерации клеток.
- Пожилой возраст. У старых людей обменные процессы в организме замедлены, что приводит к снижению скорости регенерации. Это напрямую влияет на образование серозного экссудата после операции.
- Ожог мягких тканей во время операции. Он возникает, когда хирург неаккуратно пользуется электрокоагулятором для прижигания поврежденных сосудов. Спустя некоторое время на месте ожога образуется очаг некроза, где будет собираться серозная жидкость.
Большую часть причин, способных вызывать эту патологию, врачи выявляют во время обследования перед операцией. Если есть такая возможность, то доктора стремятся устранить негативные факторы прежде, чем класть пациента на операционный стол.
Диагностика и лечение
Патология выявляется во время визуального осмотра послеоперационного шва. Если доктор видит отечность вокруг зоны операции и покраснение кожи, то он осуществляет пальпацию. Когда жидкости много, тогда врач ощущает ее перетекание под эпидермисом. Особенно хорошо флюктуация заметна там, где толщина кожи и подкожной жировой клетчатки небольшая. Например, на голове.
Иногда у врача возникает сомнение в точности предварительного диагноза. Тогда пациенту назначают УЗИ мягких тканей. Оно позволяет наглядно увидеть область скопления серозной жидкости.
Лечение заболевания.
Как правило, после легкой операций врачи просто наблюдают за развитием серомы. Если выделение серозной жидкости незначительное, то шов не трогают, потому что проблема исчезнет сама. Но когда оперативное вмешательство было тяжелым и скопление серозного экссудата может существенно повлиять на результат хирургического лечения, тогда врачи предпочитают лечить эту патологию.
Лечение серомы также требуется в тех случаях, когда объемы жидкости под кожей стали критическими и способны спровоцировать развитие сепсиса.
Существует 2 метода лечения этой патологии: вакуумная аспирация и дренирование.
Вакуумная аспирация
Этот метод используют тогда, когда заболевание находится на ранней стадии, но доктор не сомневается, что в дальнейшем патология сама по себе не рассосется.
Процедура выглядит следующим образом:
- Врач делает небольшой надрез в месте наибольшего скопления серозной жидкости.
- Вставляет в него трубку, подключенную к вакуумному аппарату.
- После включения отсоса эксудат выводится наружу.
После вакуумной аспирации рана заживает намного быстрее. Пациенты отмечают улучшение самочувствия.
У этого метода есть серьезный недостаток — он не защищает от рецидива. Дело в том, что с помощью вакуума удаляются последствия патологии, но не ее причина. Поэтому после проведения процедуры врачам приходится искать факторы, провоцирующие избыточное выделение лимфы.
Постановка дренажа
Дренирование очень распространено в хирургии. Это простой и эффективный способ борьбы с застойными явлениями в тканях после операции. Во время этой процедуры врач делает прокол кожи в области операционного поля и вставляет в отверстие дренажную систему. К ее внешнему концу прикрепляется емкость для сбора жидкости. Дренирование обеспечивает естественный отток серозного экссудата по мере его образования. Дренажные системы одноразовые. После использования их утилизируют или перерабатывают.
Эффективность этого метода во многом зависит от соблюдения стерильности во время врачебных манипуляций и после них. Перед процедурой компоненты системы замачивают в антисептическом растворе, а после ее проведения место входа дренажа в кожу и швы регулярно обрабатываются зеленкой, йодонатом или перекисью водорода. Повязка, закрывающая дренаж, должна меняться каждый день.
Для повышения эффективности вакуумной аспирации и дренирования пациенту назначается медикаментозная терапия. Больной получает антибактериальные препараты широкого спектра действия, нестероидные и стероидные противовоспалительные средства. Народные методы для лечения этой патологии не применяются.
Профилактика болезни
Своевременные профилактические мероприятия часто позволяют избежать появления серозного экссудата. Опыт показывает, что наилучшие результаты дают следующие профилактические меры:
- Помещение груза весом не более 1 кг поверх шва.
- Постановка дренажа непосредственно во время хирургического вмешательства.
- Прием витаминных и минеральных комплексов, повышающий иммунитет и ускоряющих регенерационные процессы.
- Прием антибиотиков в первые дни после операции.
- При операциях на конечностях следует использовать качественное компрессионное белье.
- После тяжелых операций пациент должен соблюдать постельный режим.
Соблюдение этих рекомендаций снизит риск развития послеоперационной серомы до 10%. Но даже если патология появится, то после профилактических мер с ней будет проще справиться.
Возможные осложнения
Пренебрежение рекомендациями врачей очень часто приводит к осложнениям серомы. Полости с серозным содержимым являются идеальным инкубатором для развития болезнетворных бактерий. Даже если во время операции и после нее соблюдались все меры по защите операционного шва от бактерий, инфекция может проникнуть в рану с током лимфы из хронических очагов воспаления в полости рта или носоглотке. Став пристанищем болезнетворных микроорганизмов, экссудат быстро превратится в гной и начнет оказывать токсическое воздействие на весь организм.
Серома также может стать причиной интенсивного роста соединительной ткани в зоне оперативного вмешательства. Если при обычных операциях это не создает серьезных проблем, то при различных видах имплантации это может стать причиной образования капсулярной контрактуры, которая со временем вызовет деформацию имплантата.
При длительном течении болезни в области подкожного кармана с экссудатом может сформироваться серозный свищ. Это значительно увеличивает риск вторичного инфицирования. Свищ срочно закрывают хирургическим методом.
Оцените статью: Поделитесь с друзьями!chebo.pro
T80—T88 Осложнения хирургических и терапевтических вмешательств, не классифицированные в других рубриках
T80 Осложнения, связанные с инфузией, трансфузией и лечебной инъекцией
- T80.0 Воздушная эмболия, связанная с инфузией, трансфузией и лечебной инъекцией
- T80.1 Сосудистые осложнения, связанные с инфузией, трансфузией и лечебной инъекцией
- T80.2 Инфекции, связанные с инфузией, трансфузией и лечебной инъекцией
- T80.3 Реакции на АВО-несовместимость
- T80.4 Реакции на Rh-несовместимость
- T80.5 Анафилактический шок, связанный с введением сыворотки
- T80.6 Другие сывороточные реакции
- T80.8 Другие осложнения, связанные с инфузией, трансфузией и лечебной инъекцией
- T80.9 Осложнение, связанное с инфузией, трансфузией и лечебной инъекцией неуточненное
T81 Осложнения процедур, не классифицированные в других рубриках
- T81.0 Кровотечение и гематома, осложняющие процедуру, не классифицированные в других рубриках
- T81.1 Шок во время или после процедуры, не классифицированный в других рубриках
- T81.2 Случайный прокол или разрыв при выполнении процедуры, не классифицированный в других рубриках
- T81.3 Расхождение краев операционной раны, не классифицированное в других рубриках
- T81.4 Инфекция, связанная с процедурой, не классифицированная в других рубриках
- T81.5 Инородное тело, случайно оставленное в полости тела или операционной ране при выполнении процедуры
- T81.6 Острая реакция на инородное вещество, случайно оставленное при выполнении процедуры
- T81.7 Сосудистые осложнения, связанные с процедурой, не классифицированные в других рубриках
- T81.8 Другие осложнения процедур, не классифицированные в других рубриках
- T81.9 Осложнение процедуры неуточненное
T82 Осложнения, связанные с сердечными и сосудистыми устройствами, имплантантами и трансплантантами
- T82.0 Осложнение механического происхождения, связанное с протезом сердечного клапана
- T82.1 Осложнение механического происхождения, связанное с электронным водителем сердечного ритма
- T82.2 Осложнение механического происхождения, связанное с артериальным шунтом сердечных клапанов
- T82.3 Осложнение механического происхождения, связанное с другими сосудистыми трансплантантами
- T82.4 Осложнение механического происхождения, связанное с сосудистым катетером для диализа
- T82.5 Осложнение механического происхождения, связанное с другими сердечными и сосудистыми устройствами и имплантантами
- T82.6 Инфекция и воспалительная реакция, связанные с протезом сердечного клапана
- T82.7 Инфекция и воспалительная реакция, связанные с другими сердечными устройствами, имплантантами и трансплантантами
- T82.8 Другие осложнения, связанные с сердечными и сосудистыми протезами, имплантантами и трансплантантами
- T82.9 Осложнение, связанное с сердечным и сосудистым протезом, имплантантом и трансплантантом, неуточненное
T83 Осложнения, связанные с мочеполовыми протезными устройствами, имплантантами и трансплантантами
- T83.0 Осложнение механического происхождения, связанное с мочевым постоянным катетером
- T83.1 Осложнение механического происхождения, связанное с другими мочевыми устройствами и имплантантами
- T83.2 Осложнение механического происхождения, связанное с трансплантантом мочевого органа
- T83.3 Осложнение механического происхождения, связанное с внутриматочным противозачаточным устройством
- T83.4 Осложнение механического происхождения, связанное с другими протезными устройствами, имплантантами и трансплантантами
- T83.5 Инфекция и воспалительная реакция, обусловленные протезным устройством, имплантантом и трансплантантом в мочевой системе
- T83.6 Инфекция и воспалительная реакция, обусловленные протезным устройством, имплантантом и трансплантантом в половом тракте
- T83.8 Другие осложнения, связанные с мочеполовыми протезными устройствами, имплантантами и трансплантантами
- T83.9 Осложнения, связанные с мочеполовым протезным устройством, имплантантом и трансплантантом, неуточненные
T84 Осложнения, связанные с внутренними ортопедическими протезными устройствами, имплантантами и трансплантантами
- T84.0 Осложнение механического происхожения, связанное с внутренним суставным протезом
- T84.1 Осложнение механического происхожения, связанное с внутренним устройством, фиксирующим кости конечности
- T84.2 Осложнение механического происхожения, связанное с внутренним устройством, фиксирующим другие кости
- T84.3 Осложнение механического происхожения, связанное с другими костными устройствами, имплантантами и трансплантантами
- T84.4 Осложнение механического происхожения, связанное с другими внутренними ортопедическими устройствами, имплантантами и трансплантантами
- T84.5 Инфекция и воспалительная реакция, обусловленные эндопротезированием
- T84.6 Инфекция и воспалительная реакция, обусловленные внутренним фиксирующим устройством любой локализации
- T84.7 Инфекция и воспалительная реакция, обусловленные другими внутренними ортопедическими протезными устройствами, имплантантами и трансплантантами
- T84.8 Другие осложнения, связанные с внутренними ортопедическими протезными устройствами, имплантантами и трансплантантами
- T84.9 Осложнения, связанные с внутренним ортопедическим протезным устройством, имплантантом и трансплантантом, неуточненное
T85 Осложнения, связанные с другими внутренними протезными устройствами, имплантантами и трансплантантами
- T85.0 Осложнение механического происхождения, связанного с внутричерепным желудочковым шунтом связующего
- T85.1 Осложнение механического происхождения, связанного с имплантированным электронным стимулятором нервной системы
- T85.2 Осложнение механического происхождения, связанного с искусственным хрусталиком глаза
- T85.3 Осложнение механического происхождения, связанного с другими глазными протезами, имплантантами и трансплантантами
- T85.4 Осложнение механического происхождения, связанного с протезом и имплантантом молочной железы
- T85.5 Осложнение механического происхождения, связанного с желудочно-кишечным протезом, имплантантом и трансплантантом
- T85.6 Осложнение механического происхождения, связанного с другими уточненными внутренними протезными устройствами, имплантантами и трансплантантами
- T85.7 Инфекция и воспалительная реакция, обусловленные другими внутренними протезными устройствами, имплантантами и трансплантантами
- T85.8 Другие осложнения, связанные с внутренними протезными устройствами, имплантантами и трансплантантами, не классифицированные в других рубриках
- T85.9 Осложнение, связанное с внутренним протезным устройством, имплантантом и трансплантантом, неуточненное
T86 Отмирание и отторжение пересаженных органов и тканей
- T86.0 Отторжение трансплантанта костного мозга
- T86.1 Отмирание и отторжение трансплантанта почки
- T86.2 Отмирание и отторжение трансплантанта сердца
- T86.3 Отмирание и отторжение сердечно-легочного трансплантанта
- T86.4 Отмирание и отторжение трансплантанта печени
- T86.8 Отмирание и отторжение других пересаженных органов и тканей
- T86.9 Отмирание и отторжение пересаженного ой органа и ткани неуточненных
T87 Осложнения, характерные для реплантации и ампутации
- T87.0 Осложнения, связанные с реплантацией части верхней конечности
- T87.1 Осложнения, связанные с реплантацией части нижней конечности
- T87.2 Осложнения, связанные с реплантацией других частей тела
- T87.3 Неврома ампутационной культи
- T87.4 Инфекция ампутационной культи
- T87.5 Некроз ампутационной культи
- T87.6 Другие и неуточненные осложнения ампутационной культи
T88 Другие осложнения хирургических и терапевтических вмешательств, не классифицированные в других рубриках
- T88.0 Инфекция, связанная с иммунизацией
- T88.1 Другие осложнения, связанные с иммунизацией, не классифицированные в других рубриках
- T88.2 Шок, вызванный анестезией
- T88.3 Злокачественная гипотермия, вызванная анестезией
- T88.4 Безуспешная или трудная интубация
- T88.5 Другие осложнения анестезии
- T88.6 Анафилактический шок, обусловленный патологической реакцией на адекватно назначенное и правильно примененное лекарственное средство
- T88.7 Патологическая реакция на лекарственное средство или медикаменты неуточненная
- T88.8 Другие уточненные осложнения хирургических и терапевтических вмешательств, не классифицированные в других рубриках
- T88.9 Осложнение хирургического и терапевтического вмешательства неуточненное
xn--11-9kc9aj.xn--p1ai
что такое, причины и лечение
Серома молочной железы — это одна из разновидностей осложнения после пластической коррекции груди. Развивается по разным причинам, однако ответственность за ее появление полностью ложится либо на хирурга, не соблюдавшего всех аспектов операционной процедуры, либо на пациентку, которая должным образом не выполняла врачебные рекомендации в послеоперационный период.
Итак, что такое серома, почему она возникает, какие особенности ее лечения, и что необходимо делать в случае ее появления?
Основные факторы и причины формирования болезни
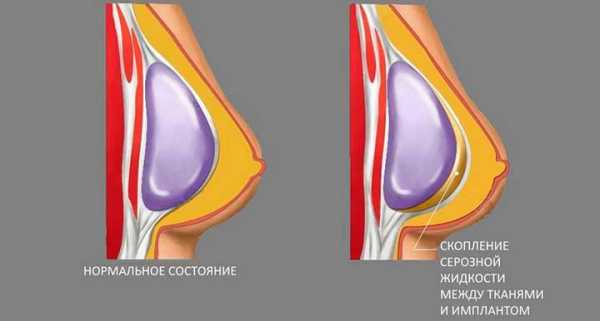
Серозная жидкость после операции — аномальное сосредоточение влаги, образующееся из-за нарушения целостности сосудов при хирургической манипуляции на мягких тканях. Представляет жидкую субстанцию соломенно-желтого оттенка, с сильно выраженным сладковатым запахом, особенно когда проникает сквозь шов разреза или фистулу. При этом степень вязкости зависит от количества белков и липидов, а красный оттенок от эритроцитов.
В составе жидкости присутствуют:
- Лейкоциты.
- Лимфоциты.
- Макрофаги.
- Белки.
- Липиды.
- Эритроциты.
Согласно схеме классификации МКБ 10 серома после операции на молочной железе не имеет индивидуального кода. Его ставят исходя из типа осуществленной хирургии и провоцирующего фактора, который и привел к осложнению. В большинстве случаев патология развивается после:
- Абдоминтальной пластики.
- Кесарева сечения.
- Мастэктомии.
Под хирургическим кодом по МКБ 10″О 86.0″подразумевается наличие гнойных ран в послеоперационной полости.
Серома после маммопластики — довольно редкое явление (наблюдается у 1% прооперированных женщин), однако при подозрении на нее необходимо немедленно обратится к специалисту, обязательно указав точное время и день появления первых ее симптомов.
Основные провоцирующие факторы:
- Травмирование лимфатических и венозных сосудов, и вытекание лимфы в ткани.
- Может быть следствием гематомы после маммопластики.
- Отсутствие полноценного дренажа, что является первостепенным условием при любой операции.
- Индивидуальная аллергия организма на имплантаты и материал для швов.
- Повышенный порог кровоточивости (мелкие капилляры при выполнении пластической операции попадают в ткани, создавая жидкую массу в области вживления имплантата).
- Недостаточный профессионализм хирурга.
- Несоблюдение пациенткой врачебных рекомендаций.
Спровоцировать осложнение могут:
- Сахарный диабет.
- Избыточный вес.
- Повышенное АД.
- Возраст.
Наличие серомы хирургия считает опасной аномалией, так как постепенное увеличение экссудата способно привести необратимым последствиям.
Признаки развития болезни
Первые симптомы осложнения начинают наблюдаться через 4-14 суток после оперативного вмешательства. При этом его не следует путать с обыкновенной отечностью, которая исчезает самостоятельно.
Серома послеоперационного рубца в груди проявляется следующей клиникой:
- Деформация и увеличение женской груди, в отдельных случаях происходит смещение соска, при пальпации прощупывается шишка, а кожа в месте ее расположения натягивается.
- Развитие сильного отека. Густая серозная субстанция не ограничивается каким-либо пузырем (оболочкой), поэтому способна проникать во все мягкие ткани.
- Быстрое повышение температуры.
- Вздутие в зоне операции.
- Постоянный болевой дискомфорт указывает на скопление большого количества жидкости.
- При нажатии на рубец появляется влага.
- Область раны приобретает насыщенный ярко-красный цвет.
При любых признаках ни в коей мере нельзя самостоятельно диагностировать у себя серому, только специалист может подтвердить ее наличие.
Какими осложнениями опасна серома?
Длительное отсутствие соответствующей терапии серомы способно привести к появлению свищевого туннеля. Присутствие фистулы чаще наблюдается у пациенток с мягкой и тонкой кожей, помимо этого в группу риска попадают те женщины, которые увеличили свою грудь в несколько раз, тем самым спровоцировав чрезмерное натяжение кожи.
Игнорирование присутствия серомы провоцирует развитие:
При вышеописанной клинике рассматривается вопрос о повторении операции с целью ликвидации имплантата и иссечения мертвых тканей.
Мнение о том, что серома может рассосаться самостоятельно без терапии и профилактических шагов – огромная ошибка. В некоторых эпизодах наблюдалась такая клиника, однако всегда присутствует вероятность увеличения количества жидкости, которая не способна к самостоятельному исчезновению.
Современные методы диагностирования заболевания
Прежде чем начинать лечить серому, хирург назначает аппаратное исследование. Для уточнения патологии применяется:
- УЗИ (ультразвуковое исследование).
- МРТ (магнитно-резонансная томография).
- Рентгеновская маммография.
При помощи УЗИ выявляется стадия патологического явления. МРТ помогает наблюдать за состоянием имплантатов после операции и своевременно обнаружить развитие отклонений, в том числе и серомы. В отношении рентгеновской маммографии, то она показана пациенткам, которые когда-либо делали пластику груди, а также всем женщинам после сорокалетнего возраста.
Эффективные способы лечения
На сегодняшний день медицина предлагает следующие варианты избавления от серомы:
- Вакуумная аспирация.
- Метод дренажирования.
- Медикаментозная терапия.
- Средства народной медицины.
Первостепенная задача лечения серомы:
- Обеспечение оттока жидкости.
- Устранение болевого синдрома.
- Снятие воспаления.
- Профилактика рецидива.
Вакуумная аспирация
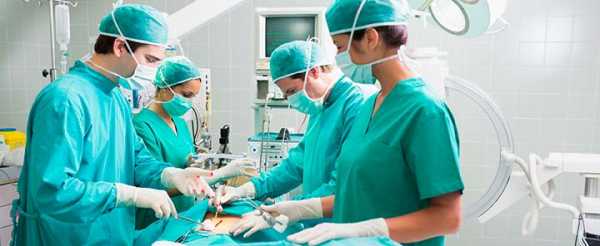
Извлечение (вытягивание) жидкости из рассеченного рубца практикуется на ранних стадиях болезни и выполняется при помощи специального вакуумного аппарата, который присоединяется к нижней области опухоли.
Особенность этого метода заключается в том, что нет необходимости вскрывать старую операционную рану. Вакуумная аспирация – щадящий способ, поэтому заживление тканей, из которых откачивалась жидкость, и реабилитационный период проходит легче и быстрее.
Использование дренажной системы
При применении этого метода в первую очередь осуществляется полное удаление содержимого лимфы. Для этого устанавливаются дренажные трубки в разных местах по всей длине рубца. Дренирование чаще используется при обширной сероме, однако может применяться при любой ее стадии.
Дренаж устанавливается как через старый операционный шов, так и через небольшой прокол в полости серомы. Место введения трубки и область кожи вокруг ежедневно обрабатывается дезинфицирующим средством с дальнейшим наложением стерильной повязки.
Медикаментозная терапия
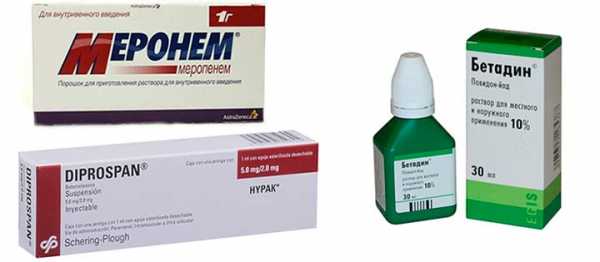
Консервативное вмешательство назначается при малом объеме серозной влаги:
- Антибиотики обширного спектра действия (Миронем).
- Противовоспалительные средства нестероидной группы (Мелоксикам, Напроксен).
- Стероидные противовоспалительные лекарства (Дипроспан, Кенагол).
- Антибактериальные препараты (Димексид).
- Антисептики для обработки шва (Фукорцином, Бетадин).
- Витаминно-минеральные комплексы для укрепления иммунитета.
В отношении антибиотиков, то они могут быть назначены сразу после окончания пластической коррекции.
Среди мазей хорошо себя зарекомендовали Левомиколь и мазь Вишневского, которые следует применять не менее трех раз в день, обрабатывая ними воспаленную кожную ткань.
В отдельных эпизодах предотвратить дальнейшее развитие осложнения удавалось специальным массажем – слабые надавливающие движения рукой на область операции, при этом прямое воздействие на рубец не выполняется. Обучение тонкостям массажа осуществляется лечащим врачом, в противном случае имеется опасность расхождение краев шва.
Нетрадиционная медицина
Следует подчеркнуть, послеоперационная серома не лечится народными средствами. Однако в домашней обстановке допустимо применение отдельных целебных действий, направленных на ускорение затягивания раны и для профилактики нагноения, к примеру, хорошо себя зарекомендовали компрессы с применением настойки живокоста.
Для этого народного лекарства берут свежие корневища растения, очищают от грязи, промывают и пропускают через мясорубку. Полученную массу перекладывают в стеклянную емкость и заливают спиртом/водкой, настаивают 15 дней. Водочный настой используют для аппликаций, предварительно разбавив его водой в равных частях во избежание ожога кожи, накладывают на ночь.
Для заживления рубцов и ран хорошо помогают следующие средства:
Их используют в качестве аппликаций на воспаленный шрам.
Также допустима тепловая обработка проблемного места (в мешочек насыпается не сильно горячая соль или песок и накладывается на проблемную область).
Для повышения медикаментозной эффективности специалисты рекомендуют дома употреблять напитки из трав:
- Лекарственной ромашки.
- Чабреца.
Официальная медицина вышеуказанные лечебные варианты рекомендует использовать только с разрешения врача, и они не должны заменять другие методы лечения болезни.
Профилактика и дальнейший прогноз

Профилактические меры, направленные на предотвращение развития осложнений после операции условно разделяются на несколько этапов:
- Предоперационный.
- Интероперационный.
- Послеоперационный.
В предоперационный период:
- Обязательно сдать анализы.
- Консультация пластического хирурга.
- Посещение гинеколога.
- УЗИ груди.
- Электрокардиограмма.
Интероперационная профилактика:
- Правильное определение зоны для установления имплантата.
- Грамотное выполнение разреза.
- Правильное дренирование раны.
- Качественное выполнение швов.
Для предупреждения развития послеоперационного осложнения следует тщательно соблюдать следующие рекомендации:
- Категорически избегать тяжелых нагрузок.
- Каждодневно делать перевязки, обеззараживать рану и шов.
- На протяжении трех месяцев после пластики использовать бандаж либо утягивающее белье или эластичные бинты.
- Придерживаться режима питания, не переедать, меню должно быть разнообразным.
- Не употреблять сладкое и алкоголь.
Неукоснительное следование вышеуказанным предписаниям и внимательное отношение к своему здоровью помогут женщине избежать появления неприятной аномалии.
Заключение
Не каждая операция на молочной железе провоцирует развитие серомы, однако при подозрении на ее присутствие, нельзя затягивать с визитом к хирургу. Попытка самостоятельно заняться ее устранением за очень короткое время способна привести к серьезному усугублению состояния пациентки.
zdrav-grud.ru
Инфильтрат послеоперационного рубца код по мкб 10 — Про изжогу
Инфильтрат после операции – это одно из самых частых осложнений после хирургического вмешательства. Развиться оно может после любой операции – если вам вырезали аппендицит, удалили грыжу или даже просто сделали укол.
Поэтому важно очень внимательно следить за своим состоянием после операционного вмешательства. Вылечить такое осложнение довольно просто, если вовремя его диагностировать. Но если затянуть, оно способно перерасти в абсцесс, а это уже чревато прорывом гнойника и заражением крови.
Что это такое?
Сам термин – это слияние двух латинских слов: in – «в» и filtratus – «процеженный». Медики называют этим словом патологический процесс, когда внутри тканей или какого-либо органа скапливаются частички клеток (в том чисел кровяных), сама кровь, лимфа. Внешне это выглядит как плотное образование, а попросту опухоль.
Существует 2 основные формы такого явления – воспалительная (это обычно и есть осложнения после операции) и опухолевая. Внутри второго образования не невинная кровь и лимфа, а опухолевые клетки, и очень часто – раковые. Иногда медики именуют инфильтратом участок на теле, куда при лечении вводят анестетик, антибиотик или другие вещества. Такой вид носит название «хирургический».
Воспалительный процесс может начаться еще до операции. Особо часто диагностируют аппендикулярный инфильтрат, который развивается практически параллельно с воспалением аппендикса. Он встречается даже чаще, чем осложнение после операции аппендицита. Еще один «популярный» вариант — опухоль во рту у ребятишек, причина – фиброзный пульпит.
Разновидности
Воспалительный инфильтрат – основной вид такой патологии, который часто появляется после операционного вмешательства. Различают несколько типов такого воспаления, в зависимости от того, каких клеток внутри опухоли больше всего.
- Гнойный (внутри собр
worldwantedperfume.com
Доброкачественные новообразования. Код МКБ D10-D36
Включены: морфологические коды с кодом характера новообразования /0
D10 Доброкачественное новообразование рта и глотки
D11 Доброкачественное новообразование больших слюнных желез
Исключены: доброкачественные новообразования уточненных малых слюнных желез, которые классифицируются в соответствии с их анатомической локализацией доброкачественные новообразования малых слюнных желез БДУ (D10.3)
D12 Доброкачественное новообразование ободочной кишки, прямой кишки, заднего прохода [ануса] и анального канала
D13 Доброкачественное новообразование других и неточно обозначенных органов пищеварения
D14 Доброкачественное новообразование среднего уха и органов дыхания
D15 Доброкачественное новообразование других и неуточненных органов грудной клетки
Исключено: мезотелиальной ткани (D19.-)
D16 Доброкачественное новообразование костей и суставных хрящей
Исключены: соединительной ткани: . уха (D21.0) . века (D21.0) . гортани (D14.1) . носа (D14.0) синовиальной оболочки (D21.-)
D17 Доброкачественное новообразование жировой ткани
Включены: морфологические коды M885-M888 с кодом характера новообразования /0
D18 Гемангиома и лимфангиома любой локализации
Включены: морфологические коды M912-M917 с кодом характера новообразования /0 Исключен: голубой или пигментированный невус (D22.-)
D19 Доброкачественное новообразование мезотелиальной ткани
Включен: морфологический код M905 с кодом характера новообра зования /0
D20 Доброкачественное новообразование мягких тканей забрюшинного пространства и брюшины
Исключены: доброкачественное новообразование жировой ткани брюшины и забрюшинного пространства (D17.7) мезотелиальной ткани (D19.-)
D21 Другие доброкачественные новообразования соединительной и других мягких тканей
Включены: кровеносного сосуда суставной сумки хряща фасции жировой ткани связки,кроме маточной лимфатического сосуда мышцы синовиальной оболочки сухожилия (сухожильного влагалища) Исключены: хряща: . суставного (D16.-) . гортани (D14.1) . носа (D14.0) соединительной ткани молочной железы (D24) гемангиома (D18.0) новообразования жировой ткани (D17.-) лимфангиома (D18.1) периферических нервов и вегетативной нервной системы (D36.1) брюшины (D20.1) забрюшинного пространства (D20.0) матки: . лейомиома (D25.-) . связки любой (D28.2) сосудистой ткани (D18.-)
D22 Меланоформный невус
Включены: морфологические коды M872-M879 с кодом характера новообразования /0 невус: . БДУ . голубой [синий] . волосяной . пигментный
D23 Другие доброкачественные новообразования кожи
Включены: доброкачественные новообразования: . волосяных фолликулов . сальных желез . потовых желез Исключены: доброкачественные новообразования жировой ткани (D17.0-D17.3) меланоформный невус (D22.-)
D24 Доброкачественное новообразование молочной железы
Молочной железы: . соединительной ткани . мягких тканей Исключены: доброкачественная дисплазия молочной железы (N60.-) кожи молочной железы (D22.5, D23.5)
D25 Лейомиома матки
Включены: доброкачественные новообразования матки с морфологическим кодом M889 и кодом характера новообразования /0 фибромиома матки
D26 Другие доброкачественные новообразования матки
D27 Доброкачественное новообразование яичника
D28 Доброкачественное новообразование других и неуточненных женских
половых органов Включены: аденоматозный полип кожи женских половых органов
D29 Доброкачественное новообразование мужских половых органов
Включено: кожи мужских половых органов
D30 Доброкачественные новообразования мочевых органов
D31 Доброкачественное новообразование глаза и его придаточного аппарата
Исключены: соединительной ткани века (D21.0) зрительного нерва (D33.3) кожи века (D22.1, D23.1)
D32 Доброкачественное новообразование мозговых оболочек
D33 Доброкачественное новообразование головного мозга и других отделов центральной нервной системы
Исключены: ангиома (D18.0) мозговых оболочек (D32.-) периферических нервов и вегетативной нервной системы (D36.1) ретроокулярной ткани (D31.6)
D34 Доброкачественное новообразование щитовидной железы
D35 Доброкачественное новообразование других и неуточненных эндокринных желез
Исключены: островковых клеток поджелудочной железы (D13.7) яичника (D27) яичка (D29.2) вилочковой железы [тимуса] (D15.0)
D36 Доброкачественное новообразование других и неуточненных локализаций
Доброкачественные новообразования Шифр МКБ D10-D36
При лечении Доброкачественные новообразования применяют лекарственные препараты:
Альтевир
mkb-10.ru
