Лечение вальгусной деформации большого пальца стопы
10 декабря 2015
Просмотров: 1983
Повреждение сустава врачи называют бурситом. При вальгусной деформации большого пальца стопы лечение может быть консервативным или хирургическим. При бурсите образуется нарост, причиной которого большинство медиков считают травму. Но это не всегда так. Известно, что жители африканских племен, которые не знают, что такое обувь, не ведают и о деформации стопы.
 Способствует появлению новообразования ношение обуви на шпильке, с узкими носами. Не приводят к искривлению широкие удобные туфли на низком каблуке. Если заболевание уже имеется, такая обувь поможет снизить напряжение, которое образуется вследствие развития недуга.
Способствует появлению новообразования ношение обуви на шпильке, с узкими носами. Не приводят к искривлению широкие удобные туфли на низком каблуке. Если заболевание уже имеется, такая обувь поможет снизить напряжение, которое образуется вследствие развития недуга.
Чем обусловлена деформация стопы?
Вальгусная деформация большого пальца стопы часто встречается в практике ортопедов. Страдают недугом в большинстве женщины. Факторы, которые влияют на это, не всегда заключаются только в ношении неудобной обуви. Причины до конца ученые пока не выяснили. Некоторые медики высказывают предположения о наследственности.
Нарост формируется так:
- Происходит нарушение нормального функционирования связок, мышц, сухожилий стопы.
- Начинаются изменения в структуре костей и суставов.
- Сбоку вырастает шишка.
- Подошва деформируется, при этом расширяясь в передней части.
- Образуется плоскостопие.
- Большой палец становится вогнутым и давит на соседний (второй), который от этого подвергается деформации.
Вальгусную деформацию большого пальца сопровождают боли при ходьбе. Это вызвано воспалительным процессом в тканях. Появляются мозоли, кожа сильно натирается. Неприятные ощущения в ногах распространяются на всю стопу и поднимаются к щиколотке.
Если сильно травмированы большие пальцы, процессы в стопах проходят аналогичные вышеописанным, но при этом возникают гематомы, припухлости на месте травмированной поверхности. Со временем необратимые процессы и изменения в структуре костей приводят к развитию бурсита.
Вернуться к оглавлению
Кто и почему подвержен риску заболевания бурситом
Искривление большого пальца и последующее воспаление его сустава можно получить, если:
- Носить узкую обувь, вследствие чего происходит защемление нервов.
- Заниматься классическим балетом. Чрезмерная нагрузка на большие пальцы ног сильно деформирует их.
- Быть носителем «сломанного» гена, который определяет склонность человека к бурситу.
- Иметь сопутствующие заболевания, которые приносят неприятные ощущения ноге или обеим конечностям.
С возрастом риск получить бурсит возрастает. До 30 лет им болеют примерно 3% людей, до 60 — 10%. Старше — 15%. Сопутствующими факторами являются:
- подагра;
- артрит или артроз;
- ревматизм;
- синдром Марфана;
- остеохондроз.
Ноги пациента быстро утомляются и болят. Но это крайняя стадия заболевания. Начинается заболевание постепенно. Сначала человеку не подходит его привычная обувь, потом он жалуется на усталость в конечностях к концу дня. Позже замечает деформацию пальцев. При этом вторые пальцы приподнимаются и напоминают по форме молоточки. Их трудно разогнуть. Нарушается кровоток в области стоп. Это вызывает развитие артроза.
Если бурсит не лечить, он приобретает хроническую форму. Существует вероятность появления болезни Дейчлендера, при которой перестраиваются структуры плюсневых костей. Лечение вальгусной деформации большого пальца стопы ног следует начинать вовремя.
Вернуться к оглавлению
Как распознать недуг и излечить его?
Методы диагностики включают осмотр у ортопеда, рентген, процедуру плантографии (выявление плоскостопия). Для начала выясняют, какие нагрузки способствуют появлению болей при ходьбе. Походите в разной обуви и босиком. Так определить причину недуга станет проще. Делают УЗИ, назначают проведение лабораторных анализов. Чаще это делается перед операцией.
Если диагноз поставлен, начинается лечение вальгусной деформации большого пальца. При этом применяют:
- Хирургическое вмешательство. Смысл операции в установке пластин, винтов, спиц. По истечении определенного времени фиксирующие устройства удаляют. Для этого проводят новую операцию.
- Коррекцию с помощью специальных ортопедических устройств.
- Гипсование (примерно на полтора месяца). Для ходьбы потребуются костыли.
На ранних стадиях развития недуга при своевременном обращении к врачу можно обойтись и без оперативного вмешательства. В таком случае при лечении вальгусной деформации большого пальца стопы подбираются специализированные стельки, назначается комплекс физических упражнений, физиотерапия. Успешная терапия заключается и в мероприятиях по устранению плоскостопия.
Сложные случаи требуют проведения остеотомии, которая реконструирует кости и суставы стопы при бурсите. Но перед этим снимается воспаление. Врач назначает соответствующие препараты.
Потом выбирают наиболее удобную обувь. Она не должна натирать стопы и должна снимать нагрузку при ходьбе. Применяют распорные изделия ортопедического ряда, которые не позволяют нагружать стопу и укрепляют мышцы. Если есть сильные боли, доктор может прописать и инъекции кортикостероидов. Некоторые люди считают, что физиотерапию не следует назначать на долгий срок, поскольку это не даст ожидаемого эффекта. Такое лечение полезно, но необходимо делать значительные перерывы между курсами.
Применяют при лечении и межпальцевые валики, специализированные корректоры для пальцев ног, супинаторы. Это уменьшает боли и предотвращает дальнейшую деформацию стоп и пальцев. В некоторых случаях для лечения привлекают других специалистов: ревматолога, остеопата или эндокринолога.
Что касается оперативного вмешательства, то в мире сейчас создано свыше сотни методик по устранению последствий бурсита. Задача их заключается в исправлении деформированного сустава, реконструкции костей, приведении в норму мышечных тканей. Доктор принимает решение о проведении оперативного вмешательства, если угол отклонения пальца равен 13-15°.
Часто при исправлении или коррекции костей удаляют косточку на внутренней стороне стопы.
Делается небольшой разрез в районе нароста, и шишка устраняется при помощи долота. При этом хирург выравнивает костную ткань и аккуратно ушивает разрез на коже. Швы накладывают чрезвычайно маленькие. Снимают их согласно принятым стандартам. Рана заживает в течение пары недель.
В некоторых случаях проводят проксимальную остеотомию. Делаются небольшие разрезы (2 или 3) в стопе. Кость реконструируется и фиксируется специальными булавками. Угол между костями значительно уменьшается. После вмешательства надевается бандаж.
Вернуться к оглавлению
Реабилитация после хирургического вмешательства
Мягкие ткани заживают в течение пары месяцев. Кости восстанавливаются примерно столько же времени. Ногу в этот период держат в обуви с подошвой на деревянной основе. Необходимо избегать любого травмирования.
В период реабилитации рекомендовано держать конечности в состоянии покоя. Ходить, наступая на всю подошву, можно только через месяц после хирургического вмешательства. Полное восстановление длится до 4 месяцев.
Прогнозы врачей при оперативном вмешательстве всегда положительные. Можно на 80% или более восстановить стопу и суставы. Если случай бурсита перед операцией сильно запущен, восстановление былой функциональности невозможно. Но пациент будет избавлен от проблемы, которая приносит боль. В профилактических целях необходимо чаще посещать ортопеда и проводить осмотры конечностей самостоятельно. Важно своевременно устранять плоскостопие.
Носить обувь на плоской подошве и с расширенным носком придется постоянно. Никаких шпилек и даже толстых устойчивых высоких каблуков не носить. При ношении такой обуви стопа не будет находиться в нормальном состоянии, а нагрузка на нее увеличится.
Обувь необходимо выбирать на каблуке до 6-7 см. Она должна быть из кожи или других материалов натурального происхождения. Обязательно ношение специализированных вставок-стелек. Нужно меньше находиться в положении стоя, не допускать продолжительной ходьбы.
При необходимости придется поменять профессию. Риску развития заболевания подвержены продавцы, парикмахеры, педагоги, почтальоны. Можно найти выход из ситуации, придерживаясь правил, при которых вы будете строго соблюдать режим труда и отдыха.
Автор:
Иван Иванов
Поделись статьей:
Оцените статью:
Загрузка…Похожие статьи
Вальгусная деформация большого пальца стопы: лечение, вальгусный корректор
Вальгусная деформация большого пальца стопы является наиболее распространенной ортопедической патологией и встречается преимущественно у женщин старше 30 лет. Изменение формы плюснефалангового сустава влечет за собой и ряд других нарушений – меняется структура связок, сухожилий и костей ступни.
Причины возникновения
Ранее считалось, что вальгус большого пальца является следствием травматизации передней части стопы и последующего неадекватного лечения. Но последние исследования в области ортопедии доказали несостоятельность этой версии в пользу наследственной предрасположенности и анатомических особенностей строения.
К факторам риска можно отнести следующие:
- постоянное ношение неудобной, тесной обуви, особенно на высоком каблуке. Стопа в этом случае находится в неправильном положении продолжительное время, что вполне может спровоцировать стойкую деформацию в виде отклонения основания большого пальца наружу;
- поперечное плоскостопие, которое чаще встречается у лиц женского пола;
- врожденная дисплазия плюснефалангового сустава, а также дефекты развития опорно-двигательного аппарата и обмена веществ;
- длина первой плюсневой кости больше нормы;
- наличие в анамнезе такого заболевания, как артрит;
- пожилой возраст;
- избыточный вес;
- косолапость;
- травмы.
Спровоцировать деформацию костей стопы может остеопороз, при котором происходит вымывание кальция из организма, и структура костей становится пористой. Большое влияние на весь опорно-двигательный аппарат и суставы в частности, оказывает гормональный дисбаланс. При беременности, климаксе или вследствие каких-либо сбоев менструального цикла у женщин связки слабеют, стопа не выдерживает нагрузок и деформируется.
Разновидности и стадии
Искривление первого пальца бывает нескольких типов:
- врожденным;
- статическим;
- рахитическим;
- возникшим после лечения косолапости;
- травматическим;
- паралитическим.
Со временем первый палец отклоняется все сильнее, так как заболевание склонно к прогрессированию
Современная медицина выделяет несколько стадий вальгусной деформации:
- 1 стадия. Большой палец отклонен не более чем на 15°;
- 2 стадия. Угол отклонения составляет не более 20°;
- 3 стадия. Отклонение – максимум 30°;
- 4 стадия. Палец отклоняется на 31° и более.
На начальных стадиях деформация не доставляет серьезных неудобств и дискомфорта, однако при угле отклонения в 21° и больше появляется ряд неприятных симптомов. На 3-ей стадии шишка на ноге воспаляется и причиняет боль при ходьбе и стоянии. К вечеру сустав отекает, и в ногах чувствуется тяжесть. Начинают формироваться костные наросты в области головки первой плюсневой кости.
На фоне вальгусной деформации нередко развивается бурсит – воспаление синовиальной сумки, или бурсы стопы. Это анатомическое образование представляет собой мешочек с жидкостью и расположено в непосредственной близости к плюснефаланговому суставу. Бурсы выполняют защитную функцию, оберегая окружающие ткани от повреждений.
При воспалении внутренний эпителий бурсы начинает выделять излишнее количество синовиальной жидкости, что приводит к значительному увеличению объема сумки. Несмотря на асептический характер заболевания, которое протекает без участия инфекционных агентов, болевой синдром может быть очень сильным. Это обусловлено раздражением синовиальной сумки при ходьбе и высоким давлением на стопы массой собственного тела.
По мере развития болезни второй палец принимает молоткообразную форму, на подошве ступни появляются натоптыши и мозоли. Второй и третий палец практически не участвуют в процессе ходьбы. Патология может осложняться остеомиелитом, который характеризуется постепенным разрушением костной ткани. В этой связи своевременная диагностика приобретает важнейшее значение, поскольку только с помощью скорейшего медицинского вмешательства можно избежать осложнений.
Диагностические методы
Первичный осмотр и все необходимые назначения делает врач-ортопед, травматолог или хирург. Для выявления проблем с обменом веществ может потребоваться консультация эндокринолога.
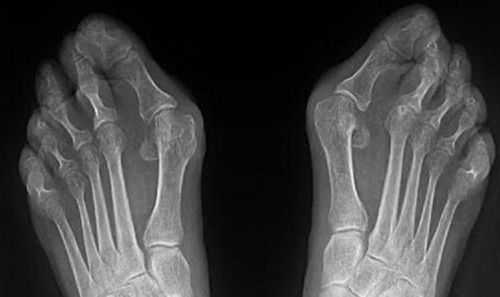
Рентгеновские снимки достаточно информативны, но в определенных случаях врач может направить на проведение МРТ или КТ
Во время физикального осмотра выясняют, в каком состоянии подошвенная поверхность, оценивают тургор, или упругость верхних отделов ступни, а также сосудистый статус. Врач проверяет функциональность фаланги и степень тактильной чувствительности стоп.
В обязательном порядке устанавливается ограниченность движений стопы, а по расстоянию между головками плюсневых костей определяется стадия деформации большого пальца.
Основные жалобы пациентов сводятся к высокой утомляемости ног после физической нагрузки, ноющим болям в переднем отделе ступни и скованности во время движений.
Для уточнения и детализации диагноза пациента направляют на рентгенографию. Чтобы оценить состояние сводов стопы и подтвердить плоскостопие либо экскавацию (слишком высокий свод), врач может назначить проведение подометрии.
Этот метод позволяет получить результат в цифрах – подометрический индекс, который в норме равен значениям от 29 до 31. Превышение индекса говорит об экскавации продольного свода стопы, а при значениях ниже 29 можно констатировать утолщение свода, или плоскостопие.
После проведения необходимых исследований ставится точный диагноз, и начинается лечение вальгусной деформации большого пальца стопы.
Современные способы лечения
Жить с выпирающим наростом на ноге совсем не просто, однако консервативная терапия дает желаемый результат только на ранних стадиях заболевания. Вальгус 1-й и 2-й степени с небольшим углом отклонения поддается лечению медикаментами, которое дополняется ношением ортопедических фиксаторов, специальной обуви и выполнением лечебных упражнений.
Лекарства при вальгусной деформации – это, в первую очередь, нестероидные противовоспалительные средства для снятия болевого синдрома и воспаления. По показаниям могут использоваться внутрисуставные инъекции кортикостероидов (Гидрокортизон, Дипроспан).
Если выявлена системная патология, на фоне которой возникло искривление большого пальца, то параллельно лечат и ее. Обязательным условием успешного лечения является поддержание нормальной массы тела, поскольку лишний вес создает излишнюю нагрузку на стопы. Поэтому полным пациентам рекомендуется соблюдение диеты и умеренная физическая активность.
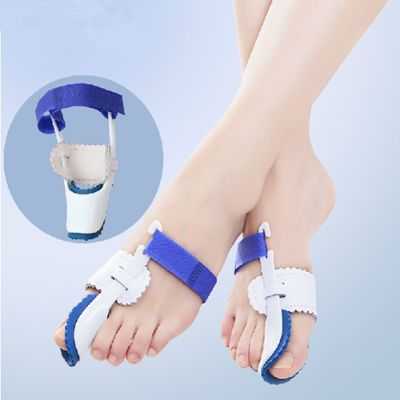
Ночной бандаж имеет универсальный размер и подходит всем пациентам, удобно крепится и регулируется
Ортопедическая обувь, стельки и фиксаторы – важнейшая часть терапии вальгуса. Особенно актуально это, когда патология только начинает развиваться. Туфли или ботинки обязательно должны быть мягкими и иметь ортопедическую прокладку-стельку. Каблук – не выше 4 см, носовая часть – достаточно широкая.
Нога в переднем отделе не должна болтаться, для этого в ортопедической обуви делают специальный «фиксирующий стакан». Правильная обувь подходит для постоянного ношения и может использоваться после хирургического вмешательства для закрепления и поддержания результата.
Корректор для большого пальца – еще одно приспособление для придания костям правильного положения. Существует множество разновидностей вальгусных корректоров – одни можно носить днем и снимать перед сном, а другие, наоборот, надеваются на ночь. Именно последние пользуются наибольшей популярностью у потребителей, поскольку не доставляют никакого дискомфорта.
Благодаря тому, что коррекция деформации происходит ночью, когда мышцы и связки расслаблены, эффективность лечения будет весьма высокой. Уже спустя несколько дней состояние пациентов улучшается, и наблюдаются:
- заметное уменьшение болезненности;
- снижение воспаления и отечности в области поврежденного сустава;
- изменение походки в связи с исчезновением дискомфорта;
- нормализация крово- и лимфообращения в стопе.
Если деформация большого пальца сопровождается плоскостопием, то рекомендуется носить обувь с плотным супинатором, а задник должен быть жестким и высоким.
В ходе лечения могут назначаться физиотерапевтические процедуры, особенно эффективна при вальгусной деформации ударно-волновая терапия. Воздействие акустических импульсов низкой частоты оказывает благотворное влияние на стопу, улучшая кровообращение и снижая интенсивность воспалительного процесса.

Несколько меньшим эффектом обладают обертывания и ножные ванночки, однако они все же способны облегчить состояние больного
Как лечить вальгусную деформацию, решает врач с учетом особенностей заболевания и степени выраженности симптомов. Консервативные методы гораздо лучше работают при активном содействии пациента, который должен следить за своим весом и заниматься физкультурой.
Лечебная гимнастика
На ранних стадиях выполнение лечебных упражнений может намного уменьшить угол отклонения и улучшить состояние пациента, избавив его от болевого синдрома и тяжести в ногах.
Особенно эффективными являются следующие упражнения:
- растяжка голеностопа: сидя на ровной поверхности и выпрямив ноги, потянуть носки на себя;
- исходное положение то же, что и в предыдущем упражнении, ноги лежат параллельно друг другу. Одновременно разводить носки в стороны и обратно;
- сидя на полу, сжимать и разжимать пальцы ног;
- из положения стоя подниматься на носки, а затем возвращаться в исходное положение;
- исходное положение – лежа на полу, можно приподнять верхнюю часть туловища и опираться на локти. Выполнять движения типа «велосипед», при этом стараться максимально вытянуть носки в крайней нижней точке и натягивать на себя при сгибании ноги в колене;
- маленький мячик зажать между ступнями так, чтобы давление приходилось на увеличенные косточки. Нужно как бы раздавливать мяч ногами, сильно напрягая стопы.
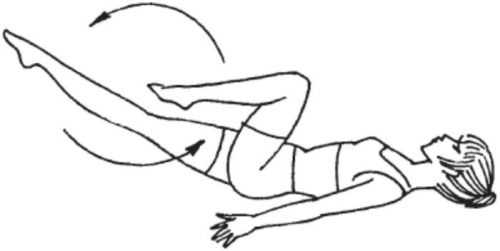
Упражнение, имитирующее езду на велосипеде, чрезвычайно полезно при вальгусе
Оперативное лечение
Еще сравнительно недавно операция по удалению косточки на ноге считалась крайне опасной и абсолютно неэффективной. Далеко не каждый хирург брался за ее проведение. Теперь все изменилось, и современная медицина располагает всеми средствами для избавления пациентов от болезненного шипа-нароста.
Среди нескольких сотен видов оперативного вмешательства существуют методики, которыми хирурги пользуются чаще всего:
- выравнивание оси большого пальца через небольшие проколы. В сделанные отверстия вводятся специальные инструменты, с помощью которых надрезается оболочка суставной сумки. Плюсневая кость подпиливается микрофрезами, точность манипуляций отслеживается на компьютерном мониторе;
- удаление нароста через разрез длиной 2-4 см выполняется на 1-2 стадиях вальгусной деформации. После установки сустава в анатомически правильное положение и восстановления связок кости скрепляют титановыми винтами. Поскольку дискомфорта пациент не испытывает, в большинстве случаев винты не вынимают;
- шевронная остеотомия. Скорректировать угол между первой и второй плюсневыми костями этим способом можно при легкой и средней тяжести заболевания. Операция начинается с V-образного распила кости большого пальца вблизи ее головки. После этого дистальный участок плюсневой кости перемещается до достижения необходимого положения. Кости закрепляются между собой, для чего используются различные фиксаторы – интракортикальный винт Браука, кортикальные винты, спицы, проволока либо викриловый серкляж (обруч из многонитчатого шовного полимерного материала). Затем лишние костные ткани удаляются, и проводится капсулография – удаление части оболочки синовиальной сумки и ее зашивание.
Реабилитационный период длится в среднем около месяца, в течение которого рекомендуется носить ортопедический сапог днем, а на ночь надевать корректирующую шину. Эти приспособления обеспечат надежную фиксацию и покой прооперированной конечности.

Туфли на высоком каблуке практически никогда не выходят из моды, полностью оправдывая поговорку «красота требует жертв»
Стоит отметить, что предупредить развитие деформации гораздо проще, чем лечить. Профилактические меры достаточно просты, и выполнять их под силу каждому человеку. Самое главное – это обувь. Ее нужно подбирать строго по размеру, не надеясь на то, что туфли растянутся в процессе носки. Слишком узкий нос также нежелателен, поскольку передняя часть стопы окажется сжатой.
Обувь на шпильке любят многие женщины, ведь красота, шик и индивидуальность важны для каждой представительницы прекрасного пола. Однако нельзя ходить в туфлях на высоком каблуке долго, а тем более целый день.
Идеальная обувь, подходящая как для профилактики, так и для лечения вальгусной деформации – это туфли, ботинки, босоножки или сапоги, имеющие каблук до 4 см и ортопедическую стельку. При ходьбе в правильной обуви ноги меньше устают, так как обеспечивается естественная поддержка мышц и связочного аппарата, и значительно снижается риск искривления костных структур.
moyaspina.ru
Лечение вальгусной деформации большого пальца стопы; применяемые методы
Вальгусную деформацию большого пальца на ноге можно считать отдельной патологией или осложнением плоскостопия, и проявляется заболевание отклонением пальца от своей оси. В большинстве случаев отклонение первого пальца стопы происходит вовнутрь, отчего увеличивается давление и на другие пальцы, которые со временем также могут деформироваться. В целом заболевание доставляет немало неприятных симптомов, иногда не дает нормально наступать на ногу, вызывая боль, а если не лечить патологию, то развиваются такие осложнения, как бурсит, артроз. Разберем методы лечение вальгусной деформации большого пальца стопы и особенности периода реабилитации.
В большей мере вальгусом страдают именно женщины, так как они любят носить узкую обувь и высокий каблук, также женский организм больше подвержен эндокринным и гормональным сбоям. Различают различные степени вальгусной деформации, поэтому исправление искривления пальцев зависит от стадии патологического процесса и особенностей организма. Нередко начальные стадии удается вылечить, не прибегая к операции, но для этого нужно выполнять все назначения врача, следить за своим здоровьем, образом жизни. Рассмотрим подробно, как вылечить вальгусную деформацию и что собой представляет заболевание.

Причины деформации
Кстати, в простонародье можно услышать несколько названий вальгусной деформации, среди которых часто встречается «шишка на ноге», «косточка на ноге», и связано это с отклонениями, которые просматриваются в области стопы. Причин развития такой деформации большого пальца стопы много. В большинстве случаев провоцирует искривление именно плоскостопие, причем его поперечная форма. При уплощении поперечного свода стопа становится распластанной, увеличивается нагрузка на передний отдел, отчего страдают плюсневые суставы, фаланги пальцев.
Вызывает поперечное плоскостопие ношение обуви с высоким каблуком или с узким носком, нагрузки на ноги, связанные с работой или занятием спортом, параличи, полученные травмы. Но все же есть часть причин, не связанных с плоскостопием. Так, деформация 1-го пальца на стопе появляется при диспластическом синдроме, проявляющемся гипермобильностью суставов. Возникает такая аномалия в здоровье из-за наследственных заболеваний. А также вальгус вызывают перенесенные травмы пальцев или стопы, ожирение, когда нога испытывает нагрузки.
Иногда обувь на высоком каблуке не провоцирует развитие плоскостопия, но увеличивает шанс деформации большого пальца, отчего он начинает искривляться. Редкие причины – это ревматоидные артриты, бурситы, подагра, остеопорозы. Стоит отметить, что чаще всего заболевание беспокоит женщин после 40 лет, хотя при частом ношении обуви на каблуке или при наличии избыточного веса страдают и девушки.

Симптомы
Симптомы вальгусной деформации на стопах зависят от нескольких факторов — это:
- стадия болезни;
- физическая подготовленность человека;
- имеющееся ожирение или же худощавое телосложение;
- наличие сопутствующих патологий.
К примеру, у полных людей не сразу обнаруживается искривление, когда у худощавых пациентов деформация бросается в глаза сразу. Внешне можно увидеть, как палец отклонен кнаружи, а часть сустава выпирает наружу, то есть образуется «косточка» или «шишка». При плоскостопии чаще всего «косточка» возникает сразу на двух ногах. Так как на сустав оказывается чрезмерная нагрузка, то развивается воспаление, следовательно, возникают симптомы боли, гиперемии кожных покровов, нарушается чувствительность. Часто наблюдается врастание ногтевой пластинки большого пальца в кожу.
Выделяют несколько стадий заболевания. Так, при первой стадии угол отклонения пальца менее 25 градусов, при второй стадии — более 25 градусов и при третьей стадии — более 35 градусов. Также в зависимости от стадии деформации проявляются симптомы боли и дискомфорта.
Если не лечить вальгусную деформацию большого пальца, то пациенту угрожают осложнения. Нередко возникает артрит или артроз суставов стопы, остеомиелит с гнойным воспалением. Диагностика запущенных состояний часто выявляет состояние бурсита, экзостозы головок плюсневых костей, деформирующие артрозы в плюснефаланговых суставах.
Все осложнения связаны с постоянным прогрессированием болезни и чем дольше не лечить патологию, тем сложнее будет исправить деформацию при запущенном отклонении пальца от своей оси. Разберем, как лечить вальгусную деформацию в разных степенях.
Консервативное лечение
При вальгусной деформации большого пальца в первой стадии болезни возможно применение консервативных методов лечения. Коррекция искривленного пальца проводится с помощь установки специальных приспособлений между пальцами. Для этого берутся гелевые или силиконовые вкладыши, корректоры большого пальца из серии Valgus pro. Корректоры можно носить и днем, и ночью, правда, придется приобрести два комплекта, так как есть различия. Назначаются и специальные шины с возможностью регулировки угла отклонения пальца.
Так как часто искривление пальца сочетается с плоскостопием, то необходимо использовать специальную обувь. Назначается ортопедическая обувь, которая разгружает отделы стопы, уменьшает нагрузку и воспаление. Ортопедическая обувь имеет широкий носок, небольшой каблук, специальную стельку и супинатор. Можно применять отдельно ортопедические стельки при вальгусной деформации, но чтобы коррекция прошла успешно, подбирать их нужно индивидуально по слепку подошвы.
Консервативный метод лечения включает и физические упражнения. Для лечения подбирается гимнастика, которая воздействует на деформированный свод стопы и палец. Массаж рекомендован при наличии плоскостопия или артроза. Если присутствуют симптомы боли, то для успешного лечения и прохождения курса гимнастики нужно их устранить. Для этого назначается обезболивающая терапия, которая включает в себя прием анальгетиков и средств группы НПВС. Применяются инъекции, мазь, крем, которые уменьшают воспаление и снижают болевые ощущения.

Важный раздел в лечении вальгусной деформации – это физиотерапия. Используется ударно-волновая терапия, электрофорез, озокеритолечение. Конечно, консервативным путем не удастся исправить искривление, но возможно остановить прогрессирование заболевания, а также при этом окрепнет ступня и такое лечение уменьшит шанс развития осложнений.
Оперативное лечение
В большинстве случаев для лечения вальгусной деформации 2 и 3 степени применяются хирургические методики, которые позволяют пациенту избавиться от недуга, вернуть здоровье и красоту стопы. Хирургических методов лечения множество, проводятся как малоинвазивные вмешательства, так и серьезные операции на суставе. Лечащий врач назначает операцию после полного обследования, изучения анамнеза пациента и при отсутствии противопоказаний.
Именно лечение лазером позволяет добиться лучшего результата, несмотря на то, что это новый способ воздействия на структуру сустава. Лечение лазером показано при тяжелой стадии деформации, когда другие методы лечения не дадут стойкого эффекта. Лазером иссекается часть плюсневой кости, после чего поверхность шлифуется. Благодаря воздействию лазером, косточка полностью убирается. Чтобы провести манипуляции лазером, назначается местная анестезия, что позволяет проводить оперативное лечение в любом возрасте, так как не показан общий наркоз.

Если деформация пальца умеренная, то допускается операция малоинвазивным методом, которую проводят без разрезания кожных покровов. Выполняется такая операция с помощью специальных проколов, сквозь которые проводится подпиливание костных фрагментов, устраняя при этом «косточку» и искривление. Смысла фиксации пластинами при такой операции нет.
Выделяют и другие операции, при которых проводится вмешательство с помощью скальпеля. Так, популярным способом считается удаление «косточки» через небольшой разрез, для этого берут долото и выравнивают кость. После операции накладывают швы.
Выделяют два метода остеотомии. При дистальной остеотомии разрезают дистальный конец кости и перемещают его латерально, после чего уменьшается угол отклонения пальца. Период восстановления занимает от трех до шести недель. При проксимальной остеотомии разрез проводится в проксимальном отделе, а для фиксации кости применяют металлические булавки. Этот вид операции требует ношения специального бандажа после вмешательства.
При выполнении любой манипуляции важно пройти этап реабилитации, чтобы не было осложнений и искривление пальца не вернулось снова. Назначается специальная гимнастика, необходимо носить ортопедическую обувь, следить, чтобы не расходились и не нагнаивались швы после операции.

В будущем не следует давать чрезмерные нагрузки на ноги, носить только удобную обувь, а лучше ортопедические ботинки или хотя бы стельки, тогда навсегда удастся забыть о неприятном недуге. Если есть плоскостопие, то нужно придерживаться специального режима активности и выполнять лечебный курс гимнастики.
ladysmed.ru
Вальгусная деформация большого пальца стопы — лечение, симптомы, причины, диагностика
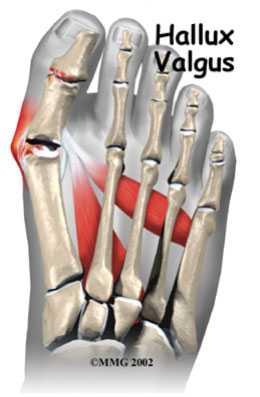
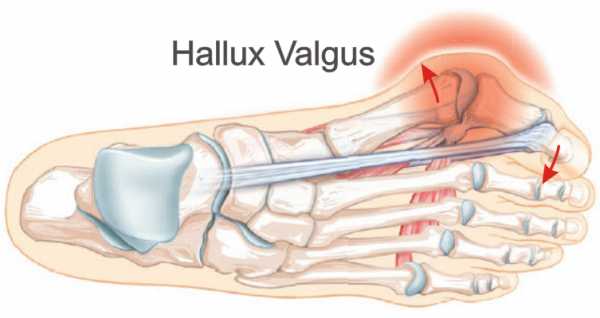
Hallus valgus (вальгусная деформация большого пальца стопы) это состояние, при котором происходит повреждение сустава большого пальца ноги.Это заболевание обычно называют бурситом большого пальца стопы.Бурсит большого пальца связан с образованием костного нароста в ответ на травму. В действительности Hallus valgus это не просто реакция на травму. Интересно, что это заболевание почти никогда не встречается в культурах, которые не носят обувь. Узкая обувь, такая как на высоких каблуках и ковбойские сапоги, может способствовать развитию вальгусной деформации большого пальца стопы. Широкая обувь, с свободным пространством для пальцев ноги, уменьшает возможности развития деформации, и помогает уменьшить раздражение на область бурсита большого пальца стопы, при его наличии.
Термин Hallus valgus фактически, описывает то, что происходит с большим пальцем ноги. Hallus — медицинский термин для обозначения большого пальца ноги, а valgus анатомический термин, который означает, что деформация происходит в сторону отклоняющуюся от средней линии тела. Так вальгусная деформация большого пальца стопы за пределы стопы. По мере прогрессирования этого процесса появляются и другие изменения. Одно из тех изменений — то, что кость, которая находится выше большого пальца ноги, первая метатарзальная кость , начинает больше отклоняться в другом направлении. Эту кость называют primus varus. Primus означает первую метатарзальную кость , а varus медицинский термин, который означает, что деформация проявляется отклонением от средней линии тела.Это создает ситуацию, где первая метатарзальная кость и большой палец ноги теперь формируют угол по отношению линии, проходящей по внутреннему краю стопы. Бурсит большого пальца стопы, который развивается сначала , является фактически реакцией на давление от обуви . Сначала реакцией на травматизацию является участок раздраженной, отечной ткани, которая постоянно трется между обувью и костью располагающейся под кожей. Со временем постоянное давление может приводить к утолщению костной ткани, что увеличивает припухлость и еще больше трение об обувь.
Причины
Многими проблемы возникающие в ногах, являются результатом патологического давления или трения. Самым простым способом определить наличие последствий патологического давления является осмотр ноги.Нога представляет собой твердую кость, обтянутую кожей. В большинстве случаев, симптоматика развивается постепенно так, как кожа и мягкие ткани амортизируют избыточное воздействие на ногу.Любое выпирание кости или травмы усугубляют уже имевшиеся последствия травмы. Кожа реагирует на трение и давление формированием мозоли .Мягкие ткани, располагающиеся под кожей, реагируют на избыточную нагрузку . И мозоль и утолщенные мягкие ткани под мозолью становятся болезненными и воспаляются. Уменьшению боли способствует уменьшение давления .Давление можно уменьшить извне за счет более свободной обуви или изнутри за счет оперативного вмешательства и удаления избыточных тканей.
Факторы риска
- Обувь оказывает влияние на частоту появление вальгусной деформации большого пальца ( она ниже у взрослых которые не носят обувь). Однако, это не означает, что только обувь вызывает это заболевание. Стягивающая обувь может причинять боль и ущемление нервов стопы нерва наряду с формированием вальгусной деформации. Модная обувь может быть слишком обтягивающей и слишком узкой, чтобы ‘ нога выглядела эстетично.’. Высокие каблуки увеличивают нагрузку на стопу, что еще больше усугубляет проблему. Причем модных тенденций придерживаются не только молодые люди, но и лица старшей возрастной группы .Факторы риска можно разбить на основные :
- Большая вероятность возникновения вальгусной деформации у лиц женского пола .Причиной может служить обувь.
- У балерин, которые проводят много времени на блоках, танцуя на пальцах ноги, и таким образом, у них можно ожидать более высокую вероятность возникновения вальгусной деформации
- Возраст. Частота деформации увеличивается с возрастом, с показателями 3 % у людей в возрасте 15-30 лет, 9 % у людей в возрасте 31-60 лет, и 16 % у тех кто старше 60 лет 1
- Генетические факторы имеют определенное значение
- Ассоциированные заболевания
Существуют определенные причины биомеханической неустойчивости, включая нервно-мышечные нарушения. Это может быть связано с артритами различных видов. Эти ассоциированные заболевания включают:
- Подагра.
- Ревматоидный артрит.
- Псориатическая артропатия.
- Суставная гиперподвижность связанная с такими заболеваниями как синдром Марфана синдром Дауна.
- Рассеянный склероз.
- Болезнь Шарот
- Церебральный паралич.
Симптомы
Симптомы вальгусной деформации стопы в основном обусловлены бурситом большого пальца стопы. Бурсит большого пальца стопы является достаточно болезненным. При выраженной вальгусной деформации большого пальца стопы появляется и косметическая проблема. Кроме того, подбор обуви становится затруднительным, особенно для женщин, которые хотят быть модными и для них ношение модной обуви становится настоящим испытанием . И наконец, увеличение деформации начинает перемещать второй палец стопы и могут создаваться условия для трения второго пальца об обувь.
Диагностика
История болезни
- Пациента может беспокоить боль в большом пальце стопы при ходьбе или каких-то движениях. Это может свидетельствовать о дегенерации внутрисуставного хряща.
- Боль может быть ноющая в области плюсныб вследствие ношения обуви. Возможно увеличение деформации . .
- Необходимо выяснить какие физические нагрузки увеличивают боли и что облегчает боль ( может быть просто снятие обуви).
- Наличие в анамнезе травмы или артрита.
- Достаточно редко бывают острые боли или покалывание в дорсальной области бурсы большого пальца ,что может указывать травматический неврит среднего дорсального кожного нерва.
- Пациент может также описать симптомы, вызванные деформацией, такие как болезненный второй палец ноги, межпальцевой кератоз, или образование язвы .
Внешний осмотр
- Необходимо понаблюдать за походкой пациента .Это поможет определить степень болевых проявлений и возможные нарушения походки, связанные с проблемами в ногах.
- Положение большого пальца стопы по отношению к другим пальцам ноги. Дисторсия сустава может быть в разных проекциях..
- Выдающееся положение сустава. Эритема или припухлость указывают давление от обуви и раздражение.
- Диапазон движения большого пальца стопы в метатарзальном суставе. Нормальное сгибание назад — 65-75 ° с плантарным сгибанием менее 15 °. Причем необходимо обратить внимание присутствуют ли боль, крепитация. Боль без крепитации предполагает наличие синовита.
- Наличие любого кератоза, который предполагает патологическое натирание от неправильной походки ..
- Ассоциированные деформации могут включать молоткообразные вторые пальцы стопы и гибкое или твердое плоскостопие. Эти деформации могут вызвать более быструю прогрессию вальгусной деформации большого пальца стопы, поскольку снижается боковая поддержка стопы..
Изменения в движениях в суставе большого пальца:
- Увеличение абдукции большого пальца стопы в поперечных и фронтальных плоскостях.
- Увеличение среднего выдающегося положения пальцев стопы.
- Изменение в сгибании назад сустава.
Кроме того, необходимо обратить внимание на состояние кожи и периферического пульса. Хорошее кровообращение особенно имеет значение если планируется оперативное лечение и необходимо нормальное заживление послеоперационной раны.
Исследования
Рентгенография позволит увидеть степень деформации и может указать подвывих сустава.При необходимости исключения других заболеваний может быть назначено КТ. УЗИ необходимо для исследования сосудов при подозрении на нарушение кровообращения. Лабораторные исследования назначаются при необходимости исключить ассоциированные заболевания и при подготовке к оперативному лечению.
Лечение
Консервативное Лечение
Лечение вальгусной деформации большого пальца стопы, почти всегда, начинают с подбора удобной обуви, не вызывающей трение или нагрузку. На ранних стадиях Hallus valgus ношение обуви с широкой передней частью может остановить прогрессию деформации. Так как боль, которая является результатом бурсита большого пальца стопы, происходит из-за давления от обуви, лечение сосредотачивается на том, чтобы убрать давление, которое обувь оказывает на деформацию. Более широкая обувь уменьшает давление на бурсит большого пальца стопы. Прокладки для бурсы большого пальца стопы могут уменьшить давление и трение от обуви. Существуют также многочисленные устройства, такие как распорные ортопедические изделия, которые позволяют шинировать палец и изменить распределение нагрузки на стопу.
Медикаментозное лечение и физиотерапия
Нестероидные противовоспалительные препараты и физиотерапия могут быть назначены, чтобы уменьшить воспалительный процесс и снять боли. Кроме того, возможны инъекции кортикостероидов. Длительная физиотерапия не доказала свою терапевтическую эффективность .
Ортопедические изделия
Возможно применение различных ортопедических изделий ( супинаторов, корректоров пальцев стопы, межпальцевые валики ).Применение ортопедических приспособлений помогает на ранних стадиях остановить дальнейшую деформацию. При выраженной деформации применение ортопедических изделий может только несколько уменьшить болевые ощущения. Индивидуальные стельки помогают корректировать нарушенный свод стопы.
Если же деформация обусловлена метаболическим нарушением или системным заболевание, то необходимо провести лечение направленное на коррекцию основного заболевания с привлечением ревматолога или эндокинолога.
Хирургическое лечение
Если все консервативные меры оказываются не эффективными, то принимается решение об оперативном лечении. В настоящее время, существует более 100 оперативных методик по лечению Hallus valgus.Основные задачи при хирургическом лечении следующие :
- удалить бурсит большого пальца стопы
- реконструировать кости, из которых состоит большой палец ноги
- уравновесить мышцы вокруг сустава так, чтобы не было рецидива деформация
Удаление «нароста»
В некоторых умеренных случаях формирования бурсита большого пальца стопы, при операции может быть удален только нарост на сумке сустава. Эта операция, выполняется через маленький разрез на стороне ноги в области бурсита большого пальца стопы. Как только кожа разрезана удаляется нарост с помощью специального хирургического долота. Кость выравнивается и разрез кожи ушивают маленькими швами.
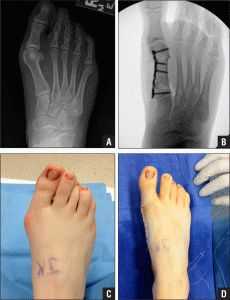
Более вероятно, что реконструкция большого пальца ноги также будет необходима. Главное решение, которое должно быть принято, состоит в том, надо ли разрезать метатарзальную кость и также ее реконструировать . Для решения этого вопроса имеет значение угол между первой метатарзальной и второй костью.Нормальный угол — приблизительно девять или десять градусов. Если угол будет 13 градусов или больше, то скорее всего необходимо разрезать и реконструировать метатарзальную кость. Когда хирург разрезает и производит репозицию кости, то это называется остеотомией. Есть два основных метода, используемых, чтобы выполнить остеотомию и реконструкцию первой метатарзальной кости..
Дистальная Остеотомия
В некоторых случаях дистальный конец кости разрезается и перемещается в латерально (это называется дистальной остеотомией). Это позволяет эффективно уменьшить угол между первыми и вторыми метатарзальными костями. Этот тип операции обычно требует одного или двух маленьких разрезов в ноге. Как только хирург достигает удовлетворительного положения костей, остеотомия сопрождается фиксацией костей с помощью металлических булавок .После операции и заживления булавки удаляются( обычно их удаляют через 3-6 недель после операции).
Прокимальная остеотомия
В других же ситуациях, первая метатарзальная кость разрезается в проксимальном конце кости. Этот тип операции обычно требует двух или трех маленьких разрезов в ноге. Как только кожа разрезана , хирург выполняет остеотомию. Кость подвергается реконструкции и фиксируется на время металлическими булавками. Эта операция тоже уменьшает угол между метатарзальными костями.Кроме того, производится релизинг сухожилия мышцы, приводящей большой палец стопы. Поэтому, после операции надевается специальный бандаж.
Реабилитация после операции
Необходимо в среднем 8 недель для того, чтобы произошло заживление мягких тканей и костей. Ногу на этот период лучше поместить в обувь с с деревянной подошвой или специальный бандаж для того, чтобы исключить травматизацию оперированных тканей и дать возможность нормальной регенерации. Непосредственно после операции могут понадобиться костыли.
У пациентов с выраженным бурситом через определенное время после операции может быть назначена физиотерапия ( до 6-7 процедур) . Кроме того, необходимо носить обувь с расширенным передом. Возможно также использование корректоров. Все это может позволить быстрее вернуться к нормальной ходьбе.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
www.dikul.net
причины, симптомы, диагностика и лечение
 Содержание:
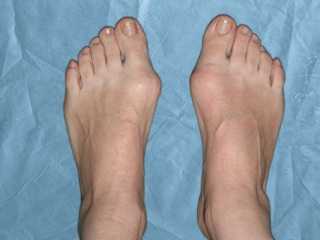
Содержание:Халюс Вальгус — одно из самых распространенных ортопедических заболеваний. От появления недуга не застрахован ни один человек. Однако, согласно статистическим данным, возникновению недуга больше подвержены женщины. Риск формирования косточек на ногах повышается с возрастом. Вальгусная деформация большого пальца стопы диагностируется у 3% молодых людей. Более 30% людей преклонного возраста знакомы с искривлением косточки первого пальца ступни.
В основе заболевания лежит серьезное отклонение в строении ступни. Развитие заболевания очень медленное. Начальные степени недуга выявить сложно. Именно поэтому патология диагностируется уже после того, как начали развиваться осложнения. Ее терапия должна быть своевременной. На начальных этапах исправлению ситуации способствуют массаж, гимнастика, средства для коррекции (фиксаторы, шины).
Консервативные методы терапии эффективны, но только на начальных стадиях. При сильном выпирании кости, интенсивных болезненных ощущениях, а также неэффективности консервативных методик, специальные упражнения и ношение накладок не помогут. Назначается проведение операции (открытой, миниинвазивной или чрескожной). Стоимость оперативного вмешательства, а также длительность восстановительного периода разнятся в зависимости от разновидности хирургического вмешательства.
Важно понимать, что вальгусная деформация большого пальца стопы — это не только косметический дефект, это серьезное заболевание, требующее незамедлительной терапии. Проводить лечение недуга и назначать использование медикаментозных средств, фиксаторов и иных средств может только ортопед. Просить совета на форумах или слепо доверять отзывам на то или иное средство от косточек на ногах — как минимум неразумно.
Заболевание привносит в жизнь человека массу неудобств. Из-за искривленного пальца тяжело выбрать обувь, нарост имеет довольно неэстетичный вид, и к тому же, при натирании часто сопровождается кровотечением. Нередко на фоне данного заболевания развивается бурсит. Вместе с прогрессированием недуга отмечается появление дискомфорта и интенсивной болезненности в нижних конечностях и искривление остальных пальцев. Любое движение сопровождается невыносимой болезненностью.
Из-за нарушенной походки появляется болезненность в голени. Связки, кости и суставы стопы тесно связаны. Поэтому любая деформация одной части сопровождается иными изменениями другой. Отклонение большого пальца видно невооруженным глазом. А вот о скрытых изменениях, которые можно увидеть на рентгеновских снимках, известно немногим. На снимках можно увидеть угол отклонения первой плюсневой кости вовнутрь, смещенные сесамовидные кости. Искривление кости влечет за собой нарушение свода стопы. Отмечается изменение формы, нарушение амортизирующей функции.
Развитие вальгусной деформации большого пальца стопы провоцируется как правило:
- постоянным ношением неудобных туфель;
- травмами;
- наличием подагры;
- лишним весом или ожирением;
- генетической предрасположенностью;
- беременностью;
- плоскостопием;
- сахарным диабетом;
- эндокринными недугами;
- наличием остеопороза.
Вальгусная деформация большого пальца: стадии патологии, а также, какая проводится диагностика
Отклонение плюсневой кости — довольно распространенный недуг, который может развиться как у ребенка, так и взрослого. Симптоматика заболевания зависит от степени.
Вальгусная деформация большого пальца (код МКБ-10 — М20.1) вне зависимости от причины (поперечного плоскостопия, суставных патологий, ношения неудобной обуви, бурсита), сопровождается следующими проявлениями:
- появлением мягкого образования на первом пальце ноги;
- гиперемией пораженного участка;
- интенсивными болезненными ощущениями;
- изменением формы пальца;
- образованием твердой шишки;
- формированием костной мозоли, раздражающей кожный покров;
- утратой подвижности пораженного пальца;
- увеличением сустава в размерах;
- выпиранием вбок;
- выворачиванием пальца вовнутрь;
- поражением плюснефаланговых суставов;
- быстрой утомляемостью ног.
Косточки на ногах — настоящая проблема, так как человеку с прогрессированием болезни больно не только ходить, но и просто стоять. Более того, дискомфорт и малоприятная симптоматика появляется в состоянии покоя. Различают несколько степеней вальгусной деформации большого пальца.
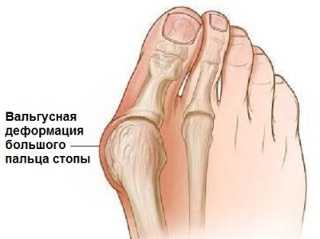 Первая степень прогрессирования патологии сопровождается смещением кости на 20 градусов. На данном этапе жалобы на дискомфорт или болезненность не поступают.
Первая степень прогрессирования патологии сопровождается смещением кости на 20 градусов. На данном этапе жалобы на дискомфорт или болезненность не поступают.
Вторая степень сопровождается отклонением кости на 30 градусов. Отмечается появление неинтенсивных болезненных ощущений. Что касательно третьей степени, то на данном этапе сустав отклоняется на 40-50 градусов и характеризуется интенсивной болезненностью.
Что относительно четвертой степени, то она сопровождается отклонением пальца на 50 градусов и более. Боль проявляется не только в момент передвижения, но и в положении лежа или сидя. Человеку тяжело выбрать обувь.
Помимо этого, отмечается образование мозолей. С целью установки точного диагноза, доктор изучит анамнез, проведет осмотр и назначит проведение необходимых исследований. В обязательном порядке во время осмотра оценивается походка человека, положение первого пальца ступни и диапазон его движений.
Помимо этого, назначается проведение:
- Рентгенографии. Этот метод диагностики способствует выявлению характерных отклонений фаланговых суставов, патологических костных разрастаний, а также деформации кости.
- Компьютерной плантографии. Этот метод способствует выявлению степени вальгусной деформации первого пальца стопы.
- Компьютерной подометрии. Позволяет вывить начальные степени недуга на основании изменений походки.
- Биохимических исследований.
После проведения обследования доктор подберет терапию. При начальной симптоматике болезни возможна терапия в домашних условиях. Назначается применение ортопедических стелек, выполнение гимнастики и применение массажа.
Не менее важен отказ от ношения туфель с высоким каблуком. Как мужчине, так и женщине с выпирающими косточками необходимо носить качественные удобные туфли, кожаные с плотной подошвой. Вальгусная деформация первого пальца стопы первой стадии излечивается быстро. Главное придерживаться всех рекомендаций специалиста.
Вальгус большого пальца ноги: осложнения и профилактика
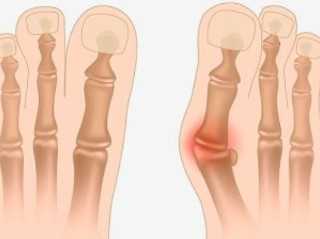 Комплексное консервативное лечение помогает в улучшении кровообращения, укреплении мышц и связок, а также способствует минимизации дискомфорта, болезненности и усталости. Терапия заболевания начинается с подбора комфортных туфель. Правильно выбранная обувь не будет вызывать нагрузок, боли и трения в момент ходьбы, а также поспособствует предупреждению дальнейшего прогрессирования патологии.
Комплексное консервативное лечение помогает в улучшении кровообращения, укреплении мышц и связок, а также способствует минимизации дискомфорта, болезненности и усталости. Терапия заболевания начинается с подбора комфортных туфель. Правильно выбранная обувь не будет вызывать нагрузок, боли и трения в момент ходьбы, а также поспособствует предупреждению дальнейшего прогрессирования патологии.
С целью минимизации давления применяются специальные фиксаторы. Для лечения вальгусной деформации большого пальца стопы назначают использование средств, обладающих противовоспалительным и болеутоляющим воздействием: Кеналога, Дипроспана, Гидрокортизона. Физиотерапия способствует минимизации воспаления и болезненности. Зачастую назначается применение ультразвука и диатермии, озокеритопарафиновых аппликаций, фонофореза.
Массаж при вальгусе большого пальца ноги помогает в устранении боли, нормализации кровообращения. Зачастую проводится курс массажа — 10 сеансов. Курс рекомендуют проводить раз в два месяца. Лечение вальгусной деформации большого пальца стопы подразумевает применение гимнастики, способствующей существенной коррекции искривления кости. Полезно ходить на цыпочках, передвигаться на внешней части стоп, ходить по неровным поверхностям и поднимать пальцами с пола небольшие предметы.
Для лечения искривления косточки широко применяются различные ортопедические изделия. Накладки, резиновые манжеты со специальными валиками, способствующие защите средних плюсневых костей от давления, межпальцевые прокладки для предупреждения врастания ногтя — все это весьма эффективно при данной патологии. При критическом искривлении ступни изготавливается ортопедическая обувь с выкладкой сводов стопы, способствующая разгрузке стопы.
Важно понимать, что нецелесообразное лечение патологии, также как и его отсутствие чревато развитием деформирующего артроза суставов, а также перестройкой структуры плюсневых костей. При четко прогрессирующем характере заболевания, а также неэффективности консервативных методик — применения физиотерапевтических процедур, ношения специальной обуви и использования фиксаторов, применения массажа и гимнастики, назначается проведение хирургического вмешательства.
Благодаря современному медицинскому ортопедическому оборудованию сегодня есть возможность малотравматичного исправления сустава. Проводится операция, после которой нет необходимости в накладывании гипса или в монтировании дополнительных конструкций. Во время оперативного вмешательства происходит коррекция угла, находящегося между костями ступни. Хирургическое лечение вальгусной деформации большого пальца стопы — один из самых эффективных способов терапии.
Чтобы период восстановления прошел успешно и не развились осложнения, пациентам рекомендовано:
- использование костылей;
- прохождение курса физиотерапии;
- применение специального бандажа или ношение туфель с деревянной подошвой;
- применение ортопедических корректоров.
Любая операция сопряжена с риском появления осложнений. Операция при таком недуге, как вальгус большого пальца ноги чревата: проникновением инфекции в мягкие ткани, возникновением остеомиелита или артрита, медленным сращением костной ткани, онемением дермы. Профилактика недуга заключается, в первую очередь, в ношении правильных в меру свободных туфель, с каблуком, не превышающем 5 см.
Высокие каблуки не только провоцируют развитие плоскостопия, но и образование шишек, а также повышение нагрузки на позвоночный столб, мышц бедер, голени и ахиллова сухожилия. С целью предупреждения развития недуга рекомендуется использование ортопедических стелек. Важно регулярно проходить обследования у ортопеда и соблюдать режим труда и отдыха (если работа связана с пребыванием на ногах).
Автор: Елена Школенко
nogtipro.com
Лечение вальгусной деформации большого пальца стопы: терапия и советы
Часто вальгусная деформация проявляется в виде патологического изменения, относящегося к изменению плюснефалангового сустава. Подобное искривление способствует изменениям в суставах большого пальца. Если на заболевание долго не обращать внимания, в скором времени образуется шишка, во время ходьбы образование начинает болеть, доставляет дискомфорт при ходьбе.
Иногда кости появляются при поперечном плоскостопии, подобное случается у людей, предусматривающих наследственность к заболеванию. Если суставы обнаруживают слишком большую эластичность, происходит нарушение баланса, вызывающее отклонение. Заболевание способно возникать по причинам: болезни эндокринной системы, наследственность, неудобная обувь, сжимающая стопу, изменения гормонального фона. Заболевание возникает вследствие механических повреждений в области стопы. Причин множество, перечислены главные и часто распространённые.
Когда требуется лечение вальгусной деформации
Лечение вальгусной деформации большого пальца стопы требуется немедленно после подтверждения диагноза. На ранней стадии присмотритесь к покраснению кожи, дополнительно сопровождаемом припухлостью. Как правило, заболевание способно возникать на обеих стопах одновременно. При начальном проявлении симптомов стоит обратиться за помощью к врачу-ортопеду.
Если не проводится лечение, возникают осложнения. Пациент начинает испытывать симптомы:
- Сильная, ноющая боль, усиливается при ходьбе.
- Врастают ногти, появляются натоптыши с мозолями.
- Большой палец на ноге сильно уходит в сторону, обувь будет натирать и создавать дискомфорт при ходьбе.
Предотвращая подобное, требуется немедленное обращение к врачу за помощью, профессионал сможет назначить правильное действенное лечение.
Как лечить заболевание
Определяется стадия заболевания, врач назначает лечение. На начальной стадии вполне подойдёт комплексная терапия, помогающая пациенту избавиться от неприятных симптомов, но косточка на ноге способна продолжить рост.
Рассмотрим основные моменты, входящие в комплекс терапии:
- Врачи предлагает носить специальные шины и бандажи, поддерживающие повреждённый сустав, окончательная нагрузка на стопы распространяется предельно равномерно. Палец быстро возвращается в исходное положение, боль с дискомфортом проходят. Подобные устройства изготовляются из различных материалов, носить допускается днём и ночью. Приобрести корректор легко в аптеке.

Корректор от вальгуса
- Немаловажной считается физиотерапия, выполняется с помощью ударно-волновой терапии. Процедурой разбивается хрящевой нарост, косточка обезболивается, наступает выздоровление в скором времени. Лечение проводится даже на последних стадиях заболевания, сохраняется возможность появления нового нароста. При повторном появлении потребуется применить отличающийся метод лечения.
- В терапию входит лечение с помощью мази. Разработана масса препаратов, способных снять боль и воспаление в суставах. Приготовить мазь несложно в домашних условиях, принимать потребуется исключительно по рекомендации врача-ортопеда.
Лечение способно оказаться вполне эффективным, применяемое в комплексе, но большинство методов действенны на начальной стадии заболевания, с лечением затягивать не стоит.
Лечение с помощью зарядки и гимнастики
Гимнастика при вальгусной деформации стопы применяется на первых этапах заболевания. Врачи назначают гимнастику, чтобы снять отёки, разработать суставы, подверженные заболеванию. Упражнения уменьшают болевой синдром. Чтобы гимнастика оказалась действенной, упражнения выполнять требуется регулярно. Приведем примеры несложных вариантов:
Вальгусная патология
- На пол положить лист бумаги, рекомендуется поднять с помощью пальцев ног.
- Попробовать максимально напрячь своды стоп, в принятом положении продержать несколько минут.
- Пальцы ног следует поочерёдно сгибать и разгибать, до ощущения усталости в ногах.
- Лист бумаги попробовать скомкать пальцами ног.
- Упражнения допустимо выполнять сидя, к примеру, взять бутылку, катать стопами ног по полу несколько минут.
- Следует широко раздвинуть пальцы стопы между собой, удержать ноги в принятом положении.
Если выполнять подобные простые упражнения ежедневно, дополнительно массировать стопы, результаты помогут восстановить подвижность суставов.
Лечение с помощью операции
Операции назначаются при сильной вальгусной деформации, когда заболевание находится в запущенной стадии. Методики операции зависят от отклонения суставов. Потребуется сдать анализы, сделать рентген и УЗИ. Операции проводятся с помощью манипуляций:
- При лёгкой деформации удаляется косточка, удаляют шишку и воспалённую сумку. Производится прокол кожи, извлекается шишка.
Лечение шишки у пальца
- Остеотомия кости проводится, когда угол между первой и второй костями показывает большое отклонение. При операции производится искусственный перелом и смещение кости. Потом фрагменты скрепляются винтами.
- Операция проводится с помощью отсечения мышцы, палец отводится в сторону. Указанные операции возвращают форму, порой хирургическое вмешательство производится исключительно с помощью разреза кости.
После процедуры накладывается стерильная повязка, эластичный бинт, ногу не гипсуют. Операции не дают осложнений, проходят быстро. Иногда появляются косточки, которые удаляются снова, подобное случается крайне редко.
Для быстрого восстановления предписаны дополнительные процедуры:
- Выполнять лечебную гимнастику и массаж.
- Применять физиотерапию. Массаж и прогревание помогают уменьшить симптомы.
- Носить специальную обувь с ортопедическими стельками.
После операции человек начнёт чувствовать себя намного лучше, больная косточка после восстановления не беспокоит. Предотвращая операции, следует постоянно соблюдать правила профилактики.
Оперирование выступающей косточки
Как избежать лечения с помощью профилактики
Запомните простые способы:
- Обязательно требуется применять ножные ванночки, помогающие снять усталость ног, улучшить кровообращение. Добавляйте травы и морскую соль.
- Носите удобную обувь, обеспечивая правильное положение ноге. Стопа не подвергается деформации. В отдельных случаях следует позаботиться об ортопедических стельках.
- Человек, правильно питающийся, вряд ли столкнётся с патологией, правильное питание уменьшает риск проявления вальгусной деформации. Суставы начинают повреждаться при избыточном весе, сказывается огромная нагрузка. Избавление от лишних килограммов однозначно уменьшается риск проявления деформации суставов. Откорректировать рацион просто, попробуйте исключить жирную и копчёную пищу. Постарайтесь употреблять побольше витаминизированной еды, подойдут каши, овощи и фрукты.
- Помните про физические упражнения, врачами разработано множество методик, помогающих держать ноги в тонусе. Ходить в тренажёрный зал необязательно, занятия доступны дома. Упражнения крайне простые, часть допустимо выполнять сидя на диване, при этом, не напрягая прочие мышцы, кроме ног.
Врач проведёт комплексную диагностику, подскажет, как лечить вальгусную деформацию большого пальца. Если терапия окажется своевременной, операции получится избежать.
otnogi.ru
Вальгусная деформация большого пальца стопы: причины, симптомы, лечение
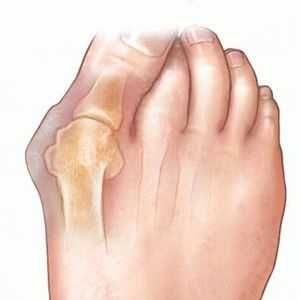
Деформация стопы часто возникает у женщин. От искривления или расширения ступни страдает практически каждая вторая представительница слабого пола. К группе суставных патологий относится вальгусная деформация большого пальца стопы. Она характеризуется появлением косточки на боковой поверхности ступни. Научное название болезни – «halluх valgus». Искривление ступни развивается постепенно, вследствие чего появляется выраженная шишка у проксимальной фаланги большого пальца. Клиническое проявление болезни – это боль на месте косточки.
Вальгусная деформация большого пальца
У женщин чаще диагностируется вальгусное отклонение первого пальца стопы. Так происходит в связи с особенностями ношения обуви. Многие представительницы слабого пола предпочитают туфли на высоком каблуке, ботинки с зауженными носами. Удаляют косточку различными способами. Для исправления девиации стопы используют несколько методов лечения. Коррекция деформации проводится врачом-ортопедом.
Причины развития патологии
Возникновение искривления ступни – это затяжной процесс, который занимает месяцы или годы. Иногда сложно установить первоначальную причину возникновения косточки. К факторам, приводящим к появлению вальгусной деформации, относятся:
- Плоскостопие;
- Наследственные и анатомические особенности;
- Подагрический артрит;
- Ношение обуви с зауженным носом;
- Хроническое воспаление суставов;
- Механические воздействия на ногу;
- Лишний вес;
- Дефицит кальция в организме;
- Пожилой возраст.
Одной из главных причин, из-за которой происходит вальгусная деформация первого пальца стопы, является наследственная предрасположенность. При воздействии одних и тех же факторов, болезнь возникает не у каждого человека. Это подтверждает наследственную теорию возникновения вальгусного искривления. К генетическим факторам относят такие анатомические особенности, как удлинение плюсневой кости и плоскостопие. Подобные причины приводят к расслаблению связок и мышц.
Частые причины вальгусной деформации первого пальца стопы – это воспалительные болезни суставов. Хронический патологический процесс вызывает отек хряща. Вследствие этого, сустав становится больше и начинает выпячиваться. В большей степени это касается подагрического артрита. При данном заболевании происходит нарушение метаболизма минералов. В суставной ткани накапливаются соли мочевой кислоты, вызывающие воспаление и вальгусную деформацию ступни.
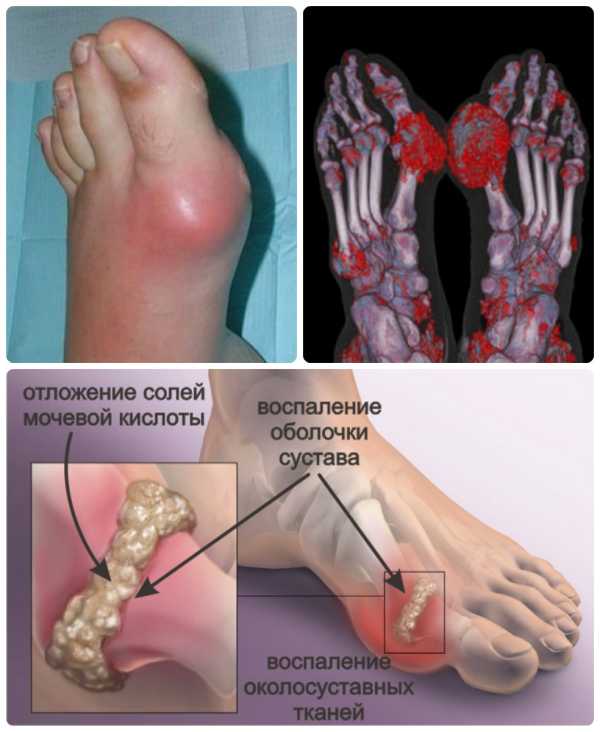
Накопление солей мочевой кислоты
Фактором развития искривления ступни является ношение узкой и короткой обуви. Тесные ботинки или туфли сжимают стопы, тем самым приводя к воспалению и смещению хрящевой ткани. Изменение положения сустава большого пальца наблюдается при ношении обуви на высоком каблуке. Стопа часто деформируется у женщин, занимающихся профессиональным балетом. Вальгусная косточка появляется не только при сдавлении ступни тесной обувью, но и вследствие постоянной нагрузки на ноги. Поэтому, люди, страдающие ожирением, больше подвержены деформации стопы.
У женщин деформация плюсневой кости развивается чаще из-за гормональных особенностей. В период менопаузы происходит снижение продукции эстрогенов. Дефицит половых гормонов опасен развитием остеопороза. Кости ступни при вальгусе в большинстве случаев отличаются малым содержанием кальция. Это диагностируют с помощью рентгенографии стопы.
Симптомы заболевания
К симптомам патологии относятся неприятные ощущения в ступне и наличие шишки на внутренней боковой поверхности. Косточка воспаляется при ношении новой обуви и длительной ходьбе. К проявлениям обострения относятся: отек, покраснение и локальная гипертермия на месте вальгусной деформации большого пальца. Воспаление шишки приводит к выраженной боли при ходьбе.
Проблемой для людей, у которых отмечается вальгусная деформация стопы, является подбор новой обуви. Малейшее трение жесткой ткани о выпирающую косточку вызывает появление омозолелости. В результате на шишке возникают пузыри, наполненные серозной жидкостью, происходит повреждение сосудов кожи. Мозоль, состоящая из грубой соединительной ткани, увеличивает нарост в размере. Все это способствует усилению вальгусной деформации стопы.
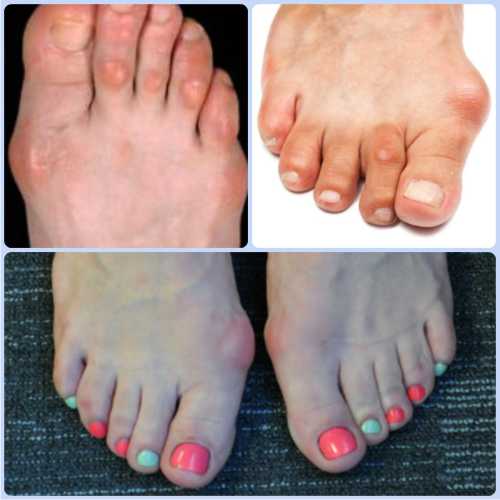
Омозолелость при вальгусной деформации
В раннем периоде развития болезни деформация выражена незначительно. Болевые ощущения появляются только при ношении неудобной обуви и образовании мозоли. На вид косточка имеет небольшой размер. Воспаление приводит к покраснению ткани и отеку. Со временем вальгусная деформация прогрессирует. Редкий дискомфорт сменяется постоянными ноющими болями при ходьбе. Шишка на боковой стороне стопы становится более заметной. Отмечается расширение ступни. У некоторых больных отмечаются признаки вальгусной деформации 1 пальцев обеих стоп. Выявляют заболевание врачи-хирурги и ортопеды. Основной метод диагностики – рентгенография стоп.
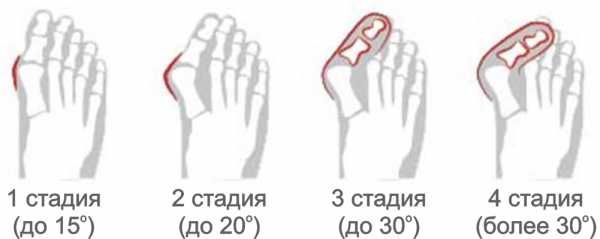
Степени деформации
При осмотре ноги пациента отчетливо видна деформация стопы. Клинический признак патологии – это вальгусная девиация ступни. В зависимости от выраженности отклонения сустава выделяют 4 степени тяжести заболевания. Определение стадии необходимо для лечения. Степени вальгусной деформации стопы отражают запущенность патологического процесса. К ним относятся:
- Первая стадия. Угол отклонения сустава большого пальца составляет менее 15 градусов;
- Вторая стадия. Характеризуется тем, что сустав отклонен на 15-20 градусов;
- Третья стадия. Девиация составляет от 20 до 30 градусов;
- Четвертая стадия. Характеризуется выраженным отклонением от нормы. Оно составляет более 30 градусов.
Степени Hallux Valgus
В случае отсутствия лечения при 3 и 4 стадии патологии могут развиться осложнения. Среди них – искривление пальцев ног, изменение походки и врастание ногтей. Лечение вальгусной деформации стопы на этих стадиях проводится посредством хирургического вмешательства. Чтобы не допустить возникновения осложнений, требуется следовать рекомендациям врача-ортопеда.
Методики лечения
Вылечить вальгусную деформацию можно различными способами. Каким методом исправить девиацию стопы, зависит от степени отклонения большого пальца. Лечение включает удаление косточки и воздействие на причину заболевания. В некоторых случаях требуются консультации специалистов: диетолога и эндокринолога. Стоит ограничить нагрузку на ноги, носить только удобную обувь. Лечение вальгусной деформации большого пальца стопы включает следующие методы:
- Физиотерапевтическое воздействие;
- Оперативное вмешательство;
- Лечебная гимнастика и массаж;
- Применение корректоров;
- Народные способы.
Физиотерапия
Физиотерапевтические процедуры необходимы для купирования воспалительных проявлений. К ним относятся: парафиновые аппликации, фонофорез и электрофорез с применением гормональных препаратов. Физиотерапия помогает устранить болевой синдром и устранить отек косточки на стопе. Лечебные процедуры проводят в стационаре. Физиотерапевтическое воздействие относится к консервативным методам удаления шишки. Исправление вальгусной деформации большого пальца стопы этим способом достигается благодаря постепенному уменьшению хрящевого нароста.

Парафиновые аппликации
Хирургическое лечение
Лечить девиацию 3 и 4 степени необходимо хирургическим путем. Существует несколько видов оперативного вмешательства. Методы лечения вальгусной деформации стопы – это:
- Рассечение мышц стопы;
- Экзостозэктомия большого пальца;
- Остеотомия плюсневой кости.
Мышечное рассечение проводится, если вальгусная деформация выражена не сильно. Оно используется для устранения искривления стопы. Это достигается благодаря рассечению мышцы, отводящей большой палец. Экзостозэктомия характеризуется удалением костного нароста. Она осуществляется с помощью чрескожного доступа или открытой хирургической операции. Лечение вальгусной деформации первого пальца стопы 4 степени выполняется методом остеотомии плюсневой кости. Начальным этапом операции является создание искусственного перелома. После этого плюсневой кости придают правильное положение и фиксируют винтами.
Упражнения и массаж
Лечебная гимнастика и массаж ступней помогают предотвратить прогрессирование патологии. Эти методы используются и для профилактики вальгусной деформации. К упражнениям относятся: последовательное напряжение и расслабление мышц стопы, поднятие легких предметов с пола при помощи пальцев ног. Гимнастика и массаж способствую укреплению мускулатуры и связочного аппарата ступни.
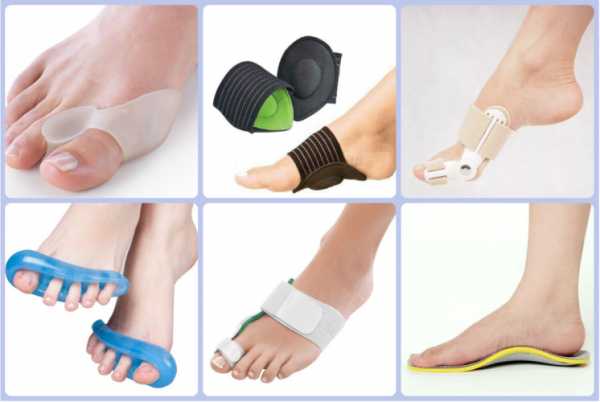
Ортопедические средства
Чтобы лечить вальгусную деформацию большого пальца требуется приобрести ортопедическую обувь. Она способствует приданию правильного положения стопе. Специальные фиксаторы позволяют распределить нагрузку на ступню равномерно. Как лечить вальгусную деформацию большого пальца стопы подскажет ортопед. Он поможет подобрать корректирующие стельки.
Ортопедические приспособления
Народные рецепты
Достигнуть положительного результата при 1 и 2 стадии деформации удается благодаря народным способам лечения. К ним относятся:
- Лечебные ванночки с солью и йодом;
- Компрессы с пихтовым маслом и рыбой;
- Настой из йода и одуванчиков.
Лечебные ванночки для стоп готовят следующим образом: в 1 литре кипяченой воды растворяют 2 столовые ложки соли и 10 капель йода. Ступни опускают в полученный раствор на 15 минут. Ванночки способствуют устранению отека тканей и боли.
Применение компрессов с пихтовым маслом и рыбой распространено в странах Крайнего Севера. Лечебные компоненты прикладывают к вальгусной косточке поочередно. В первую неделю делают компресс с куском свежей рыбы. Филейная часть фиксируется к боковой стороне ступни на всю ночь. Во вторую неделю для компресса используют пихтовое масло. После 1 месяца лечения шишка на ноге уменьшается.
Чтобы вальгусная деформация пальцев стопы исправилась, применяют настой из одуванчиков и йода. Цветки заливают данным антибактериальным средством и настаивают в прохладном темном месте в течение 3 дней. Полученным настоем смазывают косточку. Курс лечения составляет 2 недели.
Профилактика патологии
Лечение вальгусной девиации – это длительный процесс. Для предотвращения повторного возникновения шишки показана этиотропная терапия (препараты кальция, ортопедическая обувь). Чтобы не развилась деформация большого пальца ноги, следует соблюдать профилактические меры. К ним относятся:
- Ношение обуви соответствующего размера на невысоком каблуке;
- Гимнастика для стоп и массаж;
- Исключение алкоголя и снижение потребления мяса при подагре;
- Нормализация массы тела.

Занятия спортом и правильное питание
Профилактикой заболеваний суставов следует начать заниматься в молодом возрасте. К развитию патологии часто приводит сочетание нескольких неблагоприятных факторов. Из них основные – это ношение тесной обуви, остеопороз и воспалительные процессы. Вальгусная деформация большого пальца стопы развивается постепенно, поэтому лечение стоит начать на начальной стадии болезни. Для устранения девиации рекомендуется использовать несколько методов консервативной терапии.
nogivnorme.ru

