Какой наркоз лучше? — Вся правда о наркозе
Какой наркоз лучше в том или ином случае? Каждый день, планируя анестезию своим новым пациентам, анестезиологам снова и снова приходится искать ответ на этот вопрос. По сути, определение лучшего вида наркоза является первой задачей, решаемой врачом-анестезиологом. Для принятия конечного решения принимаются во внимание немало моментов — это и вид предстоящего оперативного вмешательства, и состояние здоровья пациента, и личный опыт анестезиолога, и имеющиеся возможности. Тщательно взвешивая каждый из этих факторов, анестезиолог сначала определяет возможные виды анестезии, а затем уже выбирает наиболее лучший из них вариант.
Вообще само понятие «лучший наркоз» включает в себя много аспектов, наиболее важными из которых являются безопасность, безвредность, простота, комфортность и качественность.
1. Безопасность анестезии определяется величиной и тяжестью рисков потенциальных наркозных осложнений. Наиболее безопасным видом обезболивания является местная анестезия, а наибольшее количество рисков связано с общим наркозом. Промежуточное положение занимает проводниковая анестезия, однако её проведение возможно лишь при операциях на конечностях. Методы нейроаксиальной анестезии, к которым относится спинальная и эпидуральная анестезия, в шкале безопасности занимают особое положение. Так, в сравнении с общим наркозом спинальная (эпидуральная) анестезия явные имеет преимущества (меньшее количество осложнений) лишь в тех случаях, когда выполняется у лиц пожилого возраста или у пациентов с заболеваниями дыхательной или сердечно-сосудистой систем.
2. Безвредность анестезии. По своей сути данный пункт очень схож с предыдущим, то есть всё сказанной о безопасности анестезии применимо и здесь. Однако проводимое оперативное обезболивание может быть причиной не только осложнений, описанных в статье о наркозных осложнениях, но и определённого рода последствий, возникновение которых далеко не всегда связывают с перенесённой анестезией, к примеру, нарушение памяти, выпадение волос, изменение зубной эмали и т.д. (подробнее читайте в статье о вреде наркоза). Поэтому в ракурсе безвредности лучшим наркозом в порядке значимости представляется местная, проводниковая, спинальная и эпидуральная анестезия.
3. Простота наркоза. Одни виды анестезии требует большого количества оборудования и лекарств и, кроме того, являются более сложными в плане технического исполнения, другие же виды обезболивания отличаются своей простотой. Распределение всех разновидностей анестезии в порядке от простого к сложному даёт следующий ряд: местная анестезия – спинальная анестезия – проводниковая и эпидуральная анестезия – внутривенный и масочный наркоз – эндотрахеальный наркоз.
Если запланированная операция проводится в «большой» клинике, то аспект «простоты наркоза» не имеет большого значения. В случае же проведения операции в условиях «маленькой» больницы (к примеру, в районном центре) наиболее предпочтительными вариантами обезболивания будет простые виды анестезии.
4. Комфортность анестезии. Несмотря на то, что некоторые пациенты предпочитают во время операции ничего не слышать и не видеть (то есть находиться в наркозе), наиболее комфортными являются всё-таки местная и регионарная анестезия, так как они лишены таких побочных эффектов периода пробуждения от наркоза как заторможенность, сонливость, головокружение, тошнота.
Наибольшая физическая удовлетворенность наркозом отмечается при использовании препаратов для анестезии, которые быстро покидают организм, а значит, способствуют наискорейшему просыпанию, к таким лекарствам относятся пропофол, изофлюран и севофлюран.
5. Качественность анестезии. К сожалению, Россия всё ещё продолжает оставаться той страной, где большинство врачей не являются профессионалами своего дела, а больницы не оснащены должным оборудованием и лекарствами. В руках непрофессионала любая анестезия может стать причиной серьёзных осложнений. Поэтому понятие качественности наркоза является достаточно важным и актуальным. Подробнее этот вопрос раскрыт в статье «Рецепт хорошего наркоза».
Таким образом, подытоживая все вышесказанное, можно дать следующий ответ на вопрос «какой наркоз лучше?». Если со стороны операции и состояния здоровья пациента нет никаких противопоказаний, то самым оптимальным видом обезболивания является местная анестезия, второе место занимают регионарные методы анестезии (спинальная, эпидуральная, проводниковая) и лишь третье место принадлежит общей анестезии (внутривенной, масочной, ларингеальной, эндотрахеальной).
onarkoze.ru
Какой наркоз лучше? Средства для проведения наркоза
Большая часть населения даже не подозревает, что результат хирургической операции зависит от профессионализма мастерства врача-анестезиолога, а не хирурга. Анестезиолог отвечает за сохранение жизни и безопасность пациента на протяжении всей операции. Он должен предупредить тяжелые осложнения операции, а при их возникновении принять решения как эффективно и быстро их устранить.
Если говорить о наркозе, как медицинском препарате, то организм лучше переносит (исходя из физических ощущений) такие ингаляционные анестетики, как изофлюран, севофлюран, пропофол, десфлюран. Ксенон назван “анестетиком III тысячелетия”. Эти препараты оказывают минимальное воздействие на внутренние органы и значительно снижают необходимость использования фармакологических сильнодействующих средств.
Одним из наиболее вредных считается калипсол, этот препарат после применения способен вызывать нарушения памяти. Собственно, все лекарственные препараты, применяемые для наркоза, воздействуют на головной мозг, изменяя его функциональную активность. Однако, это носит обратимый и временный характер. Снижение концентрации внимания, расстройства памяти могут сохраняться нескольких часов или дней. После наркоза (первые сутки) не следует подписывать финансовые документы, принимать важные решения, управлять автомобилем. У некоторых пациентов нарушения мозговой деятельности могут сохраняться в течение нескольких недель и даже месяцев. Многое зависит от первоначального состояния здоровья больного, его возраста, вида операции.
Вообще-то нет людей, которые плохо переносят наркоз, есть препараты для наркоза низкого качества, отсутствие соответствующего контроля над больным во время операции. Если применять современные короткодействующие препараты, человек приходит в сознание полностью уже через три – десять минут. При использовании препаратов, которые действуют дольше, пациент будет чувствовать вялость и сонливость более длительное время. Имеет место также индивидуальная реакция на разные виды анестезии.
Сегодня существуют прекрасные средства для внутривенной анестезии, которая используется для малых операций. Но не в каждой стране они доступны. Поэтому врачи при такой анестезии часто применяют препараты, которые усыпляют хорошо, но плохо обезболивают. Иногда к ним добавляют наркотики, в результате чего еще несколько часов имеют место расстройства внимания, сознания, мышления, что повышает риск осложнений.
apteke.net
Какие существуют виды наркозов при операции и способы их введения
Каждый человек, который собирается ложиться на операционный стол, неоднократно задумывался о том, какие виды анестезии существуют и какой лучше выбрать для себя. В современной анестезиологии существует очень много способов обезболивания. Каждый из них имеет свои отрицательные и положительные стороны, показания и противопоказания. Любая операция, которая проводится под анестезией, является риском для пациента и врача. Именно поэтому к выбору наркоза стоит подойти со всей ответственностью.
Наркозом называют введение организма человека в такое состояние, когда отключается сознание, расслабляются все группы мышц, снижаются рефлексы, и отключается чувствительность к боли.
Виды наркоза
В современной медицине анестезия разделяется на виды. Классификация зависит от того, каким методом вводится наркотическое анальгезирующее вещество. Существуют следующие виды:
- Комбинированный наркоз.
- Неингаляционное общее обезболивающее.
- Ингаляционная общая анестезия.
- Местное обезболивание.
Разновидности местной анестезии
Выделяет такие виды местной анестезии, как:
- Внутривенная под жгутом.
- Внутрикостная.
- Каудальная.
- Спинальная.
- Эпидуральная.
- Плексусная.
- Проводниковая.
- Инфильтрационная.
- Терминальная.
Способы введения обезболивания
Местным обезболиванием является обратимая временная ликвидация чувствительности нервных окончаний в нужной части тела человека к болевым раздражителям. У этого наркоза существует множество плюсов:
- Меньше противопоказаний, чем у иных методов обезболивания.
- Возможность амбулаторно проводить операцию.
- По окончании действия препарата почти нет негативных последствий.
- В наблюдении за пациентом нет необходимости.
- Отсутствует подготовка к обезболиванию.
Регионарная анестезия
 Даный вид проводится, когда нужно с какой-то определённой типографической зоны снять чувствительность, а общий наркоз противопоказан или нецелесообразен. Больному при этой анестезии сохраняется дыхание и сознание, в конкретном сплетении нервов или в одном нерве выключается проводимость болевых ощущений, достигается эффект обезболивания.
Даный вид проводится, когда нужно с какой-то определённой типографической зоны снять чувствительность, а общий наркоз противопоказан или нецелесообразен. Больному при этой анестезии сохраняется дыхание и сознание, в конкретном сплетении нервов или в одном нерве выключается проводимость болевых ощущений, достигается эффект обезболивания.
Эта анестезия может быть самой безопасной при проведении операций, со стороны сохранения жизненно важных функций у возрастных пациентов или больных с тяжёлой соматической сопутствующей болезнью.
К этой группе относятся:
- Спинномозговая анестезия. Вещество вводят в субарахноидальное пространство спинного мозга, под твёрдую оболочку. При введении препарата происходит полное мышечное расслабление и потеря болевой чувствительности нижней части тела. Нижними конечностями человек пошевелить не может. При неправильно проведеной процедуре возможны негативные последствия.
- Эпидуральный наркоз. Препарат вводится над твёрдой оболочкой спинного мозга под надкостницу. Обезболивание происходит благодаря блокаде спинномозговых корешков. При неправильно проведённой технике обезболивания негативных последствий не наблюдается.
Ингаляционное обезболивание
К этому типу относят эндотрахеальный и масочный вид наркозов. Потеря сознания при анестезии достигается при введении в дыхательные пути наркотических летучих веществ — закись азота, фторотан, эфир.
При введении ингаляционного наркоза выделяют 4 стадии:
- Общее обезболивание. Больной ещё при сознании, а болевая чувствительность отсутствует. Все рефлексы затормаживаются, и пациент с трудом отвечает на вопросы. Стадия длится от 3 до 5 минут. Возможно проводить быстрые вмешательства (вскрытие абсцессов и флегмона), а также проводят диагностические процедуры.
- Возбуждение. Подкорковые процессы возбуждаются, а коры головного мозга затормаживаются. Несмотря на то что сознание отсутствует, больной может пытаться встать и находиться в возбуждённом состоянии. Проводить вмешательства на этой стадии запрещено, стоит вводить препараты дальше, чтобы усилить глубину сна.
- Хирургическая стадия. Сердечные сокращения и дыхание находятся в норме, больной без сознания и спокоен. Именно на этой фазе производят все необходимые хирургические операции. Опасна эта стадия тем, что может остановиться сердцебиение и дыхание, а в коре головного мозга развиваются необратимые последствия, если человек в этом состоянии пребывает долго. За жизненными показателями человека необходимо вести постоянный контроль.
- Пробуждение. Когда медикамент прекращают вводить, то его концентрация в крови становится меньше. После этого человек просыпается, и все стадии проходят в обратном порядке.
Масочный общий наркоз
Применяется этот тип общей анестезии при введении больного в более глубокий сон и коротких оперативных вмешательствах. Больному запрокидывают голову и надевают маску так, чтобы она прикрывала носовую и ротовую полость. После этого пациента просят сделать несколько глубоких вдохов. Человек быстро засыпает под влиянием наркотических веществ. Чтобы прекратить наркоз, следует прекратить подачу медикамента. Отрицательные последствия, которые проявляются плохим самочувствием, проходят в скором времени.
Эндотрахеарный и фторотановый
При эндотрахеарном способе наркотическое средство в организм поступает с помощью специальной трубки, которая вводится в трахею. Применяется этот способ чаще остальных, так как проходимость дыхательных путей остаётся свободной. При этом открывается доступ к голове, лицу и шее. Использование этого метода в хирургии даёт возможность долгого проведения операции без отрицательных последствий.
Фторотан — наркотическое вещество сильного действия, которое позволяет быстро ввести человека в необходимую глубину наркоза. При использовании этого способа происходит быстрое наступление сна, легко регулируется его глубина, стадии возбуждения нет, из состояния наркоза человек выводится быстро.
Но несмотря на множество положительных качеств, в современной практике эта анестезия практически не используется. А всё из-за отрицательного влияния на гемодинамику фторотана. Он расширяет сосуды и понижает сократительную способность сердечной мышцы. Из-за этого возможно резкое падение артериального давления. Фторотан отрицательно влияет и на печень.
Рауш-наркоз и внутривенный (неингаляционный)
Это разновидность наркоза ингаляционного. В современной практике анестезиологами не применяется. В этом методе применялась маска с парами хлорэтилена. Возможно было применение марли с жидкостью эфира, которая подносилась к носу. Продолжительность наркоза не должна была превышать 5 минут. Пациент быстро просыпался и испытывал сильное недомогание после пробуждения. Именно поэтому прекратили применять такой наркоз.
Общий внутренний наркоз перед ингаляционными методами имеет ряд преимуществ. Отключение при этом виде анестезии быстро наступает, а стадия возбуждения отсутствует. Но при использовании этого способа в отдельности эффект анестезии кратковременный. Именно по этой причине внутренний наркоз чаще всего делается с ингаляционным. Интубируют пациента только после начала воздействия неингаляционного способа. Препаратами для внутреннего наркоза являются медикаменты группы барбитуратов — тиопентал-натрий и гексенал.
Бывают ли осложнения
Во время наркоза осложнения могут быть связаны с техникой проведения наркоза или влиянием наркотических средств на жизненно важные органы.
Одним из возможных осложнений является рвота. На её фоне опасна аспирация — попадание содержимого желудка в бронхи и трахеи. В результате может нарушаться дыхание с последующей гипоксией — синдром Мендельсона.
Осложнения со стороны дыхательных путей может связываться с их проходимостью.
Осложнения при интрубации трахеи группируются таким образом:
- Перегиб или выхождение интрубационной трубки из трахеи.
- Введение в правый бронх интрубационной трубки.
- Введение в пищевод интрубационной трубки.
- Повреждение голосовых связок.
- Повреждение клинком ларингоскопа зубов.
Осложнения со стороны органов кровообращения:
- Остановка сердца — во время наркоза является наиболее серьёзным осложнением.
- Нарушение сердечного ритма — фибрилляция желудочков, экстрасистолия, желудочковая тахикардия.
- Гипотензия — понижение артериального давления больного как при введении наркотического обезболивающего вещества, так и в период их действия на организм. Может происходить при воздействии препаратов на сосудисто-двигательный центр или сердечную работу.
- Повреждение периферических нервов.
- Отёк головного мозга.
Осложнения лечатся мгновенным проведением сердечно-лёгочной реанимации. Тяжесть осложнений, частота возникновения и исход зависят от качества оказания анестезиологической помощи.
Анестезиологическая помощь
Эта процедура включает в себя следующие стадии:
- Перед проведением операции специалист должен оценить состояние пациента, а также определить операционный и анестезиологический риск.
- Определить целесообразность и при необходимости проведение интенсивной терапии для того, чтобы больного подготовить к операции.
 Назначение медикаментозной подготовки к анестезии (премедикации).
Назначение медикаментозной подготовки к анестезии (премедикации).- Выбор необходимых средств и способа введения наркоза.
- Анестезиологическое обеспечение экстренных и плановых операций, сложных диагностических исследований и перевязок.
- Контроль состояния пациента в период пребывания под наркозом и проведение корригирующей терапии для устранения и профилактики метаболических и функциональных расстройств, которые для жизни человека являются опасными.
- Пробуждение пациента после общего обезболивания, если не требуется продление медикаментозного сна.
- Устранение болевых ощущений, которые могут быть вызваны различными причинами при помощи специальных методов.
Как подготовить пациента
Стоит отметить, что на сегодня нет никаких ограничений по возрасту или по соматической патологии у больного для проведения наркоза. Но противопоказания и показания для проведения какого-либо способа наркоза существуют. Выбор метода является правом врача и определяется уровнем его личной компетенции и профессиональной подготовки.
Для того чтобы больного подготовить к проведению операции и введению наркотического обезболивающего вещества, необходимо провести целый ряд манипуляций.
- Перед оперативным вмешательством специалист обязан осмотреть пациента. При этом внимание обращается не только на то заболевание, которое нуждается в непосредственном лечении, но и выясняется наличие сопутствующих недугов.
- Если операция проводится в плановом порядке, то при необходимости проводится лечение сопутствующих недугов и санация ротовой полости.
- Специалист должен выяснить, нет ли у больного аллергии на тот или иной препарат, который нужно будет ввести.
- Уточняется, бывали ли у пациента уже операции и наркозы.
- Внимание уделяется выраженности кожной жировой клетчатки, строению шеи, форме грудной клетки и лица.
Всё это нужно знать для того, чтобы наркотический препарат и способ обезболивания выбрать правильно.
Очень важно перед введением наркотического вещества очистить желудочно-кишечный тракт. Делается это при помощи очистительных клизм и промывания желудка.
Больному перед операцией проводят специальную медикаментозную подготовку:
- Дают на ночь снотворное, пациентам с лабильной нервной системой назначают транквилизаторы (реланиум, седуксен) за сутки до проведения операции.
- Внутримышечно за 40 минут до операции вводят 0,5 миллилитра 0,1% раствора атропина и наркотические анальгетики.
- Перед операцией осматривают ротовую полость и убирают протезы и съёмные зубы.
Только квалифицированный специалист может правильно подготовить пациента к операции без каких-либо негативных последствий.
facelift.guru
Обезболивание и наркоз. Все, что нужно знать
Мы считаем абсолютно необходимым, максимально информировать пациентов обо всем, что их ждет во время и после операции. Очень важно, чтобы пациент смог оптимальным образом подготовится к достаточно сложному испытанию — хирургической операции. Ведь не зря говорят — предупрежден, значит вооружен. Многолетний опыт показывает, что только заранее хорошо информированные пациенты переносят операцию легко, быстро поправляются и возвращаются к активной жизни.
Такой вопрос для современной медицины звучит несколько наивно, ведь еще во второй половине XIX века с болью во время хирургической операции было покончено. С тех пор анестезиология (раздел медицинской науки, изучающий различные виды обезболивания и наркоза) проделала колоссальный путь в своем развитии и сегодня располагает всем необходимым, чтобы любая, даже самая сложная и обширная операция прошла для пациента безболезненно, безопасно и комфортно. Однако даже самый осведомленный пациент порой волнуется и задается подобным вопросом: а не будет ли мне больно во время и сразу после операции, когда «отойдет» наркоз? Ответ в этом случае может звучать так: если анестезиолог (специалист по обезболиванию и контролю за состоянием пациента во время операции и в ближайшем послеоперационном периоде) является специалистом высокого класса и выполняет свою работу профессионально, боли во время операции и после окончания действия операционного обезболивания — не будет.
Какие виды обезболивания существуют в современной медицине? При каких операциях используются определенные виды обезболивания?
Обезболивание или анестезия может быть общей и местной. При незначительных по объему операциях (в урологии это многие операции на половом члене и органах мошонки, в гинекологии — незначительные по объему вмешательства на половых губах, влагалище, области наружного отверстия уретры и т.д.), как правило, применяетсяместная анестезия. Она заключается во введении с помощью шприца в зону выполняемой операции или в область периферических нервов, контролирующих болевую чувствительность зоны операции, специального вещества, местного анестетика (лидокаин, ксилокаин, маркаин и др.), которое на время выключает болевую чувствительность. Местная анестезия бывает инфильтрационной (введение анестетика непосредственно в зону разреза и операционных манипуляций), проводниковой (введение анестетика в область крупных нервов, которые обеспечивают болевую чувствительность в зоне операции, однако сами находятся вне этой зоны) и комбинированной. Во время операции под местной анестезией пациент находится в сознании, он видит и слышит все, что происходит в операционной, он также может ощущать все прикосновения хирургов (не боль), а иногда и испытывать незначительные болевые ощущения. Общая анестезия или наркоз (под словом наркоз понимается только общая анестезия с выключением сознания и болевой чувствительности на уровне головного мозга, просторечное выражение «общий наркоз» лишено всякого смысла) заключается во временном выключении центральных зон болевой чувствительности и передачи болевых импульсов в головном или спинном мозге. Наркоз бывает внутривенный и интубационный. При внутривенном наркозе в вену пациента вводится препарат, который вызывает выключение центров болевой чувствительности головного мозга и одновременно выключает сознание пациента, сохраняя, как правило, самостоятельное дыхание. Внутривенный наркоз применяется при малых и средних операциях, когда местная анестезия не может обеспечить надлежащего обезболивания. Данный вид наркоза применяется и по желанию пациента, когда он не хотел бы находиться в сознании во время операции, видеть слышать и ощущать все, что происходит в операционной. Интубационный наркоз заключается в предварительном временном выключении на уровне головного мозга центральной болевой чувствительности и сознания пациента, временной парализации мускулатуры с последующей интубацией (введением в трахею дыхательной трубки) и осуществлением искусственной вентиляции легких (искусственное дыхание) с помощью специальной дыхательной аппаратуры на все время операции. Такой вид наркоза применяется при обширных операциях на органах брюшной и грудной полостей, органах таза и забрюшинного пространства (полостные операции). Подобные операции требуют, чтобы мышцы пациента были расслаблены и непроизвольные или произвольные движения не мешали бы хирургу и были бы полностью исключены. Интубационный наркоз может использоваться и в случаях, когда внутривенный наркоз или местная анестезия могут быть недостаточными для обеспечения надлежащего обезболивания и контроля за состоянием пациента во время средних по объему операций, а также по медицинским показаниям, связанным с наличием некоторых заболеваний оперируемого. Особое место среди методов общего обезболивания занимает спинальная (перидуральная) анестезия (рис. 1), которая заключается во введении в спинномозговой канал местных анестетиков различной продолжительности действия (лидокаин, ксилокаин, маркаин и др.), что приводит к временному выключению болевой и тактильной чувствительности, а также двигательной функции ниже места введения.
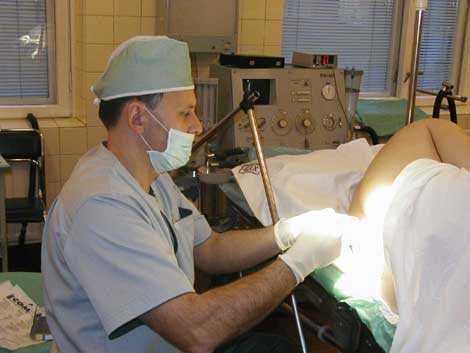
Рис. 1 Выполнение спинальной анестезии врачом анестезиологом.
Спинальная анестезия, как правило, дополняется так называемой внутривенной седатацией (медикаментозный сон) и пациент во время операции спит. Данный вид анестезии применяется при различных операциях на органах таза и наружных половых органах.
Каковы особенности выхода пациента из различных видов анестезии и ближайшего послеоперационного периода? Что нужно сделать для быстрейшего восстановления и выздоровления пациента после операции?
Очень часто пациенты интересуются, что будет с ними, и как они себя будут чувствовать, когда действие анестезии пройдет? Конечно же, это зависит и от вида применявшегося обезболивания, и от вида и объема операции, а также от общего состояния и индивидуальных особенностей болевой чувствительности пациента. После прекращения действия местной анестезии, после малых операций, пациенты, как правило, испытывают незначительную боль в зоне операционной раны (место операционной травмы не может не болеть). Для снятия этих болей обычно достаточно принять ненаркотический анальгетик (обезболивающее) типа анальгина, ибупрофена или диклофенака (вольтарена). Если действия этих препаратов оказывается не достаточно, применяются более мощные ненаркотические анальгетики — кеторол, трамадол, кетонал и т.п. Обычно послеоперационные боли при малых и средних операциях длятся не более 1 — 2 дней. Если они продолжаются дольше, на это следует обратить внимание лечащего врача. После внутривенного и интубационного наркоза пациенты чувствуют себя как после хорошего и глубокого сна, иногда они помнят причудливые сновидения, изредка испытывают головную боль, отмечают тошноту, в единичных случаях рвоту. После интубационного наркоза ощущается першение и чувство дискомфорта в горле, что связано с нахождением там во время операции дыхательной трубки. Некоторые медикаменты, которые применяются для этих видов наркоза, могут вызвать нарушения дыхания. В связи с этим пациенты находятся в первые часы после операции под пристальным наблюдением медицинского персонала анестезиологической службы (врач анестезиолог, медсестра-анестезистка). Только когда есть абсолютная уверенность в том, что нарушений дыхания быть не может, пациент переводится в обычную палату. После средних по объему, а особенно после больших полостных операций в течение нескольких дней пациента могут беспокоить достаточно интенсивные боли. В этих случаях послеоперационное обезболивание становится важнейшей частью лечения пациента в первые дни после операции. Существует несколько схем послеоперационного обезболивания, которые подбираются строго индивидуально и гарантируют комфортное состояние пациента в первые дни после операции. В раннем послеоперационном периоде после больших полостных операций с целью скорейшего восстановления и выздоровления пациента, следует решить три основные проблемы.
Первая проблема — легочная реабилитация. Часто пациенту бывает трудно глубоко дышать и двигаться в постели. Это может привести к застою в легких и даже к послеоперационной пневмонии (воспаление легких). Чтобы избежать этого, пациента укладывают с несколько приподнятым головным концом, ему рекомендуется двигаться в постели и регулярно (каждые 1 — 2 часа) заниматься дыхательной гимнастикой (вдох с сопротивлением с помощью специального спирометра или выдыхание в баночку с водой).
Вторая распространенная послеоперационная проблема, связанная с длительным нахождением в положении лежа и отсутствием мышечной активности —застой крови в венах голеней, образование тромбов, которые по венам могут попасть в сердце и далее в легочную артерию (тромбоэмболия) и вызвать внезапную смерть. Чтобы предотвратить это грозное осложнение пациенту дают препараты, снижающие свертываемость крови, а также применяется постоянная компрессия (сжатие) голеней с помощью эластичного бинта или, что значительно лучше, имитирующая естественную мышечную активность, переменная компрессия с помощью манжетки специального прибора.
И, наконец, третья важнейшая послеоперационная проблема — реабилитация пищеварительной системы. Известно, что после больших операций, особенно на органах брюшной полости и таза, отмечается временное снижение перистальтики (сократимости) кишечника, которая, как правило, восстанавливается самостоятельно на 2 — 3 сутки после операции. Для ускорения этого процесса пациентам рекомендуется постепенное возвращение к своей обычной диете. В первые сутки после операции дают только пить воду, на вторые сутки разрешают употреблять жидкие питательные продукты (кисели, желе, бульоны), с третьих суток дополняют диету протертыми вареными овощами и рубленым мясом нежирных сортов (молодая говядина). Решению всех трех основных проблем послеоперационного периода способствует ранняя активизация больного. Мы стараемся, чтобы к концу первых суток после обширных полостных операций, пациент сидел в постели или в кресле, а к концу вторых суток встал, самостоятельно умылся и начал ходить по палате. На 3 — 4 сутки после больших полостных операций подавляющее большинство наших пациентов начинает ходить по коридору отделения и готовиться к выписке из стационара.
Почему важно выписаться из стационара как можно раньше?
В больницах, которые достались нам в наследие от советской системы здравоохранения, еще и сегодня послеоперационное ведение больных часто организовано таким образом, что пациенты находятся в стационаре после больших операций от одной до нескольких недель. Многие люди ошибочно полагают, что чем дольше пациент находится в стационаре после операции, тем «полноценнее» он выздоровеет. Исследования, проведенные в ведущих западных странах, показали, что все происходит совсем наоборот. Было доказано, что чем дольше продолжается послеоперационное пребывание пациента в стационаре, тем чаще возникают инфекционные осложнения (нагноение раны), вызванные так называемой госпитальной инфекцией. Стоит заметить, что состояние дел с госпитальной инфекцией в российских стационарах явно оставляет желать лучшего, так что задерживаться в них не стоит. Другой важный аргумент в пользу ранней выписки из стационара лежит в сфере психологии человека и выражается пословицей — дома и стены помогают. В привычных и комфортных домашних условиях — восстановление происходит гораздо быстрее. Необходимым условием ранней выписки из стационара является наличие близких людей, которые могли бы обеспечить пациенту минимально необходимую помощь в домашних условиях. При необходимости к послеоперационным пациентам клиники Андрос медицинский персонал может прибыть на дом.
Важно знать, что в послеоперационном периоде следует сократить или воздерживаться от курения. Это значительно ускорит заживление послеоперационной раны.
УВАЖАЕМЫЕ ПАЦИЕНТЫ! ПОМНИТЕ, ЧТО КВАЛИФИЦИРОВАННОЕ АНЕСТЕЗИОЛОГИЧЕСКОЕ ПОСОБИЕ И ПОЛНОЦЕННАЯ ПОСЛЕОПЕРАЦИОННАЯ РЕАБИЛИТАЦИЯ ЯВЛЯЮТСЯ ВАЖНЕЙШИМИ КОМПОНЕНТАМИ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ. КЛИНИКА АНДРОС ИМЕЕТ В СВОЕМ ШТАТЕ АНЕСТЕЗИОЛОГА ВЫСШЕЙ КВАЛИФИКАЦИИ, СПОСОБНОГО ПРОВЕСТИ НАРКОЗ ЛЮБОЙ СЛОЖНОСТИ И ОБСЕСПЕЧИТЬ ВЫСОКОПРОФЕССИОНАЛЬНОЕ ПОСЛЕОПЕРАЦИООНОЕ ВЕДЕНИЕ И РЕАБИЛИТАЦИЮ ДАЖЕ В САМЫХ СЛОЖНЫХ СЛУЧАЯХ. В КЛИНИКЕ ПРИМЕНЯЮТСЯ НАИБОЛЕЕ ПРОГРЕССИВНЫЕ МЕТОДИКИ ПОСЛЕОПЕРАЦИОННОГО ВЕДЕНИЯ БОЛЬНЫХ, ПРАКТИКУЕТСЯ РАННЯЯ АКТИВИЗАЦИЯ ПАЦИЕНТОВ, БЫСТРАЯ ВЫПИСКА ИЗ СТАЦИОНАРА. В РЕЗУЛЬТАТЕ ПАЦИЕНТЫ ДАЖЕ ПОСЛЕ САМЫХ СЛОЖНЫХ ОПЕРАЦИЙ (РАДИКАЛЬНАЯ ПРОСТАТЭКТОМИЯ ПРИ РАКЕ ПРЕДСТАТЕЛЬНОЙ ЖЕЛЕЗЫ) ВЫПИСЫВАЮТСЯ ИЗ СТАЦИОНАРА НА 4 — 5 СУТКИ И ЧЕРЕЗ 3 — 4 НЕДЕЛИ ПОСЛЕ ОПЕРАЦИИ ВОЗВРАЩАЮТСЯ К АКТИВНОЙ РАБОТЕ.
www.andros.ru
Советы врача-анестезиолога: Какой наркоз безопасней? | Здоровая жизнь | Здоровье
Какие из них более предпочтительны, а какие не самые удачные?
Наш эксперт – врач-анестезиолог Дмитрий Агапов.
Какой из многих?
Для каждого возраста и для каждой операции наркоз подбирается индивидуально. Выбор зависит и от физического состояния пациента, от сопутствующих проблем с его здоровьем и, конечно, от квалификации, опыта и мастерства анестезиолога. Ведь даже для одной и той же операции у разных больных может применяться разный наркоз.
Многие виды анестезии, например, пероральная (через рот) и ректальная (через задний проход с помощью клизмы), сегодня практически не используются. Постепенно уходит в прошлое и внутримышечный наркоз, поскольку его действием почти невозможно управлять, да и препараты, используемые при таком способе обезболивания, не совсем безвредны.
Теряем сознание, но не бдительность
За 15–30 минут до операции пациентам делают внутримышечный укол препаратов, успокаивающих и облегчающих погружение в наркоз, и стабилизирующих ритм сердца.
При малотравматичных и быстрых вмешательствах, а также при некоторых видах диагностики обычно применяется ингаляционный наркоз, который минимально влияет на внутренние органы и обеспечивает контролируемый эффект. Часто такая анестезия используется у маленьких детей. В этом случае ребенок через маску вдыхает обезболивающую ингаляционную смесь и спокойно засыпает.
Однако если ребенку предстоит длительная и тяжелая операция, то в этом случае требуется «большой» наркоз, при котором препараты обычно подаются в организм как через дыхательные пути, так и через вены. При проведении внутривенной анестезии, которая в Европе (и у нас) применяется гораздо чаще, чем, например, в Америке, где больше распространен ингаляционный наркоз, могут применяться лекарства различных групп. Среди них – и наркотические анальгетики, и мышечные релаксанты, и снотворные, и местные анестетики, и т. д. Больному во время операции проводится искусственная вентиляция легких (ИВЛ).
Широко распространена, особенно в детской травматологии, регионарная анестезия, когда местный анестетик вводится в область нерва, обеспечивая полное обезболивание конечности, кисти или стопы и т. д. А сознание у больного отключается малыми дозами гипнотических препаратов.
При проведении эпидуральной анестезии обезболивающее вводится в пространство перед твердой оболочкой спинного мозга не непосредственно перед вмешательством, а постепенно, в течение нескольких суток до операции. При этом больной может как оставаться в сознании, так и дремать под действием лекарств.Спинальная анестезия подразумевает введение анестетика непосредственно в спинномозговой канал. Человек отключается, боли не чувствует, мышцы его расслаблены. Но такая анестезия трудно управляема и мало где применяется.
Анестезия при сохраненном сознании применяется при некоторых, особых случаях, чаще всего в нейрохирургии, когда необходимо сохранять сознание больного и общаться с ним во время операции.
Смотрите также:
www.aif.ru
Что нужно знать, если Вам предстоит местная анестезия или общий наркоз
Выбор метода обезболивания
За процесс обезболивания отвечает врач-анестезиолог. Он совместно с хирургом и пациентом решает, какой вид обезболивания будет применяться для каждого пациента индивидуально.
На выбор метода обезболивания того или иного хирургического вмешательства влияет много факторов. Во-первых, конечно, анестезиолог учитывает объём планируемого хирургом вмешательства. Понятно, что сейчас уже удаление аппендицита никто не проводит под местной анестезией, а вот удаление родинки, к примеру, не требует глубокого медикаментозного сна.
Во-вторых, на выбор метода обезболивания влияет состояние пациента. Если пациент в тяжёлом состоянии и ожидаются какие-то осложнения операции или наркоза, проводится
В-третьих, анестезиолог учитывает опыт и квалификацию хирурга, чтобы примерно знать, в каком русле пойдёт ход операции. Кроме того, анестезиолог при возможности выбора того или иного метода обезболивания всегда выберет тот, которым сам лучше владеет.
Если позволяет ситуация, пациент сам может выбрать метод анестезии. К примеру, при кесаревом сечении женщина может выбрать спинальную анестезию для того, чтобы быть в сознании, когда её ребёнок появиться на свет, другие женщины предпочитают погрузиться в сон, чтобы легче перенести этот период волнения.
Что нужно знать, если Вам предстоит местная анестезия или наркоз
Для пациента очень важно установить контакт с врачом — анестезиологом. Выполнение его поручений больным и правильное поведение пациента значительно облегчает процесс обезболивания и улучшает перспективы лечения.
Перед операцией врач расспросит Вас о перенесённых ранее оперативных вмешательствах, так что постарайтесь заранее, если это возможно, в хронологическом порядке рассказать какие операции и по поводу чего Вам проводились. Какой был наркоз и как Вы его переносили.
Перед операцией вспомните болезни, которыми болели за всю жизнь. Не забудьте упомянуть о хронических заболеваниях, которыми болеете на момент хирургического вмешательства.
Если Вы принимаете какие-либо препараты, расскажите врачу их название и, по возможности, их дозировку.
Врач расспросит Вас о цифрах артериального давления, которые обычно Вам свойственны.
Помимо всего вышеперечисленного, анестезиолог может задавать дополнительные вопросы и назначить дополнительные исследования для того, чтобы окончательно определиться с выбором метода обезболивания.
Местная анестезия
Что это такое: местная анестезия обычно не требует присутствия врача — анестезиолога. Хирурги в совершенстве владеют этой техникой обезболивания. Участок тела, на котором будет производиться вмешательство, послойно обезболивается раствором местного анестетика.
Когда применяется: обычно для небольших операций, к примеру, удаление родинки, папилломы, операции по поводу не ущемлённой грыжи, устранение фимоза или водянки яичка
Что нужно знать пациенту: при местной анестезии всегда есть риск недостаточного обезболивания, но часто пациенты, особенно впечатлительные личности, уже в предвкушении боли, говорят, что чувствует всё, что делает хирург, хотя на самом деле, если отвлечь пациента и ущипнуть за кожу, где будет проводиться операция, он этого даже не почувствует.
Если Вы чувствуете какой-то дискомфорт или боль, не вдавайтесь в панику. Попросите врача остановиться на время и добавить обезболивания. Тактичное обращение к медработнику — гарантия обходительного обращения с пациентом.
Спинальная анестезия
Что это такое: при спинальной (спинномозговой) анестезии раствор местного анестетика вводится непосредственно в пространство между оболочками спинного мозга. Это производится под местной анестезией кожи и подлежащих тканей в области поясницы, так что пациент при проведении спинальной анестезии чувствует только один укол, как обезболивании зубов. После введения анестетика интраспинально, нижняя часть туловища и нижние конечности теряют болевую чувствительность.
Когда применяется: спинальная анестезия с успехом применяется при операциях по поводу варикозного расширения ног, при оперативных вмешательствах в урологии, гинекологии, травматологии. Отношение анестезиологов и акушеров-гинекологов к обезболиванию родов методом спинальной анестезии неоднозначно.
Что нужно знать пациенту: после стандартного опроса анестезиолог просит пациента занять положение лёжа на боку с приведёнными к животу ногами или, что чаще, сесть на операционном столе, выгнув спину, подобно кошке. Очень важно соблюдать заданную позицию, так как это необходимо для правильного хода процедуры. Проведение спинальной анестезии при хорошем местном обезболивании практически безболезненно.
Эпидуральная анестезия
Что это такое: при эпидуральной анестезии в пространство между спинным мозгом и позвоночным каналом вводится катетер — тонная трубочка, через которую можно вводить раствор местного анестетика и даже наркотическое обезболивающие препараты.
Когда применяется: в Западных странах эпидуральная анестезия применяется для обезболивания родов. У нас в стране эта методика обезболивания родов пока не получила широкого распространения. Обычно такой вид анестезии используется при длительных гинекологических или урологических операциях.
Что нужно знать пациенту: эпидуральная анестезия проводиться так после стандартного опроса и обследования пациента, в ходе которого выясняется отсутствие или наличие противопоказаний к данному виду обезболивания. После постановки катетера, его конец, через который будут вводить лекарства, обычно выводят на плечо пациента для удобства. По мере надобности, врач сможет добавлять необходимые препараты.
Масочный наркоз
Что это такое: сон во время наркоза поддерживается при помощи специального газа, который подаётся через маску, прикладываемую непосредственно к лицу пациента.
Когда применяется: при оперативных вмешательствах, занимающих сравнительно небольшое время, к примеру, вправление перелома или вывиха, вскрытие подкожного абсцесса.
Что нужно знать пациенту: при масочном наркозе важно слаженно работать с врачом, дышать так, как он просит, выполнять команды, которые говорит, отвечать на задаваемые доктором вопросы. При адекватном контакте анестезиолога с пациентом, масочный наркоз позволяет достаточно быстро ввести пациента в сон и также быстро разбудить.
Внутривенный наркоз
Что это такое: препараты, которые вызывают обезболивание и вводят в состояние медикаментозного сна, вводят в вену. Это также позволяет чаще всего добиться быстрого эффекта.
Когда применяется: внутривенный наркоз может применяться при различных операциях. Часто внутривенный наркоз как единственный метод обезболивания применяется для прерывания беременности, при гистероскопии, в так называемой «малой» хирургии, при некоторых урологических операциях.
Что нужно знать пациенту: так как все препараты, обеспечивающие обезболивание, будут вводиться вену, обязательно нужно обсудить с доктором аллергические реакции на любые вещества в прошлом.
Многокомпонентная общая анестезия с миорелаксацией
Что это такое: многокомпонентной данная анестезия называется потому, что при таком виде наркоза препараты для обезболивания и сна вводятся как внутривенно, так и в виде газов через воздухоносные пути. Это позволяет добиться наиболее адекватного обезболивании.
Когда применяется: данный вид наркоза абсолютно показан пациентам с тяжёлой патологией. Кроме того, все «большие» операции проводятся только под многокомпонентной анестезией. В настоящее время под таким видом обезболивания оперируют на органах брюшной полости, грудной клетки, проводят длительные операции на органах забрюшинного пространства. Если пациент не хочет быть в сознании во время операции, по его желанию и отсутствию противопоказаний, может быть использован данный наркоз.
Что нужно знать пациенту: к опросу, проводимому врачом — анестезиологом, нужно подойти очень ответственно. Не скрывать от врача ни какой информации, касающейся Вашего здоровья. Важно выполнять команды врача и адекватно на них реагировать. После такого общего наркоза возможно подташнивание, лёгкое головокружение. Обо всех тревогах нужно сообщить врачу. После операции анестезиолог совместно с хирургом сделает необходимые назначения. В течение двух часов после операции запрещается есть и пить.
medforce.ru
Стоит ли бояться операции под наркозом?
Сообщение о том, что человеку в обязательном порядке нужна операция, для многих является шоком и вызывает страх. Сразу возникает много вопросов, например: насколько это опасно и какими могут быть последствия. Однако больше всего больных волнует такой аспект, связанный с предстоящей операцией, как общая анестезия. Основные факты об этом виде обезболивания во время хирургического лечения, показания и противопоказания, возможные осложнения — в расследовании на портале MedAboutMe.
Какая бывает анестезия?
На сегодняшний день существует 3 основных метода анестезии. Перед каждой операцией врач-анестезиолог и врач-хирург вместе тщательно обдумывают, какой же из них отдать предпочтение:
- Общая анестезия,
- Регионарная анестезия,
- Местная анестезия.
Для каждой из них существуют определенные показания и противопоказания. В процессе выбора вида анестезии врачи учитывают все факторы, которые зависят от самого пациента (пол, возраст, наличие индивидуальной непереносимости лекарств), особенности заболевания, которое послужило причиной проведения операции, и экстренность процедуры.
Что такое общая анестезия?
Общая анестезия в переводе с латинского языка означает полное отсутствие болевых ощущений, однако чаще ее называют словом «наркоз». Именно это состояние позволяет хирургам спокойно и качественно выполнить свою работу, а больному не испытывать никакого дискомфорта. Для общей анестезии характерно:
- Полная потеря сознания.
- Отсутствие реакции на любые внешние раздражители (как внешние, так и внутренние).
- Потеря всех видов чувствительности.
- Полное расслабление всех мышц.
- Полная амнезия самого периода операции. То есть после того, как человек пришел в сознание, он не может вспомнить абсолютно ничего.
Все эти состояния достигаются путем введения в организм человека различных лекарственных препаратов. Выбор конкретных медикаментов — трудная и очень ответственная работа, которую выполняет врач-анестезиолог. За 1-2 суток до предстоящей операции он проводит беседу с пациентом и выясняет у него некоторые особенности его здоровья, наличие сопутствующих болезней и аллергий для того, чтобы решить, какие препараты для общей анестезии ему лучше подойдут.
Какие лекарства применяют для общей анестезии?
Одним из аспектов общей анестезии является применение наркотического препарата, который полностью устранит болевые ощущения, введет человека в состояние искусственного сна, расслабит мускулатуру и устранит реакцию на внешние раздражители. Для этого применяются 2 группы лекарств:
- ингаляционные наркотические вещества (оксибутират натрия, закись азота, фторотан и др.). Их вводят через маску, которая надевается на лицо перед операцией;
- неингаляционные препараты (барбитураты, кетамин, фентанил, дроперидол и др.). Эти вещества вводят в большинстве случаев внутривенно, но иногда возможно внутримышечное введение. Непосредственно эту манипуляцию выполняет медицинская сестра-анестезистка в дозах строго установленных врачом-анестезиологом.
Учитывая, что, наряду с мускулатурой конечностей, активность утрачивают так же и межреберные мышцы, обеспечивающие процесс дыхания, есть риск гибели больного от кислородного голодания. Во избежание этого пациентам во время операции осуществляют искусственную вентиляцию легких. После окончания периода действия этих лекарств при отсутствии осложнений у пациента восстанавливается спонтанное дыхание, и потребности в искусственной вентиляции больше нет. После этого трубку удаляют, и дальше он дышит самостоятельно.
Когда нужна общая анестезия?
Врачи выбирают общую анестезию тогда, когда для проведения операции им необходимо отсутствие активности пациента. К ним относятся операции на внутренних органах, органах опорно-двигательной и центральной нервной системы, сердце и сосудах, протезирование суставов, пересадка органов и др. Также общая анестезия — это предпочтительный вид обезболивания при любой операции у малышей в возрасте до 6 лет. Однако в каждом случае врачи решают этот вопрос индивидуально.
Какие осложнения общей анестезии возможны?
На сегодняшний день осложнения после общей анестезии развиваются крайне редко. Они могут быть вызваны:
- Индивидуальной реакцией больного на лекарства для наркоза.
- Внештатными ситуациями, которые случаются во время операции, требующими удлинение ее времени.
- Качеством самих лекарств.
- Ошибками врачей-анестезиологов или врачей-хирургов, связанными с неправильным выбором препарата, дозы, техники проведения искусственной вентиляции легких.
Что происходит с больным после наркоза?
После окончания периода действия лекарств, при помощи которых осуществлялась общая анестезия, пациент приходит в сознание. У него восстанавливаются все виды чувствительности и реакция на раздражители, работа мускулатуры. В первые часы после операции он чаще всего находится в отделении реанимации или специальной палате интенсивной терапии для послеоперационных больных. Первые сутки за ним внимательно наблюдают врачи-анестезиологи.
После операции у пациента возможны тошнота и рвота, головная боль и головокружение. Общее состояние может быть весьма неприятным. Обо всех подобных деталях необходимо сообщать врачу.
После обширных операций больным в первые несколько суток назначают сильные обезболивающие, иногда даже наркотические анальгетики. Для восстановления объема потерянной крови проводят инфузионную терапию растворами электролитов, иногда переливают плазму, эритроцитарную массу или тромбоконцентрат. По показаниям назначают антибиотикотерапию.
Обычно на 2 сутки после неосложненной операции больного переводят в профильное отделение, где его наблюдает врач — в большинстве случаев тот, который непосредственно проводил операцию.
Какие отдаленные последствия наркоза возможны?
Среди простых людей существует множество мифов о том, как же наркоз сказывается на человеке. К примеру, некоторые люди считают, что он по степени воздействия на нервную систему равносилен сотрясению головного мозга или удару по голове тяжелым предметом. Другие говорят, что больной теряет способность заниматься точными науками и вообще у него значительно снижается уровень интеллекта. Третьи утверждают, что утрачивается память.
Все эти домыслы никак не подтверждаются научно. После неосложненной операции, при которой применялась общая анестезия, пациенты возвращаются к обычной жизни. Ни одна из высших психических функций не страдает. Однако речь идет о здоровых изначально людях и неосложненной операции.
Любое оперативное лечение — это риск. Ни один, даже самый опытный врач, не даст 100% гарантии успеха. Общая анестезия практически безопасна, однако непредвиденные осложнения возможны всегда. Изначально позитивный настрой больного на отличный результат — это одна из важнейших слагаемых успеха любой операции.
Пройдите тестВаш персональный IQ здоровьяПройдите этот тест и узнайте, во сколько баллов – по десятибалльной шкале – можно оценить состояние вашего здоровья.medaboutme.ru

 Назначение медикаментозной подготовки к анестезии (премедикации).
Назначение медикаментозной подготовки к анестезии (премедикации).