Веснушки и солнечное лентиго – клиника «Семейный доктор».
В Средние века пигментные пятна на лице считались меткой дьявола и служили поводом для подозрений в колдовстве. За минувшие столетия точка зрения на пигментные пятна значительно видоизменилась. В настоящее время веснушки и солнечное лентиго на лице объясняются совершенно иными механизмами, нежели очередным подписанным кровью контрактом с темными силами.
Веснушки (эфелиды) обычно представляют собой пятна диаметром 1-2 мм, (но бывают и больше), от желтого до коричневого цвета, наблюдаемые у людей со светлой кожей и голубыми глазами (преимущественно 1-ый и 2-ой фототипы). Веснушки появляются в 2-3 летнем возрасте, затем их число увеличивается до максимального в подростковом периоде. Потом с возрастом количество веснушек снижается, а к старости они могут совсем исчезнуть. Наиболее часто веснушки располагаются на лице, руках, шее, груди и могут становиться более темными летом. Веснушки могут располагаться даже на губах, но на слизистой рта их уже нет.
Предрасположенность к веснушкам является врожденным свойством кожи, связанным с более высокой способностью некоторых меланоцитов вырабатывать меланин. Появятся веснушки или нет, зависит от нескольких генов (MC1R, IRF4, ASIP, TYR и BNC2), среди которых ген MC1R связан с бледной кожей и вносит наибольший вклад в формирование веснушек. Наличие веснушек является показателем того, что кожа чувствительна к солнечным лучам. Ряд исследований показали, что у людей с веснушками выше вероятность появления фотоповреждения кожи и меланомы. Но при этом сами веснушки никогда не превращаются в опухоли кожи.
Лечение веснушек проводится лишь по косметическим показаниям. Методы древних жителей Карпат – умывание в проточной воде и повторение заговоров – несколько устарели и разочаровали врачей. В настоящее время для этой цели применяют отбеливающие и отшелушивающие средства. Отбеливающий эффект дают некоторые ягоды и фрукты (красная смородина, лимон и др.
Солнечное лентиго (сенильное лентиго, актиническое лентиго, веснушки взрослых, печеночные пятна) – это доброкачественные пигментные пятна, появляющиеся на открытых солнцу участках кожи. Изначально их размер не превышает 5 мм в диаметре, но в дальнейшем он может увеличиваться, и такие пятна могут сливаться в крупные очаги. Цвет солнечного лентиго обычно коричневый и интенсивность его окраски не меняется от времени года. Давно существующие пятна постепенно приобретают темно-коричневый цвет. Как правило, солнечное лентиго появляется в 40-50-летнем возрасте, но может проявиться и раньше у людей, увлекающихся загаром.
Тянущееся из глубины веков название «печеночные пятна» является так называемым мифом и не имеет под собой оснований – солнечное лентиго не является проявлением болезней печени. Причиной солнечного лентиго, как следует из названия, является ультрафиолетовое излучение солнца, а также сравнительно недавно появившихся соляриев, в то время как роль генетических факторов относительно невелика. Исследования показали, что появление солнечного лентиго зависит от суммарного количества ультрафиолета, полученного кожей в течение жизни, и от имевших место солнечных ожогов.
Причиной солнечного лентиго, как следует из названия, является ультрафиолетовое излучение солнца, а также сравнительно недавно появившихся соляриев, в то время как роль генетических факторов относительно невелика. Исследования показали, что появление солнечного лентиго зависит от суммарного количества ультрафиолета, полученного кожей в течение жизни, и от имевших место солнечных ожогов.
Для лечения солнечного лентиго применяют наружные средства с гидрохиноном и третиноином. Отбеливающий эффект отмечен при применении жидкого азота и пилингов с салициловой кислотой. Профилактикой появления солнечного лентиго является применение солнцезащитных средств и избегание избыточного ультрафиолетового излучения.
Информацию для Вас подготовил:
Бетехтин Михаил Сергеевич — врач дерматовенеролог, онколог, косметолог, к.м.н. Ведет прием в корпусах клиники на Озерковской и Усачева.
Как избавиться от коричневых пятен на коже с помощью простых народных средств
Коричневые пятна или пигментные пятна являются головной болью для миллионов женщин по всему миру. Пятна появляются от избыточного образования меланина который отвечает за пигмент кожи. Они могут не причинять каких-либо физических неудобств, но могут реально значительно ухудшить самооценку человека и развить ряд комплексов.
Пятна появляются от избыточного образования меланина который отвечает за пигмент кожи. Они могут не причинять каких-либо физических неудобств, но могут реально значительно ухудшить самооценку человека и развить ряд комплексов.
Коричневые пятна – это чаще всего процесс старения кожи, но так же могут появиться из-за чрезмерного увлечения загаром. Они чаще всего появляются на коже лица, на рук и на плеч, со временем даже могут увеличиться в размерах. Многие думают, что эта проблема останется на всю жизнь. Но как оказалось есть народные способы, которые действительно могут помочь избавиться от ненавистных пятен.
- Яблочный уксус
Луковый сок
Оба эти средства являются эффективными в борьбе с коричневыми пятнами. Луковый сок содержит антиоксиданты, которые предотвращают повреждение кожи, а яблочный уксус содержит антигидроксильные кислоты, которые действуют как естественные скрабы и очищают вашу кожу слой за слоем.
Луковый сок содержит антиоксиданты, которые предотвращают повреждение кожи, а яблочный уксус содержит антигидроксильные кислоты, которые действуют как естественные скрабы и очищают вашу кожу слой за слоем.
Способ приготовления:
Измельчаем лук в блендере и выдавливаем из него сок. Смешиваем 2 столовые ложки уксуса и 2 столовые ложки лукового сока. Ватный тампон смачиваем в смеси и наносим на пигментные пятна. Процедуру повторять каждый день в течение 4 недель. Пигментные пятна станут со временем менее заметными.
admin
автор статьи admin
Любое использование фото/видео/текстовых материалов без письменного разрешения редакции запрещено. Запрещено публиковать любые фрагменты материала, фотографии и видеоматериалы в пабликах ФБ, ВК, ОК Instagram.
Метки старости. Почему появляется возрастная пигментация? | Секреты красоты | Здоровье
Истоки проблемы
В чем же кроется причина появления такого дефекта — таким вопросом задается каждый, кто заметил у себя его на коже. Ведь он лучше других признаков намекает на возраст человека. «Появление старческих пятен, по-научному называющихся лентиго, не нанесет вреда здоровью. Вопрос исключительно в эстетике и моральном недовольстве, поиске способов, как избавиться от старческих пигментных пятен на лице», — говорит Алсу Шаимярдянова.
Причин появления такого дефекта несколько, подчеркивает специалист.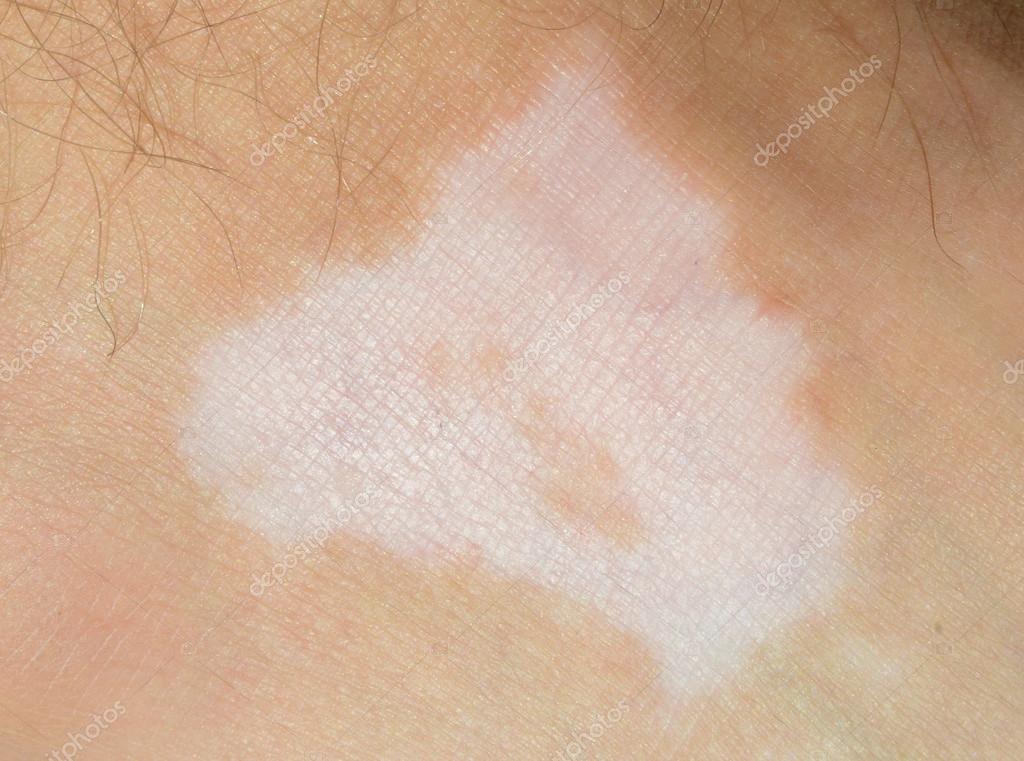
- сбои в работе организма и метаболизма;
- образ жизни;
- наследственность.
«Лентиго не опухолевые образования, требующие принятия мер. Поводом становится гормональная перестройка после 40 лет, влияющая на синтез меланина — окрашивающего вещества кожи, волос, радужки. Меланин начинает неравномерно накапливаться, в отдельных местах его становится много. Так и появляются старческие пятна», — говорит косметолог.
Девять «провокаторов» лентиго
С приходом старости, отмечает специалист, лентиго появляется у всех, даже если в молодости все было в порядке. Но бывают ситуации, когда старческая пигментация может проявиться раньше положенного. В списке провоцирующих факторов:
1. Загар. «Я не сгораю», — говорим мы в молодости, отмахиваясь от рекомендаций пользоваться кремами с SPF-фильтром. Летом даже в обеденные часы не уходим в тень, а зимой бегаем в солярий, как на работу, иногда до пресловутого фанатизма.
2. Неправильный уход. В летний период не рекомендуется проводить глубокие очищающие и термические процедуры. Под влиянием высокой солнечной активности эпидермис не может нормально восстановиться, говорит косметолог, возникает тот же сбой: чрезмерная выработка меланина как способа повысить защитные функции эпидермиса и образование возрастных пигментных пятен на лице.
3. Воспалительные проявления. Акне и сильные высыпания могут сопровождаться пигментацией. Для достижения результата препараты и процедуры по удалению пятен нужно сочетать с мероприятиями по лечению акне.
4. Нарушения в выработке гормонов.
«Хлоазмы — темные коричневые пятнышки с неровными краями — появляются при резкой гормональной перестройке (возрастной, во время беременности).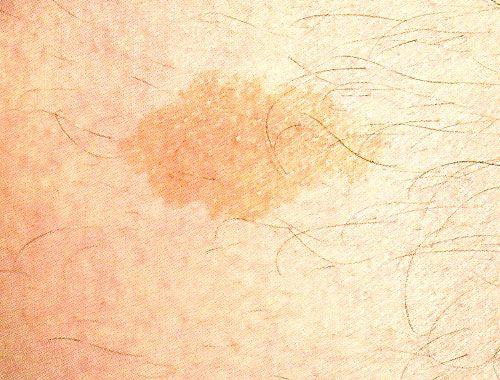 Самое главное — направить силы на восстановление гормонального фона. Тогда хлоазмы проходят сами», — отмечает Алсу Шаимярдянова.
Самое главное — направить силы на восстановление гормонального фона. Тогда хлоазмы проходят сами», — отмечает Алсу Шаимярдянова.5. Стресс и сенильные расстройства. «Нервные» пятна сложно классифицировать по цветам и размеру. Ключевой момент — нарушение обмена веществ на фоне хронического утомления. При сильных кожных проявлениях рекомендуется консультация невролога и психотерапевта.
6. Прием лекарств. Антибиотики, гормональные препараты и даже курс витаминов приводят к пигментации. Сообщите лечащему врачу об этом, чтобы вовремя отрегулировать схему приема препаратов.
7. Неполноценное питание. Пигментированными образованиями организм сигналит о недостатке меди и витаминов С и РР.
8. Аллергия на некачественную косметику. Проходят при смене косметических средств или после легких процедур по отбеливанию.
9. Наследственность. Прежде чем решать, как избавиться от возрастных пигментных пятен на лице, стоит вспомнить, как обстояли дела с такой проблемой у ваших родственников. «Веснушки, родинки — это все, как и выработка меланина, является наследственными «подарками». И не всегда нужно бросать все силы на их выведение, если нет угрозы для здоровья», — отмечает косметолог.
«Веснушки, родинки — это все, как и выработка меланина, является наследственными «подарками». И не всегда нужно бросать все силы на их выведение, если нет угрозы для здоровья», — отмечает косметолог.
Как бороться с проблемой?
Естественно, светить своим возрастом никому не хочется, а такие пятна, положа руку на сердце, откровенно намекают, что человек не юн. Поэтому стоит подумать, что можно сделать, чтобы устранить их.
«Работа организма прямо зависит от качества рациона и отказа от вредных привычек. Проконсультируйтесь с диетологом, узнайте, какое питание будет для вас максимально сбалансированным и позволит организму получать из еды все питательные вещества в оптимальных количествах», — говорит Алсу Шаимярдянова.
Кроме того, отмечает специалист, параллельно стоит проконсультироваться у врача дерматолога-косметолога. Он назначит нужную терапию, подберет крема для домашнего ухода.
Есть и варианты салонного ухода, которые позволят справиться с появлением пигмента. Профессиональный уход в салоне, отмечает косметолог, предлагает ассортимент мероприятий по отбеливанию возрастных пигментных пятен.
Профессиональный уход в салоне, отмечает косметолог, предлагает ассортимент мероприятий по отбеливанию возрастных пигментных пятен.
Химический пилинг. Категорически запрещается в летнее время во время повышенной солнечной активности, поскольку предполагает удаление верхних кожных слоев, после чего она становится очень чувствительной к ультрафиолету. Для незначительно пигментированных участков — курс со слабыми растворами гликолевой и фруктовых кислот. Если возрастная пигментация на лице усиленная, то применяют глубокий ТСА-пилинг с трихлоруксусной кислотой.
Ультразвуковой пилинг. После очистки косметолог с помощью ультразвука вводит отбеливающие средства, которые проникают в нижние слои эпидермиса, «растворяя» пигментированные участки кожи.
Лазерная шлифовка. Удаление лазером верхних слоев эпидермиса. Для уменьшения болезненности шлифовки используется местное обезболивание.
Фототерапия. Косметологи научились использовать ультрафиолет для отбеливания пигментированных участков, которые он же и создал.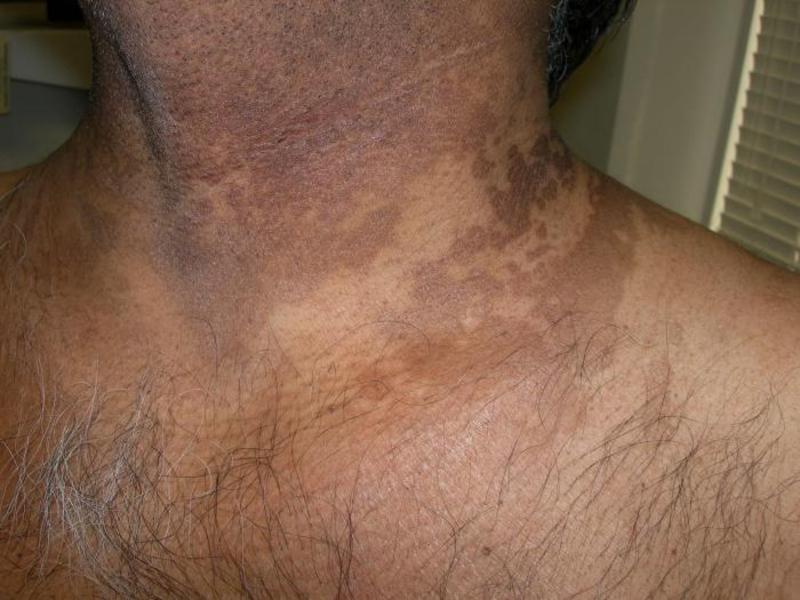 Терапия заключается в применении ультрафиолета, который воздействует только на меланин и безболезненно осветляет пигментированные участки кожи — пациент ощущает только легкое покалывание.
Терапия заключается в применении ультрафиолета, который воздействует только на меланин и безболезненно осветляет пигментированные участки кожи — пациент ощущает только легкое покалывание.
Криотерапия. Состоит в точечном воздействии на пятнышки жидким азотом. После терапии отшелушивается пигментированный верхний слой.
Мезотерапия. Подходит для чувствительного типа. Состоит во введении микроинъекций с отбеливающими растворами.
Дермабразия. Тяжелая артиллерия в виде механического пилинга отбеливающими кристаллами. После воздействия наносится лечебный гель или мазь. Дермабразию из-за высокой болезненности имеет право проводить только врач под общим наркозом.
Так что отчаиваться при появлении старческой пигментации не стоит — варианты исправления ситуации есть. Главное — не опускать руки и искать варианты решения.
Мукормикоз: черный грибок, из-за которого переболевшие Covid-19 в Индии лишаются глаз
- Сутик Бисвас
- Корреспондент Би-би-си в Индии
Автор фото, Getty Images
Подпись к фото,Споры болезнетворных грибков в изобилии находятся в почве, навозе, гнилых фруктах и даже на слизистой здоровых людей
Глазной хирург из Мумбаи доктор Акшай Наир в субботу утром готовился оперировать 25-летнюю женщину, которая лишь три недели назад переболела коронавирусом.
Тем временем с пациенткой, больной диабетом, уже работал оториноларинголог: он удалял из полости носа ткани, пораженные агрессивным грибковым заболеванием, которое затрагивает слизистую оболочку носа, глаза, а иногда и мозг.
После того как его коллега закончил работу, доктору Наиру предстояло провести трехчасовую операцию по удалению глаза.
«Мне придется удалить глаз, чтобы спасти пациентке жизнь, потому что таково течение этой болезни», — объяснил мне перед операцией врач.
Мало того, что в Индии свирепствует вторая волна Covid-19, так теперь врачи сообщают еще и о резком росте случаев редкой инфекции, которую называют «черным грибком», среди тех, кто пережил или еще болеет коронавирусом.
Что такое мукормикоз?
Мукормикоз людей (это болезни бывают подвержены и животные) — весьма агрессивное заболевание, которое вызывается разнообразными видами грибов семейства Мукоровые.
Эти грибки питаются органикой и широко распространены: они встречаются в земле, растениях, в разлагающихся фруктах и овощах и навозе животных.
Обычно грибок не опасен, но для людей с ослабленным иммунитетом, к примеру больных диабетом, раком или ВИЧ/СПИДом он может представлять смертельную угрозу, поражая слизистую оболочку носа, легкие и даже мозг.
«Этот грибок можно найти и в почве, и в воздухе, и даже в слизистой носа здоровых людей», — говорит доктор Наир.
Доктор Наир полагает, что у больных или переболевших коронавирусом толчком к развитию мукормикоза (причем в 50% случаев все заканчивается летальным исходом) могут быть стероиды, активно и успешно применяемые в случае тяжелого протекания Covid-19.
Стероиды снимают воспаление легких и не дают иммунной системе причинять дополнительный вред организму, когда она избыточно реагирует на коронавирус. Но одновременно стероиды снижают иммунитет и повышают уровень сахара в крови.
Именно такое ослабление иммунной системы и может вести к развитию мукормикоза.
Автор фото, Getty Images
Подпись к фото,Для многих пациентов в коронавирусом стероиды — единственнная надежда на спасение
«Диабет снижает защитную способность организма, коронавирус усугубляет этот эффект, а потом стероиды, помогающие бороться с Covid-19, подливают масла в огонь», — говорит доктор Наир.
Он работает в Мумбаи, одном из городов, наиболее сильно пострадавших от второй волны коронавируса, и в апреле наблюдал уже около 40 пациентов с грибковым заражением. Многие из этих людей были диабетиками, которые перенесли коронавирус дома. Одиннадцать из них попали в больницу, где им пришлось удалять глаза.
В период между декабрем и февралем шестеро коллег доктора Наира в Мумбаи, Бангалоре, Хайдарабаде и Пуне сообщили о 58 случаях мукорвикоза, причем большинство пациентов заразилось через 12-15 дней после выздоровления от коронавируса.
По словам доктора Ренуки Браду, заведующей отделением оториноларингологии одной из ведущих больниц Мумбаи «Сион», за последние два месяца там было зарегистрировано 24 случая грибковой инфекции по сравнению с шестью случаями за весь прошлый год.
При этом 11 заразившимся пришлось удалить один глаз, а шестеро скончались. Большинство пациентов доктора Браду были людьми среднего возраста, больными диабетом, и грибковая инфекция поразила их через пару недель после того, как они перенесли коронавирус.
«Теперь у нас каждую неделю бывает по два-три случая заражения мукорвикозом. Это кошмар на фоне самой пандемии», — призналась мне Ренука Браду.
Автор фото, Getty Images
Подпись к фото,Врачи удивлены частотой и тяжестью этого грибкового заболевания в ходе второй волны пандемии в Индии
Похожую историю рассказывает и доктор Рагхурадж Хегде из Бангалора на юге Индии. За последние две недели он наблюдал 19 случаев мукормикоза, причем преимущественно у молодых пациентов. По его словам, «некоторые из них были в таком тяжелом состоянии, что мы даже не могли их оперировать».
Врачи признаются, что удивлены такой частотой грибковых заболеваний и тяжелым протеканием болезни в ходе второй волны по сравнению с тем, что было во время первой волны пандемии в прошлом году.
Доктор Наир говорит, что за последние два года в Мумбаи он наблюдал не более десятка случаев такого заражения, но в этом году все по-другому.
А доктор Хегде в Бангалоре за 10 лет практики и вовсе встречал такое не чаще одного-двух раз в год.
Автор фото, EPA
Подпись к фото,Мумбаи сильнее многих других городов Индии пострадал от второй волны пандемии
Обычно у больных мукормикозом заложен или кровоточит нос, опухают и болят глаза, опускаются веки, ухудшается, а потом и вовсе пропадает зрение. Вокруг носа также может происходить почернение кожи.
Врачи говорят, что пациенты с мукормикозом часто поступают к ним на поздней стадии заболевания, когда они уже теряют зрение, поэтому хирургам обычно приходится удалять один глаз, чтобы инфекция не попала в мозг.
В некоторых случаях, по словам индийских специалистов, люди слепнут на оба глаза. Бывают редкие случаи, когда для того, чтобы остановить распространение инфекции, приходится удалять челюсть.
Против заболевания эффективно работает только одно лекарство — противогрибковая внутривенная инъекция стоимостью 48 долларов за дозу, и вводить это лекарство необходимо каждый день в течение восьми недель.
По словам диабетолога из Мумбаи доктора Рахула Бакси, предотвратить грибковую инфекцию можно, если следить за правильной дозировкой стероидов во время и после лечения коронавируса.
Он утверждает, что из 800 пациентов с диабетом, заразившихся коронавирусом, которые проходили у него курс лечения, ни один не заболел мукормикозом.
«Врачам следует внимательно следить за уровнем сахара в крови у выписавшихся пациентов», — советует доктор Бакси.
Власти Индии утверждают, что никакой большой вспышки мукормикоза нет, при этом со всех концов страны продолжают поступать сообщения о новых случаях инфицирования.
«Этот штамм вируса очень вирулентен, что сильно повышает уровень сахара в крови у больных, — говорит доктор Хегде. — И как ни странно, грибковая инфекция поражает много молодых людей».
Самым молодым его пациентом стал в прошлом месяце 27-летний мужчина, у которого даже не было диабета.
«Нам пришлось оперировать его, когда он вторую неделю болел коронавирусом, и удалить глаз.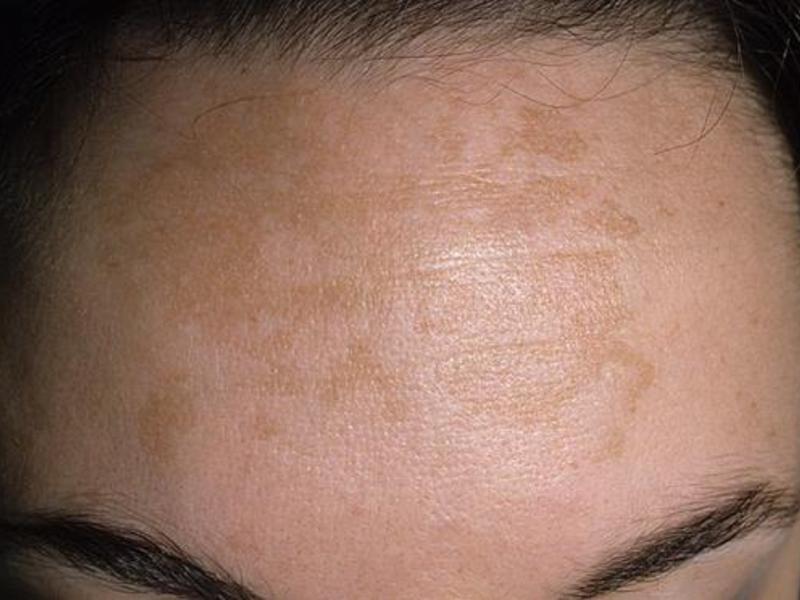 Конечно, это для него была настоящая катастрофа», — говорит врач.
Конечно, это для него была настоящая катастрофа», — говорит врач.
Родимые пятна | GK Klinika
Что такое родимые пятна? Как они выглядят?
Родимые пятна – это черные пятна на теле, которые являются врождёнными (существуют при рождении), или появляются в течение жизни. В них накапливается меланин – тёмный пигмент кожи.
Родинки – это доброкачественное образование на коже. Они бывают различных видов, форм и размеров: плоские и выпуклые. Родинки могут быть размером от 1 миллиметра до нескольких сантиметров (такие большие родинки называются родимыми пятнами), их поверхность может быть как чистой, так и покрытой волосяным покровом. Родинки могут существовать на кровеносных сосудах. Чаще всего родинки появляются на нашем теле в течение первых лет нашей жизни, во время полового созревания или беременности, их появление провоцируют солнечные лучи.
Можно ли удалять родинки детям?
Мнение, что родинки и родимые пятна лучше не трогать, уже давно было оспорено и признано неверным. Научные исследования установили, что врожденные пигментные пятна имеют возможность стать злокачественными образованиями, особенно, если они находятся на открытых участках кожи, и на них легко попадает солнечный свет. Одновременно с взрослением ребенка, родимые пятна становятся ещё и косметической проблемой, ибо маленькие родинки, не достигающие даже 1 см в диаметре, со временем сильно увеличиваются с ростом ребёнка – его кожа растягивается, площадь поверхности его тела увеличивается и вместе с ним увеличивается площадь родимого пятна или родинки.
Научные исследования установили, что врожденные пигментные пятна имеют возможность стать злокачественными образованиями, особенно, если они находятся на открытых участках кожи, и на них легко попадает солнечный свет. Одновременно с взрослением ребенка, родимые пятна становятся ещё и косметической проблемой, ибо маленькие родинки, не достигающие даже 1 см в диаметре, со временем сильно увеличиваются с ростом ребёнка – его кожа растягивается, площадь поверхности его тела увеличивается и вместе с ним увеличивается площадь родимого пятна или родинки.
Стоит ли волноваться, если у вас много родинок?
Они есть у каждого человека и не нужно из-за них беспокоиться. Они чаще всего появляются в детстве, в течение вашей жизни может меняться их форма, размеры и количество, некоторые из них могут совсем пропасть. Нужно научиться наблюдать за своими родимыми пятнами, знать о каких изменениях в них нужно сообщать вашему лечащему врачу. Это особенно важно, ибо некоторые из родимых пятен могут превратиться в злокачественные образования.
Если у Вас есть вопросы, звоните в нашу GK Клинику по тел. (5) 255 33 53 и договоритесь по поводу индивидуальной консультации врача.
Контактный дерматит — NHS
Контактный дерматит — это тип экземы, вызванной контактом с определенным веществом.
Экзема — это группа состояний, при которых кожа становится сухой и раздраженной.
Контактный дерматит обычно проходит или полностью проходит, если выявляется и устраняется вещество, вызывающее проблему. Также доступны процедуры для облегчения симптомов.
Информация:Консультации по коронавирусу
Получите консультацию по поводу коронавируса и экземы от Национального общества экземы
Симптомы контактного дерматита
Контактный дерматит вызывает зуд, образование пузырей, сухость и трещины на коже.
Более светлая кожа может стать красной, а более темная кожа может стать темно-коричневой, пурпурной или серой.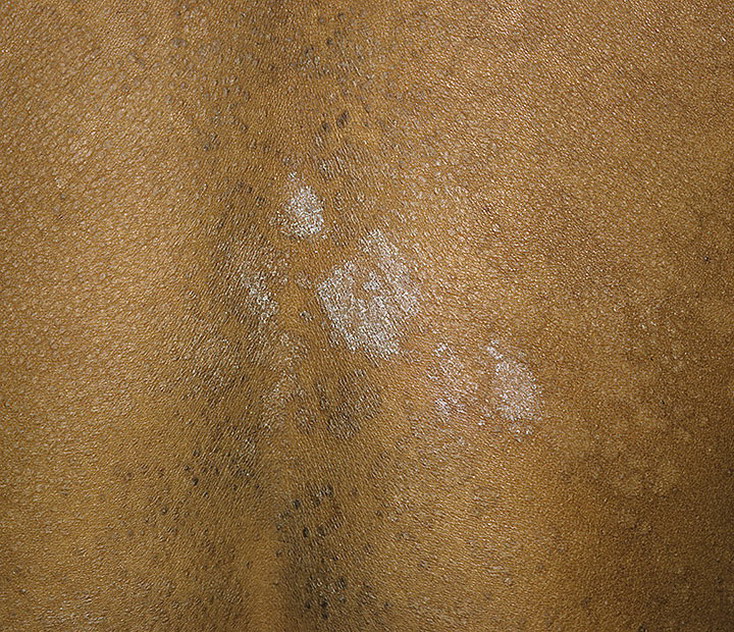
Эта реакция обычно возникает в течение нескольких часов или дней после воздействия раздражителя или аллергена.
Симптомы могут поражать любую часть тела, но чаще всего руки и лицо.
Подробнее о симптомах контактного дерматита
Кредит:
Когда обращаться к фармацевту
Поговорите с фармацевтом, если вас беспокоит контактный дерматит.
Они могут порекомендовать такие процедуры, как смягчающие средства (увлажняющие средства), которые вы втираете в кожу, чтобы она не высыхала.
Найти аптеку
Когда обращаться к терапевту
Обратитесь к терапевту, если у вас есть постоянные, повторяющиеся или серьезные симптомы контактного дерматита. Они могут попытаться определить причину и предложить соответствующие методы лечения.
Врач общей практики может направить вас к врачу, специализирующемуся на лечении кожных заболеваний (дерматологу), для дальнейших исследований, если:
- вещество, вызывающее ваш контактный дерматит, не может быть идентифицировано
- ваши симптомы не поддаются лечению
Подробнее диагностика контактного дерматита
Причины контактного дерматита
Контактный дерматит может быть вызван:
- раздражителем — веществом, которое непосредственно повреждает внешний слой кожи
- аллергеном — веществом, которое заставляет иммунную систему реагировать таким образом, чтобы кожа
Контактный дерматит чаще всего вызывается раздражителями, такими как мыло и детергенты, растворители или регулярным контактом с водой.
Узнать о причинах контактного дерматита
Лечение контактного дерматита
Если вам удастся избежать воздействия раздражителей или аллергенов, вызывающих симптомы, ваша кожа со временем очистится.
Однако, поскольку это не всегда возможно, вам также могут посоветовать использовать:
- смягчающие средства — увлажняющие средства, наносимые на кожу, чтобы предотвратить ее высыхание
- кортикостероиды для местного применения — стероидные мази и кремы, наносимые на кожу для облегчения тяжелых состояний. Симптомы
Если у вас тяжелый эпизод контактного дерматита, и он охватывает большую площадь вашей кожи, врач может назначить пероральные кортикостероиды, но это бывает редко.
Подробнее о лечении контактного дерматита
Профилактика контактного дерматита
Лучший способ предотвратить контактный дерматит — избегать контакта с аллергенами или раздражителями, вызывающими ваши симптомы.
Если вы не можете избежать контакта, вы можете принять меры для снижения риска появления аллергенов или раздражителей, вызывающих симптомы, в том числе:
- очистка кожи — при контакте с аллергеном или раздражителем промыть пораженную кожу теплой водой. воду и смягчающее средство как можно скорее.
- используйте перчатки для защиты рук, но снимайте их время от времени, так как потоотделение может усугубить любые симптомы; если резина также раздражает вас, может оказаться полезным надевать хлопчатобумажные перчатки под резиновыми перчатками. в некоторых случаях вам может потребоваться связаться с производителем или проверить в Интернете, чтобы получить эту информацию. вы также можете использовать смягчающие заменители мыла вместо обычного кускового или жидкого мыла, которые могут высушить вашу кожу
Другие типы экземы
Другие типы экземы включают:
- Атопическая экзема (также называемая атопическим дерматитом) распространенный вид экземы; она часто передается по наследству и связана с другими заболеваниями, такими как астма и сенная лихорадка
- дискоидная экзема — круглые или овальные пятна экземы на коже
- варикозная экзема — чаще всего поражает голени; это вызвано проблемами с оттоком крови по венам ног
Последняя проверка страницы: 12 ноября 2019 г.
Срок следующего рассмотрения: 12 ноября 2022 г.
Что такое рак кожи меланома?
Меланома — это тип рака кожи, который развивается, когда меланоциты (клетки, придающие коже желтовато-коричневый или коричневый цвет) начинают бесконтрольно расти.
Рак начинается, когда клетки тела начинают бесконтрольно расти. Клетки практически в любой части тела могут стать раком, а затем распространиться на другие части тела. Чтобы узнать больше о раке, о том, как он возникает и распространяется, см. Что такое рак?
Меланома встречается гораздо реже, чем некоторые другие виды рака кожи. Но меланома более опасна, потому что она с гораздо большей вероятностью распространится на другие части тела, если ее не выявить и не лечить на ранней стадии.
Где начинается рак кожи?
Большинство раковых заболеваний кожи начинается в верхнем слое кожи, который называется эпидермисом . В этом слое есть 3 основных типа ячеек:
В этом слое есть 3 основных типа ячеек:
- Плоскоклеточные клетки: Это плоские клетки в верхней (внешней) части эпидермиса, которые постоянно отслаиваются по мере образования новых.
- Базальные клетки: Эти клетки находятся в нижней части эпидермиса, называемой базальным клеточным слоем . Эти клетки постоянно делятся, образуя новые клетки, заменяющие плоскоклеточные клетки, которые стираются с поверхности кожи. По мере того, как эти клетки продвигаются вверх в эпидермисе, они становятся более плоскими и в конечном итоге становятся плоскими клетками.
- Меланоциты: Это клетки, которые могут стать меланомой. Обычно они производят коричневый пигмент под названием меланин , который придает коже желтовато-коричневый или коричневый цвет. Меланин защищает более глубокие слои кожи от некоторых вредных воздействий солнца.
Эпидермис отделяется от более глубоких слоев кожи базальной мембраной. Когда рак кожи прогрессирует, он обычно прорастает через этот барьер в более глубокие слои.
Когда рак кожи прогрессирует, он обычно прорастает через этот барьер в более глубокие слои.
Меланома, рак кожи
Меланома — это рак, который начинается в меланоцитах. Другие названия этого рака включают злокачественную меланому и кожную меланому . Большинство клеток меланомы по-прежнему производят меланин, поэтому опухоли меланомы обычно коричневые или черные. Но некоторые меланомы не производят меланин и могут иметь розовый, коричневый или даже белый цвет.
Меланомы могут развиваться где угодно на коже, но с большей вероятностью они начнутся на туловище (груди и спине) у мужчин и на ногах у женщин.Также часто встречаются шея и лицо.
Темная пигментированная кожа снижает риск меланомы на этих наиболее распространенных участках, но любой может получить меланому на ладонях рук, подошвах стоп или под ногтями. Меланомы в этих областях составляют гораздо большую часть меланом у афроамериканцев, чем у белых.
Меланомы также могут образовываться в других частях вашего тела, таких как глаза, рот, гениталии и анальная область, но они встречаются гораздо реже, чем меланома кожи.
Меланома встречается гораздо реже, чем некоторые другие типы рака кожи. Но меланома более опасна, потому что она с гораздо большей вероятностью распространится на другие части тела, если ее не выявить и не лечить на ранней стадии.
Другие виды рака кожи
Есть много других типов рака кожи. Рак кожи, не являющийся меланомой, иногда классифицируется как немеланомный рак кожи , потому что он развивается не из меланоцитов, а из клеток кожи. Они, как правило, ведут себя совсем не так, как меланомы, и их часто лечат разными методами.
Базально-клеточный и плоскоклеточный рак кожи
Базально-клеточный и плоскоклеточный рак являются наиболее распространенными видами рака кожи и на самом деле встречаются чаще, чем любая другая форма рака. Поскольку они редко распространяются (метастазируют) в другие части тела, базально-клеточный и плоскоклеточный рак кожи обычно менее опасны и лечатся иначе, чем меланома. Эти виды рака обсуждаются в книге «Базальный и плоскоклеточный рак кожи».
Менее распространенные виды рака кожи
Другие виды немеланомного рака кожи встречаются гораздо реже, чем базальный и плоскоклеточный рак, и лечатся по-другому.В их числе:
Вместе эти типы составляют менее 1% всех раковых заболеваний кожи.
Доброкачественные новообразования кожи
Многие виды доброкачественных (незлокачественных) опухолей могут развиваться из разных типов клеток кожи.
Доброкачественные опухоли, начинающиеся в меланоцитах
A родинка (невус) — доброкачественная кожная опухоль, развивающаяся из меланоцитов. Родинки есть почти у всех. Почти все родинки (невусы) безвредны, но наличие некоторых типов может повысить риск меланомы.См. «Факторы риска меланомного рака кожи» для получения дополнительной информации о родинках.
A Невус шпица — это родинка, иногда напоминающая меланому. Это чаще встречается у детей и подростков, но также может наблюдаться у взрослых. Эти опухоли обычно доброкачественные и не распространяются. Но иногда врачи не могут отличить невусы шпица от настоящих меланом, даже глядя на них под микроскопом. Поэтому их часто снимают на всякий случай.
Эти опухоли обычно доброкачественные и не распространяются. Но иногда врачи не могут отличить невусы шпица от настоящих меланом, даже глядя на них под микроскопом. Поэтому их часто снимают на всякий случай.
Доброкачественные опухоли, развивающиеся из других типов клеток кожи
- Себорейный кератоз: желто-коричневые, коричневые или черные выпуклые пятна с восковой текстурой
- Гемангиомы: доброкачественные новообразования кровеносных сосудов, часто называемые клубничные пятна
- Липомы: мягкие образования, состоящие из жировых клеток
- Бородавки: образования с шероховатой поверхностью, вызванные некоторыми типами вируса папилломы человека (ВПЧ)
Большинство этих опухолей редко, если вообще когда-либо, превращаются в рак.Есть много других видов доброкачественных опухолей кожи, но большинство из них не очень распространены.
Брюшной тиф у взрослых: состояние, методы лечения и фотографии — обзор
52455 36 Информация для Атлас подпись идет сюда …Изображения брюшного тифа
Обзор
Брюшной тиф — это название болезни, вызываемой бактерией Salmonella Typhi, членом семейства Salmonella .Брюшной тиф передается через пищу и воду, загрязненную фекалиями животных и человека. Брюшной тиф очень редко встречается в Соединенных Штатах и других развитых странах, но чаще встречается в слаборазвитых странах, особенно в Латинской Америке, Азии и Африке. Путешествуя в слаборазвитые районы, хороший способ запомнить, какие продукты и напитки безопасны, — это подумать о следующем: если вы не можете его сварить (чтобы убить бактерии), очистите его (чтобы удалить бактерии) или приготовьте (чтобы убить бактерии) , не ешь .Путешествуя в районы, где нет чистой питьевой воды, также не забывайте избегать кубиков льда, которые могут быть приготовлены из загрязненной воды, и проверять герметичность всей воды в бутылках, которую вы покупаете (так как бутылка с водой могла быть наполнена нечистой водой). Некоторые путешественники пьют только газированную воду, чтобы избежать этой проблемы.
Некоторые путешественники пьют только газированную воду, чтобы избежать этой проблемы.
Чем дольше симптомы брюшного тифа остаются без лечения, тем выше риск осложнений, включая распространение бактерий в кровь (сепсис) и смерть.
Кто в опасности?
Любой, кто контактирует с зараженной пищей или водой, подвержен риску развития брюшного тифа; очень молодые, очень старые и люди с ослабленным иммунитетом подвергаются гораздо большему риску развития более тяжелых заболеваний.
Признаки и симптомы
Отличительными характеристиками брюшного тифа являются высокая температура (температура до 40 ° C [104 ° F]), общее чувство слабости и болезненности (недомогание), головная боль, потеря аппетита, сыпь, а иногда и диарея или запор. Эти симптомы обычно начинаются в течение нескольких часов или дней после проглатывания зараженного вещества и могут исчезнуть сами по себе в течение недели, но, если их не лечить, могут длиться несколько недель.
Симптомы брюшного тифа следующие:
- Высокая температура (температура 38–40 ° C [102–104 ° F])
- Недомогание (боль и слабость)
- Боль в животе
- Изменение стула , например, запор или диарея
- Редко плоская (не выступающая) сыпь с темно-розовыми пятнами
Руководство по уходу за собой
Если вы путешествовали по региону мира, где брюшной тиф является эндемическим, и у вас проявляются симптомы, перечисленные выше, обратитесь за медицинской помощью и сообщите своему врачу о ваших путешествиях. Пока вы не обратитесь к врачу, постарайтесь избежать обезвоживания, желательно с помощью жидкости, содержащей сахар и электролиты, например, спортивного напитка. Выпивайте не менее 2 литров этой жидкости в день. Придерживайтесь мягкой (не острой) диеты с низким содержанием жиров, избегая молока и молочных продуктов, пока диарея не пройдет. Соблюдайте правила гигиены рук, так как бактерии могут легко передаваться от одного человека к другому через фекальное заражение.
Пока вы не обратитесь к врачу, постарайтесь избежать обезвоживания, желательно с помощью жидкости, содержащей сахар и электролиты, например, спортивного напитка. Выпивайте не менее 2 литров этой жидкости в день. Придерживайтесь мягкой (не острой) диеты с низким содержанием жиров, избегая молока и молочных продуктов, пока диарея не пройдет. Соблюдайте правила гигиены рук, так как бактерии могут легко передаваться от одного человека к другому через фекальное заражение.
Когда обращаться за медицинской помощью
При любом заболевании с высокой температурой, сыпью и желудочно-кишечными симптомами рекомендуется проконсультироваться с врачом.Ежегодно в Соединенных Штатах диагностируется очень мало случаев брюшного тифа, и большинство из них приходится на недавно вернувшихся международных путешественников. Обязательно сообщите своему врачу, где вы недавно были, или, если вы путешествуете, когда симптомы начнутся, обратитесь за медицинской помощью, где бы вы ни находились. Брюшной тиф может быть трудно диагностировать только по симптомам, но ваш врач может легко проверить ваш стул на наличие бактерии S. Typhi.
Typhi.
Лечение, которое может назначить ваш врач
Ваш врач назначит курс лечения антибиотиками после того, как анализ стула или крови покажет S. Присутствует бактерия Typhi. Существует вакцина для людей, путешествующих в регионы, где S. Typhi является эндемичным. Вакцина недоступна для детей в возрасте до 6 лет и небезопасна для людей с ослабленным иммунитетом, поэтому этой группе путешественников следует проявлять особую бдительность, чтобы избегать зараженных продуктов и воды.
Надежных ссылок
MedlinePlus: инфекции сальмонеллыИнформация о фотодерматите | Гора Синай
Афак Ф, Малик А., Сайед Д., Маес Д., Мацуи М., Мухтар Х.Экстракт плодов граната модулирует UVB-опосредованное фосфорилирование митоген-активированных протеинкиназ и активацию ядерного фактора каппа B в нормальных эпидермальных кератиноцитах человека. Photochem Photobiol . 2005, январь-февраль; 81 (1): 38-45
Auerbach: Wilderness Medicine . 6-е изд. Сент-Луис, Миссури: Эльзевьер Мосби; 2011.
6-е изд. Сент-Луис, Миссури: Эльзевьер Мосби; 2011.
Чен Я., Ли Дж. Клинико-патологическое исследование солнечного дематита, точечного папулезного варианта полиморфной световой сыпи на Тайване, и обзор литературы. J Formos Med Assoc . 2013; 112 (3): 125-30.
Голдман Л., Беннетт Дж. Сесил Учебник медицины . 21-е изд. Филадельфия, Пенсильвания: W.B. Сондерс; 2000: 2295-2296.
Heinrich U, Neukam K, Tronnier H, Sies H., Stahl W. Длительное употребление какао с высоким содержанием флаванолов обеспечивает фотозащиту от эритемы, вызванной УФ-излучением, и улучшает состояние кожи у женщин. J Nutr . 2006 июн; 136 (6): 1565-9
Джиндал Н., Шарма Н.Л., Махаджан В.К., Шанкер В., Тегта Г.Р., Верма Г.К.Оценка аллергенов фотопатч-теста для пациентов с фотодерматитом в Индии: предварительные результаты. Indian J Dermatol Venereol Leprol . 2011: 77 (2): 148-55.
Катияр С.К., Афак Ф., Перес А., Мухтар Х. Обработка кожи человека полифенолом (-) — эпигаллокатехин-3-галлатом зеленого чая подавляет окислительный стресс, вызванный ультрафиолетовым излучением.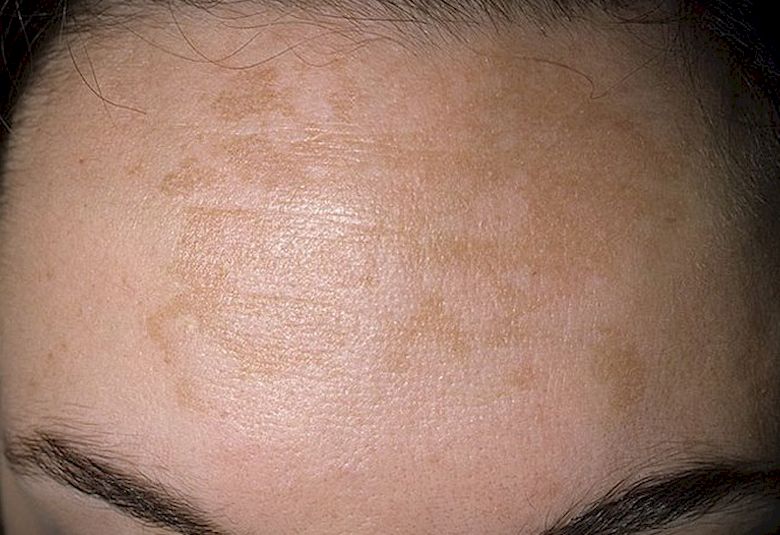 Канцерогенез . 2001 Февраль; 22 (2): 287-94.
Канцерогенез . 2001 Февраль; 22 (2): 287-94.
Керр Х., Лим Х. Фотодерматозы у афроамериканцев: ретроспективный анализ 135 пациентов за 7-летний период. J Американской Академии Дерма . 2007; 57 (4).
Морганти П. Фотозащитная активность нутрицевтиков. Клин Дерматол . 2009; 27 (2): 166-74.
Сассевилл Д. Клинические модели фитодерматита. Дерматологические клиники . 2009; 27 (3).
Шталь В., Генрих У., Юнгманн Х., Сис Х, Тронье Х. Каротиноиды и каротиноиды плюс витамин Е защищают людей от эритемы, вызванной ультрафиолетовым светом. Ам Дж. Клин Нутр . 2000; 71 (3): 795-798.
Тирни Л.М., Макфи С.Дж., Пападакис М.А. Текущая медицинская диагностика и лечение 2000 . Нью-Йорк, штат Нью-Йорк: Lange Medical Books / McGraw-Hill; 2000: 177-178.
Wu PA, James WD. Лаванда. Дерматит . 2011; 22 (6): 344-7.
Не используйте: Черная мазь опасна и называется многими именами
Изображение
Español
Возможно, вы видели веб-сайты, на которых продаются определенные бальзамы или кремы (широко известные как «черная мазь»), утверждающие, что они лечат или излечивают рак, фурункулы, родинки и кожные бирки (доброкачественные или незлокачественные новообразования на коже).
Эти утверждения ложны. Бальзамы, содержащие агрессивные ингредиенты, включая черную мазь, опасны и не одобрены Управлением по контролю за продуктами и лекарствами США (FDA) для лечения или лечения любых заболеваний кожи, особенно рака кожи. В частности, FDA предупреждает потребителей не использовать какие-либо мази или другие продукты для местного применения, в которых перечислены любые из следующих потенциально опасных ингредиентов: сангвинарин, Sanguinaria canadensis или кровяной корень, отдельно или в сочетании с хлоридом цинка.
Хотя не все бальзамы опасны, продукты с вышеперечисленными ингредиентами для местного применения могут разрушить кожу и привести к необратимому обезображиванию, некрозу тканей (гибели клеток в живой ткани) и могут привести к инфекции. Кроме того, использование мазей, таких как черная мазь, при серьезных состояниях, таких как рак кожи, может привести к задержке диагностики рака и его прогрессированию.
Сообщить о нежелательных явлениях
Что такое мази, содержащие едкие ингредиенты?
Некоторые бальзамы содержат едкие ингредиенты, высокореактивные вещества, которые повреждают живые ткани.Они действуют либо напрямую, химически разрушая ткань (окисление), либо косвенно, вызывая воспаление. В любом случае результат будет разрушительным, болезненным и может привести к необратимому обезображиванию (рубцеванию).
Многие бальзамы, которые содержат едкие ингредиенты, утверждают, что вылечивают только рак, оставляя здоровую кожу нетронутой. Это неправда. Ингредиенты этих продуктов в равной степени уничтожают раковые образования и здоровую кожу. Использование этих продуктов может привести к необратимым рубцам и даже может потребовать реконструктивной (пластической) хирургии.Кроме того, эти мази могут разрушить верхний слой кожи, оставляя рак в более глубоких слоях, где рак может продолжать расти.
Как узнать, что это едкая мазь?
К коррозионным бальзамам относятся такие продукты, как черная мазь. По словам Синтии Нг из Центра оценки и исследований лекарственных средств FDA, «Потребители должны знать, что« черная мазь »- это неофициальный термин, а не единственное название, используемое для этого продукта».
Этот пациент пострадал от потери левой ноздри (ноздри) и окружающих тканей в результате использования разъедающей мази с черной мазью для лечения подозрения на меланому.Фото любезно предоставлено Министерством по делам ветеранов США.Он также продается под такими названиями, как Skinprov, мазь для рисования, красная мазь, Cansema, Bloodroot, Indian Herb, натуральная мазь Hawk Dok, мазь для рисования черного и многие другие. Продукты бывают разных форм, включая мазь, пасту, крем и припарку (мягкий влажный материал, наносимый на рану). В некоторых случаях разъедающие мази могут продаваться как натуральные или гомеопатические продукты. В некоторых случаях коррозионные ингредиенты указаны как «неактивные» ингредиенты.
Ng добавляет, что если вы не уверены, действительно ли продукт является опасным продуктом для черной мази, вы можете поискать следующие (активные и / или неактивные) ингредиенты: сангвинарин, Sanguinaria canadensis, кровяной корень и хлорид цинка, любые из которых сигнализируют о том, что это вредный продукт, и вы не должны его использовать.
Остерегайтесь следующих красных флажков:
- Бальзамы со следующими названиями: черная мазь, мазь для рисования, красная мазь, кансема, кровяной корень, индийская трава, натуральная мазь Hawk Dok, мазь для рисования черного и многие другие.Продукты бывают разных форм, включая мази, пасты, кремы и припарки.
- Продукты, содержащие любой из этих ингредиентов: сангвинарин, Sanguinaria canadensis, кровяной корень и хлорид цинка.
- Бальзамы, предназначенные для лечения рака, удаления родинок или бородавок или лечения других кожных заболеваний.
- Продукты с инструкциями по ожидаемым ожогам, боли или образованию рубцов на месте нанесения. Продавцы часто ожидают появления толстой сухой корки на коже.
Потребители сообщили FDA о побочных эффектах.
FDA выявило 24 случая нежелательных явлений (тяжелых побочных эффектов), связанных с черной мазью. О пятнадцати из этих случаев было сообщено за последние пять лет.
Сюда входят случаи необратимого обезображивания и прогрессирования рака. FDA известно по крайней мере об одной смерти, наступившей в результате того, что человек предпочел использовать разъедающую мазь, а не применять проверенные методы лечения рака.
Агентство призывает потребителей обратиться к специалисту в области здравоохранения, чтобы получить точный диагноз и пройти соответствующее лечение.
Агентство также продолжает рассылать предупреждающие письма и принимать принудительные меры в отношении компаний, делающих ложные заявления об этих продуктах.
Чтобы сообщить о нежелательных явлениях или побочных эффектах, связанных с использованием этих продуктов, медицинские работники и потребители могут:
Другие способы обеспечения безопасности
- Обратитесь к своему лечащему врачу или дерматологу, если у вас есть какие-либо опасения по поводу рака кожи или других связанных с кожей проблем. Не забудьте рассказать им о любых продуктах, включая травяные или другие «натуральные», которые вы можете использовать для решения любых проблем с кожей.
- Не используйте черную мазь или продукты, содержащие сангвинарин, Sanguinaria canadensis или кровяной корень, отдельно или в сочетании с хлоридом цинка в качестве альтернативы проверенным медицинским методам лечения. Это может привести к необратимому обезображиванию и, в худшем случае, к смерти.
- Узнайте, как распознать мошенничество со здоровьем.
Реакции кожи на таргетную терапию и иммунотерапию
Этот контент последний раз обновлялся 1 ноября 2021 года.
Таргетная терапия и иммунотерапия — это особые виды противораковых препаратов.Как и другие методы лечения рака, они часто вызывают побочные эффекты. Между этими типами противораковых препаратов и химиотерапевтическими препаратами есть некоторые сходства и различия в побочных эффектах. Эта информация объясняет изменения кожи, в том числе связанные с ними изменения волос, ногтей и глаз, которые могут произойти во время лечения с помощью таргетной терапии или иммунотерапии.
Сообщите вашей медицинской бригаде о любых симптомах, которые вы испытываете. Это включает любые новые симптомы или изменение симптомов.Управление кожными реакциями и другими побочными эффектами рака — важная часть вашего медицинского ухода и лечения. Этот тип ухода называется паллиативным или поддерживающим лечением.
Что такое таргетная терапия?
Таргетная терапия — это лечение, направленное на определенные гены, белки или тканевую среду, которая способствует росту и развитию рака. Некоторые целевые методы лечения могут вызывать определенные побочные эффекты на коже, волосах и ногтях. Эти побочные эффекты вызваны действием лекарств на здоровый рост этих тканей.
Целенаправленная терапия, которая может вызвать проблемы с кожей
Ниже приведены некоторые виды таргетной терапии, которые могут повлиять на кожу. Если ваш врач назначает целевую терапию, спросите, каких побочных эффектов следует ожидать и как они будут лечиться.
Лекарства, нацеленные на EGFR. Этот распространенный тип таргетной терапии фокусируется на молекуле, известной как рецептор эпидермального фактора роста (EGFR). EGFR способствует росту раковых клеток. Он также играет роль в нормальном росте кожи, волос и ногтей.Это означает, что во время лечения этими препаратами может возникнуть сыпь и изменения на волосах и ногтях.
У большинства людей, принимающих препараты, нацеленные на EGFR, появляется сыпь на лице и верхней части тела. Обычно это происходит в течение первых нескольких недель приема этих лекарств. Вы можете заметить покраснение или ощущение тепла, подобное солнечному ожогу, до того, как начнется сыпь. Через несколько дней появляются прыщики и гнойные шишки, а окружающая кожа становится слегка нежной. Сыпь обычно бывает легкой или умеренной. Но у некоторых людей появляются сильные высыпания, которые вызывают сильный физический и косметический дискомфорт.
Кожа также может стать очень сухой и зудящей, что мешает повседневной деятельности и сну. Кожа на кончиках пальцев может потрескаться. Кожа также может стать более чувствительной к солнечному свету. Сильное расчесывание может привести к появлению трещин на коже. Эти отверстия делают кожу более подверженной инфекциям. Воспаление вокруг ногтей может сделать уход, одевание и другие действия болезненными или трудными.
Лекарства, нацеленные на VEGF. Другой тип таргетной терапии, которая может вызвать кожные проблемы, включает препараты, блокирующие белок, называемый фактором роста эндотелия сосудов (VEGF).Этот белок помогает создавать новые кровеносные сосуды. Эту группу препаратов можно также назвать ингибиторами ангиогенеза, поскольку они блокируют образование кровеносных сосудов. Когда эти препараты воздействуют на кровеносные сосуды рук и ног, они могут вызвать проблемы с кожей.
Ваша медицинская бригада может помочь вам справиться с этими побочными эффектами, чтобы можно было продолжить лечение. Устранение этих побочных эффектов также может помочь избежать серьезных изменений на вашей коже, волосах и ногтях. Важно отметить, что кожные побочные эффекты, связанные с этими препаратами, не являются аллергическими реакциями или инфекциями.
Распространенные побочные эффекты конкретных таргетных лекарственных препаратов, связанные с кожей
Ниже приведен список распространенных препаратов таргетной терапии, которые могут вызывать проблемы с кожей.
Афатиниб (Гилотриф), цетуксимаб (Эрбитукс), эрлотиниб (Тарцева), гефитиниб (Иресса), осимертиниб (Тагриссо) и панитумумаб (Вектибикс). Эти препараты могут быть назначены при колоректальном раке, раке головы и шеи, раке легких и раке поджелудочной железы. Побочные эффекты, связанные с кожей, включают:
Сыпь, похожая на угревую сыпь на лице и верхней части тела
Воспаление вокруг ногтей
Сухая, зудящая кожа
Растрескивание кончиков пальцев
Выпадение волос на коже головы
Густые, вьющиеся или жесткие волосы на лице и ресницах
Повышенная чувствительность к солнечному свету
Лапатиниб (Tykerb). Используется для лечения рака груди. Побочные эффекты, связанные с кожей, включают:
Язвы на губах, во рту или в горле
Сухая кожа
Красные, болезненные, онемевшие или покалывающие руки и ноги
Сыпь
Сорафениб (Нексавар) и сунитиниб (Сутент). Используется для лечения почечно-клеточного рака, стромальной опухоли желудочно-кишечного тракта (GIST) и гепатоцеллюлярного рака. Побочные эффекты включают:
Кожные реакции кистей и стоп (болезненные, утолщенные участки, иногда с волдырями на ладонях и подошвах)
Покраснение и шелушение кожи головы и бровей
Ощущение тепла, жжения на лице с покраснением
Сухая, зудящая кожа
Выпадение волос
Вемурафениб (Зелбораф). Используется для лечения меланомы. Побочные эффекты, связанные с кожей, включают:
Красная сыпь на лице и верхней части тела
Бугристая грубая сыпь на руках и бедрах
Кожные реакции кистей и стоп
Кожные новообразования, включая неопасные раковые образования кожи
Повышенная чувствительность к солнечному свету
Эверолимус (Афинитор, Зортресс) и темсиролимус (Торисель). Эти препараты таргетной терапии используются при почечно-клеточном раке, немелкоклеточном раке легкого (НМРЛ), нейроэндокринной опухоли поджелудочной железы (тип рака поджелудочной железы) и субэпендимальной гигантоклеточной астроцитоме (доброкачественная опухоль головного мозга, связанная с туберозным склерозом).Побочные эффекты включают:
Вандетаниб (Капрелса). Используется для лечения медуллярного рака щитовидной железы. Побочные эффекты включают:
Что такое иммунотерапия?
Иммунотерапия, также называемая биологической терапией, представляет собой вид лечения рака. Он использует естественную защиту организма для борьбы с раком, улучшая способность вашей иммунной системы атаковать раковые клетки.
Общие кожные побочные эффекты иммунотерапии
Большинство кожных реакций на иммунотерапию вызывается определенным классом лекарств, называемых ингибиторами иммунных контрольных точек.Эти препараты нацелены на такие молекулы, как PD-1, PD-L1 и CTLA-4. Примеры этих лекарств, среди прочих, включают ипилимумаб, ниволумаб и пембролизумаб.
Кожные реакции на ингибиторы иммунных контрольных точек относительно редки, но могут включать:
Сыпь
Кожа с ощущением зуда, жжения или стянутости
Волдыри на коже, также называемый буллезным дерматозом
Отслоение или трещины на коже
Покраснение или другие обесцвеченные участки кожи
Пятна пурпурных пятен, называемые пурпурой
Болезненная кожа
Пятнистые участки облысения
Кожные реакции могут возникать на любом участке тела, даже на слизистых оболочках.Пораженные участки кожи могут быть небольшими или покрывать большие участки тела. Лечение может включать увлажняющие кремы для кожи, антигистаминные препараты и / или стероиды. В зависимости от серьезности побочного эффекта ваш врач может приостановить или навсегда прекратить лечение ингибитором иммунных контрольных точек.
Если вы получаете медицинскую помощь по поводу состояния вашей кожи в месте, где вам не известно о лечении рака, обязательно сообщите медицинским работникам, что вы проходите иммунотерапию. Например, вы можете обратиться в отделение неотложной помощи или обратиться к дерматологу.Если возможно, сообщите им название препарата, своего онколога и онкологический центр, где вы будете проходить иммунотерапию. Храните эту информацию в своем кошельке или телефоне на случай, если она понадобится вам быстро. Загрузите и распечатайте складную карточку бумажника Cancer.Net, чтобы систематизировать эту информацию.
Узнайте больше о побочных эффектах иммунотерапии.
Информация в этом разделе основана на рекомендациях ASCO по управлению побочными эффектами, связанными с лечением ингибиторами иммунных контрольных точек .Обратите внимание, что эта ссылка ведет на другой веб-сайт ASCO.
Лечение и устранение кожных проблем с помощью таргетной терапии и иммунотерапии
Сыпь, сухость кожи, а также реакции на ногти и волосы редко бывают серьезными. Но они могут вызвать сильный дискомфорт. Пациенты могут даже захотеть прекратить лечение рака из-за этих реакций. Важно обсудить со своим лечащим врачом, чего ожидать. Также сообщите своему врачу, как только почувствуете или заметите какие-либо побочные эффекты.Существуют ранние и эффективные методы лечения этих реакций.
Следующие советы могут помочь избежать реакций и облегчить их, если они все же случатся:
Перед тем, как начать лечение, поговорите со своим лечащим врачом о побочных эффектах. Если у вас есть проблемы с кожей до начала иммунотерапии, вы можете поговорить с дерматологом. Дерматолог — это врач, специализирующийся на кожных заболеваниях. Спросите, что делать, если появилась сыпь или другие проблемы.Это может включать в себя получение рецепта или лучший способ обратиться к врачу.
При первых признаках реакции сообщите своему врачу или дерматологу, знакомому с этими реакциями. Признаки реакции включают ощущение тепла или жжения, зуд, неровности или волдыри, трещины на ногтях или сухость кожи.
Защита кожи от солнца может помочь предотвратить проблемы с кожей во время иммунотерапии. Используйте солнцезащитный крем с фактором защиты от солнца (SPF) не менее 15.Если солнцезащитный крем вызывает ощущение жжения, вы можете попробовать солнцезащитные кремы, содержащие оксид цинка или диоксид титана. Не забывайте использовать достаточно солнцезащитного крема. Нанесите более половины чайной ложки солнцезащитного крема на каждую руку, лицо и шею. Нанесите чуть более 1 чайной ложки на грудь и живот, спину и каждую ногу. Повторно наносите солнцезащитный крем каждые 2 часа на улице или чаще, если вы потеете или плаваете. Используйте шляпу с широкими полями и солнцезащитную одежду и избегайте попадания прямых солнечных лучей с 10:00 до 16:00.
Используйте мягкое мыло в душе. Избегайте мыла с сильным запахом. Примите душ теплой водой и избегайте длительного горячего душа. Также избегайте стиральных порошков с сильным запахом.
Нанесите увлажняющий крем на кремовой основе на всю кожу в течение 5 минут после душа или ванны. Используйте гипоаллергенные увлажнители без отдушек и консервантов, например Vanicream, Aveeno, CeraVe, Cetaphil и Eucerin.
Избегайте продуктов для кожи от прыщей, которые содержат спирт или ретиноиды.Они могут высушить кожу.
Ваш врач может назначить лечебные кремы для кожи от сыпи. Если сыпь сильная или покрывает большую часть тела, вам могут потребоваться пероральные кортикостероиды, такие как преднизон или дексаметазон (доступны в виде дженериков).
При выделении гноя врач может взять его образец, чтобы выбрать лучшее лечение антибиотиками.
Для кожных реакций рук / стоп на таргетную терапию сорафенибом и сунитинибом:
Используйте кремы, содержащие мочевину, называемую кармол 20 или кармол 40, или салициловую кислоту (несколько торговых марок).Также возможны сильные кортикостероиды, такие как флуоцинонид (несколько торговых марок) и клобетазол (несколько торговых марок).
Носите толстые удобные носки и обувь или попробуйте гелевые стельки. Кроме того, постарайтесь защитить себя от травм. Не следует слишком сильно нагружать руки и ноги, особенно в первые 2 месяца лечения.
- При зуде, не связанном с сыпью, можно нанести крем против зуда. В случае более серьезного зуда или зуда, влияющего на сон, поговорите со своим врачом о том, можно ли принимать другие лекарства.
Связанные ресурсы
Кожные заболевания
Побочные эффекты иммунотерапии
Что люди с раком должны знать о побочных эффектах ингибиторов иммунных контрольных точек
Что такое иммунотерапия для лечения рака
Скин | Ясли для новорожденных | Кожа Stanford Medicine
| Ясли для новорожденных | Стэнфордская медицинаЛануго
Пушистая шерсть на плече — лануго.Хотя это в гораздо большей степени присутствует у недоношенных детей, доношенные дети также имеют различное количество лануго, присутствующего при рождении, как видно на этой фотографии.
фото Жанель Аби, MD
Обычный пилинг
Сухая, шелушащаяся, шелушащаяся кожа очень часто встречается у новорожденных.Хотя это может быть неприятно для родителей, оно не требует лечения и проходит самопроизвольно.
фото Жанель Аби, MD
Обычный пилинг
Это еще один пример ребенка после свидания с сухой шелушащейся кожей.В день рождения кожа этого ребенка имела очень кожистый вид. Эта фотография была сделана на второй день, когда кожа высохла и шелушение было более заметным. Красные пятна, видимые на груди, правом предплечье и ногах, являются токсической эритемой и не связаны с шелушением.
фото Жанель Аби, MD
Обычный пилинг
Руки и ступни — это наиболее частые места для наблюдения за шелушением.Часто связанные с младенцами после свиданий, у многих доношенных детей также наблюдается этот вид шелушения. У этого пациента кожа и ногти (посмотрите на миниатюру) окрашены в желтый цвет из-за присутствия мекония в утробе матери. Эта фотография была сделана через несколько часов после рождения, поэтому влажная кожа все еще видна. На следующий день кожа стала более сухой, и разница между очищенными и неочищенными участками руки стала менее заметной.
фото Жанель Аби, MD
Иктиоз
Напротив, этот вид пилинга не является нормальным.Обратите внимание, как кожа под очищенными участками становится красной и потрескавшейся, а пальцы правой руки выглядят отечными. У этого новорожденного была неосложненная беременность и роды, но появление кожи в родильном зале побудило его перевести в отделение интенсивной терапии для дальнейшего обследования. Для этого ребенка Аквафор был обильно нанесен на кожу, и ребенок находился в изолете, чтобы минимизировать потери жидкости.
фото Жанель Аби, MD
Иктиоз
Это тот же младенец, что и на предыдущем фото.Здесь можно увидеть более глубокую трещину в области под подбородком. При работе с врожденным ихтиозом целесообразно участие как детских дерматологов, так и генетиков.
фото Жанель Аби, MD
Пигмент для нормальной кожи
Увеличение пигментации у основания ногтей свидетельствует о том, что этот афроамериканский младенец совершенно нормален.Когда цвет кожи родителей темный, общий оттенок кожи ребенка обычно намного светлее, чем у родителей при рождении. Однако в некоторых областях можно увидеть повышенный уровень меланина — вокруг ногтей, над спиралью наружного уха, вокруг пупка и над гениталиями.
фото Жанель Аби, MD
Альбинизм
Этот младенец родился в семье афроамериканцев.Хотя физикальное обследование педиатром было ничем не примечательным, за исключением общей гипопигментации, офталомолог отметил глазные симптомы, соответствующие окулокожному альбинизму. Они включали просвечивание радужной оболочки, светлого дна и сосудов, проходящих через желтое пятно. Нистагма не было при рождении, но он может присутствовать в этом состоянии, поскольку острота зрения часто низкая.
фото Жанель Аби, MD
Сланцево-серые пятна (монгольские пятна)
Эти темно-сине-серые поражения чаще всего встречаются у детей с более темной кожей.Крестец — наиболее часто поражаемая область. Эти поражения имеют тенденцию исчезать в течение нескольких лет, но могут не исчезнуть полностью. Никакой оценки не требуется. Их легко отличить от синяков по отсутствию других цветов, связанных с синяками — красного, пурпурного, зеленого, коричневого или желтого.
фото Жанель Аби, MD
Сланцево-серые пятна (монгольские пятна)
У этого ребенка более интенсивные и обширные поражения, но диагностика и лечение такие же.
фото Жанель Аби, MD
Сланцево-серые пятна (монгольские пятна)
Пятна серого цвета могут охватывать даже всю конечность.Важно уметь различать типичный вид пластыря даже в необычном месте, чтобы не заподозрить травму. В нашей детской также были замечены заплатки, затрагивающие одну ногу или окружающие обе лодыжки. Полезно занесение этих необычных родинок в медицинскую карту.
фото Жанель Аби, MD
Сланцево-серые пятна (монгольские пятна)
Это еще один нетипичный пример.Эти серо-серые пятна типичны по внешнему виду, но необычны по расположению, так как это почти всегда наблюдается на спине или конечностях.
фото Жанель Аби, MD
Сланцево-серые пятна (монгольские пятна)
Эта фотография была сделана примерно через 6 часов после рождения.В этом случае изначально предполагалось, что младенец получил синяк от родов, потому что эта рука находилась в положении на макушке головы. Однако однородный внешний вид и четкие границы несовместимы со свежим синяком.
фото Жанель Аби, MD
Патч с лососем
Розовые пятна посередине лба и над левым глазом — это пятна лосося.Также известный как простой невус или «поцелуи ангела», это распространенные пороки развития капилляров, которые присутствуют при рождении. Пятна на веках обычно бледнеют в течение нескольких месяцев. Поражения на глабели могут исчезнуть через несколько лет, и иногда их очертания можно увидеть во взрослом возрасте, особенно когда лицо покраснело.
фото Жанель Аби, MD
Патч с лососем
Это еще один новорожденный с пятнами лосося.Когда поражения присутствуют только на веках, их иногда принимают за синяки, но врач должен понимать, что веки находятся в очень защищенном положении. Хотя веки могут быть довольно отечными, синяки в этом месте были бы весьма необычными даже для ребенка с синяками в другом месте на лице.
фото Жанель Аби, MD
Патч с лососем
Вот третий пример.У этого пациента можно увидеть небольшие пятна над веками и около кончика носа в дополнение к большому пятну на лбу.
фото Жанель Аби, MD
Марка «Укус аиста»
Пятна лосося также могут быть обнаружены на затылке у новорожденных.Эти поражения, получившие прозвище «следы укусов аиста», со временем становятся менее интенсивными, но часто становятся заметными в зрелом возрасте.
фото Жанель Аби, MD
Портвейн Пятно
Напротив, эти врожденные розовые пятна представляют собой пятна портвейна.Обычно они более интенсивные и пурпурно-красного цвета, чем пятна лосося. В некоторых случаях, как показано здесь, пятно портвейна может затронуть большую поверхность. Обесцвечивание само по себе не является проблемой, но может указывать на лежащее в основе заболевание. Пятна от портвейна на лице могут быть связаны с синдромом Стерджа-Вебера, а пятна на конечностях могут быть связаны с синдромом Клиппеля-Тренауне-Вебера, при котором может произойти чрезмерное разрастание конечностей.
фото Жанель Аби, MD
Портвейн Пятно
Поражения позвоночника также могут указывать на скрытый спинномозговой дисрафизм, поэтому следует рассмотреть возможность визуализации.Это тот же младенец, что и на предыдущем фото. Хотя поражение у этого младенца не локализовано на спине, было проведено ультразвуковое исследование позвоночника; это было нормально.
фото предоставлено родителями
Гипопигментированное пятно
Гипопигментированные пятна обычно очень тонкие и доброкачественные образования у новорожденных.У этого пациента пятно частично перекрывает сланцево-серое пятно (положение на 9 часов) на верхней части бедра.
Многие гипопигментированные пятна являются временными и вызваны аномальным локальным сужением сосудов, как у пациента, описанного выше. В этом случае поражение становилось более заметным при нежном поглаживании кожи, но в остальном оно было почти незаметным.
Если важно отличить сужение сосудов от истинной гипопигментации, можно использовать лампу Вуда. Если существует аномалия пигмента, поражение будет выглядеть ярким под деревянной лампой, а участки аномальной вазоконстрикции будут такими же, как и окружающая кожа.
Пятна на листьях ясеня, связанные с туберозным склерозом, у новорожденных встречаются редко; обычно они появляются у детей старше 5 лет.
фото Жанель Аби, MD
Милия
Белые папулы на подбородке и щеках ребенка — это мили.Милии представляют собой заполненные кератином эпителиальные кисты, которые встречаются почти у 40% новорожденных. Спонтанное отшелушивание и разрешение ожидается в течение нескольких недель.
Родители иногда принимают эти поражения за неонатальные прыщи, но милиумы присутствуют при рождении и не имеют воспалительного компонента. Угри, даже если они вызваны материнскими гормонами, обычно не появляются до после 2-недельного возраста.
фото Жанель Аби, MD
Гиперплазия сальных желез
В отличие от милиумов, припухлости на носу у этого новорожденного представляют собой гиперплазию сальных желез.Поражения имеют более желтый цвет, чем мили, и являются результатом воздействия андрогенов на мать в утробе матери.
Иногда это называют «миниатюрным половым созреванием новорожденного», воздействие материнских гормонов может также вызвать вагинальное кровотечение «отдергивание» у девочек и неонатальное акне.
Гиперплазия сальных желез — это доброкачественное заболевание, которое со временем проходит самопроизвольно. Никакой оценки не требуется.
фото Жанель Аби, MD
Токсичная эритема
Это «сыпь», наиболее часто наблюдаемая в питомнике.Поражения обычно начинаются на 1 или 2 день и увеличиваются в количестве в течение следующих нескольких дней, после чего происходит спонтанное разрешение примерно через неделю. Даже новорожденные с сотнями пятен не имеют симптомов и не нуждаются в дальнейшем обследовании.
фото Жанель Аби, MD
Токсичная эритема
При более близком рассмотрении можно увидеть типичное поражение.Центральная желтоватая папула окружена ореолом эритемы.
фото Жанель Аби, MD
Токсичная эритема
Еще один пример этой повсеместной сыпи.Более половины всех новорожденных в той или иной степени страдают этим заболеванием.
фото Жанель Аби, MD
Некроз подкожного жира
Это красное поражение — некроз подкожно-жировой клетчатки.При пальпации в подкожной клетчатке под областью покраснения обнаруживается плотный узелок, который свободно перемещается по отношению к костным структурам под ним.
Некроз подкожно-жировой клетчатки чаще встречается у младенцев, перенесших тяжелые роды, переохлаждение или перинатальную асфиксию.
Поражения обычно бессимптомны и разрешаются спонтанно в течение нескольких недель, обычно без рубцов или атропии.
Младенцам с обширными поражениями или почечной недостаточностью следует контролировать уровень кальция один или два раза в неделю.Гиперкальциемия, связанная с некрозом подкожно-жировой клетчатки, встречается редко, но является потенциально летальным осложнением.
фото Жанель Аби, MD
Раздражение кожи
Эти выпуклые желтые высыпания являются результатом раздражения кожи.У некоторых новорожденных будет особенно чувствительная кожа, и у них может развиться «сыпь» этого типа даже при отсутствии диареи или других известных причиняющих вред.
Рекомендуется симптоматический уход и хорошая гигиена подгузников (с тщательной сушкой перед заменой подгузника).
фото Жанель Аби, MD
Преходящий пустулезный меланоз новорожденных
Все обнаруженные здесь поражения соответствуют этому диагнозу.Отличительной чертой этой сыпи являются гиперпигментированные пятна, которые остаются (здесь на груди) после исчезновения хрупких пустул (видимых на мошонке и бедре).
Поскольку сыпь начинается в утробе матери, поражения могут быть на любой стадии при рождении.
Несмотря на вызывающее беспокойство появление покрытого пустулами новорожденного в родильном зале, оценка не требуется, если невоспалительные пустулы возникают в сочетании с гиперпигментированными пятнами у здорового ребенка.
фото Жанель Аби, MD
Преходящий пустулезный меланоз новорожденных
Спина младенца на предыдущем фото.Здесь меньше пустул, но больше гиперпигментированных пятен. Ожидается, что они исчезнут в течение нескольких месяцев. Пустулы хрупкие и держатся всего день или два.
фото Жанель Аби, MD
Преходящий пустулезный меланоз новорожденных
Этот младенец родился только с гиперпигментированными пятнами.Хотя этиология неизвестна, было замечено, что дети афроамериканского возраста чаще страдают этим заболеванием, что составляет до 4%. Ожидается спонтанное разрешение.
фото Жанель Аби, MD
Преходящий пустулезный меланоз новорожденных
Вот крупный план поражений, представленных на предыдущей фотографии.
фото Жанель Аби, MD
Преходящий пустулезный меланоз новорожденных
Это еще один ребенок с гиперпигментированными пятнами, типичными для неонатального пустулезного меланоза.На этой фотографии можно увидеть «чешуйчатый воротник», который часто окружает отдельные поражения (внимательно посмотрите на шею и левую подмышечную впадину / руку младенца).
фото Жанель Аби, MD
Петехии
Петехии впервые были отмечены у этого младенца в паху, где они наиболее многочисленны.При внимательном осмотре пятна также можно увидеть на животе и левой верхней части груди. Хотя петехии могут быть вызваны давлением во время родов, широко распространенные петехии заслуживают некоторой оценки; общий анализ крови и количество тромбоцитов у этого младенца были нормальными.
фото Жанель Аби, MD
Петехии
При побледнении живота обнаруживается больше петехий, чем можно было бы оценить при случайном осмотре.
фото Жанель Аби, MD
Петехии
Тот же младенец, что и на предыдущей фотографии, с большим количеством петехий, выделенных побледнением.
фото Жанель Аби, MD
Петехии
Другой младенец имеет петехии в основном вокруг подбородка, шеи и верхней части груди.Учитывая относительно локализованную область поражения в макушке новорожденного, оценка не проводилась. Они значительно улучшились в течение следующих 2 дней.
фото Жанель Аби, MD
Ушиб
У этого младенца были тяжелые роды, в результате чего он получил синяки на голове и левой руке.Этот снимок сделан на третий день жизни. К этому времени синяки значительно уменьшились по сравнению с рождением.
фото Жанель Аби, MD
Кутис мармората Конгенита телеангиэктазии
При первичном медицинском осмотре у этого младенца был обнаружен синяк на правой руке во время родов.Однако при ближайшем рассмотрении обесцвеченные участки также становятся вдавленными, что указывает на некоторую атрофию кожи.
Это врожденная черепно-мозговая травма, редкая врожденная сосудистая аномалия. Представление, показанное здесь с поражением одной конечности, является наиболее распространенным. Сопутствующие дефекты могут возникать у 50% пораженных пациентов, но кожные поражения имеют тенденцию улучшаться со временем.
фото Жанель Аби, MD
Кутис мармората Конгенита телеангиэктазии
У другого пациента это темно-пурпурное поражение было замечено при первичном осмотре.Пятна от портвейна и синяки учитывались при дифференциальной диагностике, но изогнутая форма сделала эти возможности менее вероятными. Кроме того, есть предположение о появлении темных пятен эритемы на запястье.
См. Следующую фотографию для получения дополнительных сведений, которые помогли поставить диагноз врожденной телеангиэктазии кожицы.
фото Жанель Аби, MD
Кутис мармората Конгенита телеангиэктазии
При осмотре нижней части предплечья были отмечены пятнистые полосы эритемы.
Хотя пятнистость обычно возникает у новорожденных, подвергшихся воздействию низких температур, она временна (исчезает при повторном согревании) и носит более общий характер. Сравните пятнистый вид предплечья с нормальным внешним видом плеча, чтобы оценить разницу.
Эта фотография — хороший пример того, как это состояние получило свое название. Cutis marmorata — это термин, используемый для обозначения пятнистости кожи; в этом случае пятнистость является врожденной телеангиэктатической разновидностью.
И снова ожидается, что кожные поражения со временем улучшатся, но за поражениями следует следить на предмет возможных изъязвлений.
фото Жанель Аби, MD
Крапчатый (Cutis Marmorata)
Кружевная эритема на бедре новорожденного с крапинками.Не путайте с cutis marmorata telangiectasia congenita, cutis marmorata (пятнистость) — временное и частое явление у новорожденных. Это особенно заметно, когда младенец замерз, и исчезает при нагревании. Пятна на этой фотографии мягкие.
фото Жанель Аби, MD
Ранняя гемангиома
В отделении для новорожденных обычно не наблюдается приподнятого красного цвета клубничной гемангиомы.Вместо этого обнаруживаются предшественники этих поражений. Хотя эта фотография несколько размыта, поражение на этой стадии содержит центральную область телеангиэктазии, окруженную ореолом бледности.
фото Жанель Аби, MD
Ранняя гемангиома
Это поражение гораздо более тонкое и совершенно плоское, но круглая бледная область с центральными сосудистыми отметинами все еще видна на плече этого новорожденного.
фото Жанель Аби, MD
Ранняя гемангиома
Этот пример немного более примечателен, чем предыдущий, но по-прежнему остается малозаметным открытием.Небольшая круглая бледная область на левой стороне живота ребенка (правая часть фотографии) — это гемангиома. В таком положении никаких проблем не предвидится. Поражения, расположенные в области хронического раздражения (область подгузников) или рядом с жизненно важными структурами (глаз), могут быть проблематичными и могут потребовать лечения, когда они растут и становятся приподнятыми, но обычно лучший косметический результат достигается, если поражение продолжает расти и развиваться. спонтанно.
фото Жанель Аби, MD
Врожденная гемангиома
Здесь показано гораздо более необычное проявление гемангиомы.Это сосудистое поражение на пятке присутствовало при рождении. Первоначально считалось, что это может быть гемангиоэндотелиома, поражение со злокачественным потенциалом. Однако в конце концов этот диагноз был исключен. У этого конкретного ребенка не развился синдром Касабаха-Мерритта, хотя это вызывало беспокойство, и поражение начало спонтанно разворачиваться примерно в 6-месячном возрасте.
фото Жанель Аби, MD
Врожденная гемангиома
Это еще одна достаточно большая врожденная гемангиома.В этом случае гемангиома имеет более глубокое, чем поверхностное поражение. Опять же, если не возникнут осложнения, лучший способ действий — это бдительное ожидание.
фото Жанель Аби, MD
Эпидермальный невус
Это поражение присутствовало при рождении.Первоначально высказывались опасения, что это группа пузырьков, но при тщательном осмотре поражение твердое и папулезное без каких-либо признаков воспаления. Это соответствует эпидермальному невусу. Со временем эпидермальные невусы становятся более бородавчатыми и чешуйчатыми. Пациенты с эпидермальными невусами могут иметь связанные аномалии ЦНС, костей и глаз, но это более вероятно у пациентов с обширными поражениями. В остальном этот ребенок был здоров.
фото Жанель Аби, MD
Сальный невус
Сальный невус (также известный как сальный невус Джадассона) — это желто-оранжевое восковое галечное образование, присутствующее на лице или коже головы некоторых новорожденных.Волосяные фолликулы не находятся внутри самого поражения, но поражения на коже головы могут быть закрыты окружающими волосами, поэтому важно их тщательное обследование.
фото Жанель Аби, MD
Сальный невус
Вот еще один пример сального невуса на боковом крае века.Значение этого открытия в первую очередь связано с тем фактом, что он чувствителен к андрогенам, вырабатываемым во время полового созревания, в результате чего поражение становится больше и больше похоже на бородавку, поэтому на этом этапе можно рассмотреть возможность планового удаления. Почти все изменения, происходящие в этих поражениях, являются доброкачественными, но есть несколько сообщений о базальноклеточных карциномах у пожилых людей, поэтому наблюдение на протяжении всей жизни важно.
фото Жанель Аби, MD
Соединительный меланоцитарный невус
Вот типичный вид узлового меланоцитарного невуса.Повреждение полностью плоское и имеет цвет от среднего до темно-коричневого. Он может присутствовать при рождении, как и у этого младенца. По мере роста ребенка он может немного приподняться и превратиться в сложный невус при развитии внутрикожных меланоцитов. Считается доброкачественным поражением.
фото Жанель Аби, MD
Соединительный меланоцитарный невус
Это менее типичный вид врожденного меланоцитарного невуса.При первичном осмотре центральная часть этого поражения выглядела шелушащейся (на этой фотографии видно минимальное шелушение). Также чаще бывает темный центр со светлым ободком, чем появление этого «ореола».
фото Жанель Аби, MD
Кафе Au Lait Spot
Пятна Cafe au lait светлее, чем меланоцитарные невусы, но они также могут быть врожденными пятнами.Они вызваны повышенным количеством меланина как в меланоцитах, так и в эпидермальных клетках и могут увеличиваться с возрастом. Большинство детей с пятнами от кофе с молоком не страдают нейрофиброматозом, но наличие шести или более таких пятен диаметром более 0,5 см считается основным ключом к постановке диагноза.
фото Жанель Аби, MD
Кафе Au Lait Spot
Вот еще один пример кафе с молоком.И снова у этого пациента пятно было изолированным физическим обнаружением, поэтому дальнейшая оценка не потребовалась.
фото Жанель Аби, MD
Кутис Аплазия
При осмотре этого младенца было выявлено 3 области аномалии — узелок под левым глазом, красная «экскорированная» область латеральнее узелка и безволосое круглое поражение перед ухом.Этиология узелка в настоящее время неизвестна, но было сочтено, что две другие области соответствуют аплазии кутиса. Аплазию кутиса часто связывают с трисомией 13, но она также может быть изолированной находкой у здорового новорожденного, как в данном случае.
фото Жанель Аби, MD
Сосание волдыря
Это поражение довольно типично для появления сосущего волдыря при рождении.Хотя волдырь, созданный младенцем, сосущим его конечность в утробе, может все еще быть неповрежденным во время родов, часто он выглядит как плоская, покрытая струпьями, заживающая область (как показано здесь). Сосательные пузыри — это единичные поражения, которые возникают только в областях, доступных для рта младенца. Они доброкачественные и разрешаются спонтанно. Внешний вид и расположение поражения обычно достаточны для постановки диагноза, но если наблюдается сосание младенца на пораженном участке, диагноз является достоверным.
фото Жанель Аби, MD
Теги скина
Эти бирки довольно типичны по внешнему виду, но расположены в весьма необычном месте.Оба были метками на ножке с очень тонкими ножками, хотя тот, что справа от ребенка, намного длиннее. Из-за узкого диаметра стебля было принято решение обрезать их ножницами, а не связывать.
фото Жанель Аби, MD
Теги скина
Для удаления двух меток использовались острые стерильные ножницы.Это фото, сделанное сразу после процедуры, показывает отличный результат. Кровотечения из более длинной метки на правой стороне ребенка не было; было очень небольшое кровотечение из пятна слева от ребенка, но после кратковременного надавливания оно быстро прекратилось.
фото Жанель Аби, MD
Царапины на ногтях
У новорожденных ногти часто бывают зазубренными и острыми.Поскольку нормальное поведение новорожденного включает поднесение кулаков и рук к лицу, царапины на ногтях, нанесенные им самим, не являются редкостью.
У этого младенца на левой щеке пациента отчетливо видны две линейные царапины, но есть также несколько других видимых царапин (одна под правым глазом, одна на правой щеке, одна под правыми ноздрями и одна внутри ноздрей). левый ноздрей.
Чтобы предотвратить появление царапин, руки новорожденного часто покрывают длинными рукавами, рукавицами или носками.Ногти также можно аккуратно подстригать пилкой или кусачками (это легче всего сделать, когда ребенок спит).
фото Жанель Аби, MD
Пинцет Mark
Полукруглая красная отметина на правой щеке этого младенца — след щипцов.Когда для помощи при родах необходимы щипцы, этот тип поверхностных красных пятен иногда можно увидеть по бокам лица младенца. В большинстве случаев пятна представляют собой небольшие (<2 см) эритематозные полосы. Эти отметины не имеют последствий и исчезнут спонтанно. В редких случаях, когда кожа стерта, мазь с антибиотиком может облегчить заживление.
фото Жанель Аби, MD
Вакуумная марка
Вакуумная экстракция также может оставлять следы на голове младенца.Как правило, синяк похож на тот, который обычно возникает во время родов, за исключением того факта, что он четко ограничен. Однако в некоторых случаях кровоподтеки могут быть более серьезными из-за связанных с ними волдырей или слущивания кожи, или с лежащей в основе кефалогематомой или подлепестковым кровоизлиянием. У этого младенца синяк довольно легкий, но его легко увидеть, поскольку он выходит за пределы линии роста волос спереди. Эта находка разрешилась спонтанно.
фото Жанель Аби, MD
Место для электрода на коже черепа
Когда электрод для кожи головы используется для внутреннего мониторинга перед родами, на том месте, где находился монитор, часто можно увидеть небольшую круглую корку.У этого ребенка место электрода на коже черепа — это слегка красная область с темным центром в центре фотографии, справа от части в волосах. Такое количество эритемы соответствует нормальному заживлению, но, поскольку это место является разрывом кожи, возможно инфицирование этой области (более светлые красные пятна на коже головы соответствуют синякам).
фото Жанель Аби, MD
.