Крапивница у детей — причины, симптомы, типы, методы диагностики и лечения крапивницы у ребенка в Москве в клинике «СМ-Доктор»
ПОЛУЧИТЬ КОНСУЛЬТАЦИЮ Содержание:Общие сведения
Симптомы крапивницы у детей
Причины возникновения крапивницы у детей
Механизм возникновения крапивницы (патогенез)
Классификация крапивницы у детей
Первая помощь при крапивнице у ребенка
Лечение крапивницы у детей
Возможные осложнения и их последствия
Прогноз и профилактика крапивницы
Крапивница – это аллергическое заболевание, характеризующееся появлением на коже ребенка или взрослого характерной сыпи. Она возникает на фоне избыточной реакции иммунной системы на контакт с обычными веществами. Состояние требует врачебного наблюдения и своевременной помощи при появлении симптомов.
Общие сведения
Название болезни обусловлено тем, что внешне она выглядит как ожог крапивой — кожа розовеет и вздувается, при этом мелкие волдыри могут сливаться в крупные локальные пятна (ангиоотеки) неправильной формы.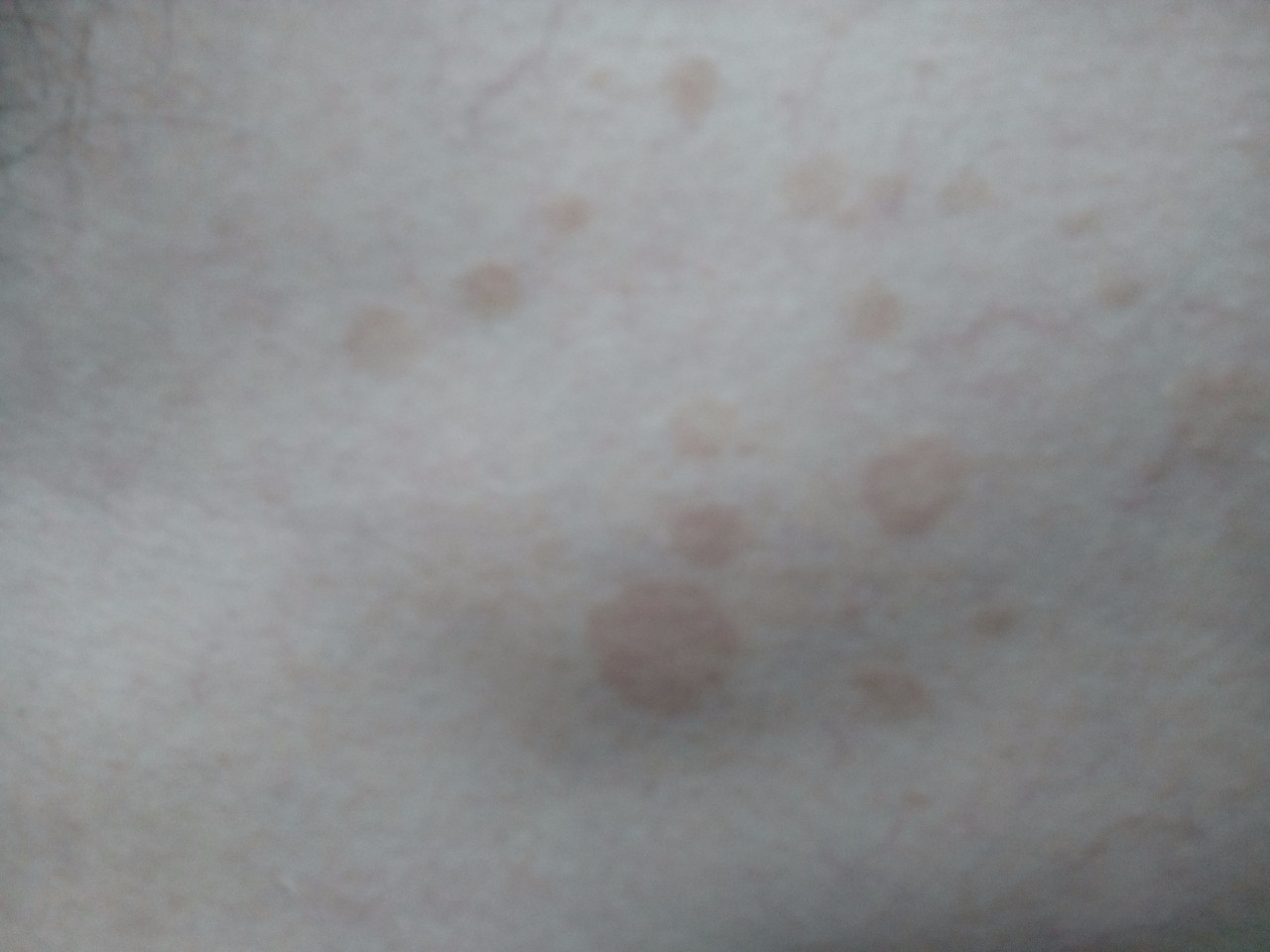
Заболевание является очень распространенным, в той или иной форме крапивницей переболел каждый третий житель планеты.
Симптомы крапивницы у детей
Главный признак крапивницы у ребенка – это сыпь. Ее распространенность и выраженность могут меняться, но в большинстве случаев заболевание протекает по единой схеме.
- Появляются выпуклые высыпания розового и красного цвета, которые бледнеют при надавливании или растягивании кожи. При слиянии волдырей края пятен окрашены более интенсивно.
- Появление волдырей, их исчезновение или слияние в обширные бесформенные очаги происходит хаотично, непредсказуема и их миграция по поверхности тела.
- Сыпь сопровождается сильным зудом.
- Может повышаться температура, как незначительно, так и до высоких значений.

- Часто — слабость, недомогание, суставная и головная боль.
- При осложненной форме затрудненное дыхание или глотание, тошнота и рвота, нарушения стула.
- Еще более тяжелое проявление — отек Квинке на губах, слизистой рта, веках, щеках или половых органах.
Локализация появления сыпи может быть любой, в том числе и на слизистых оболочках — губах, в носоглотке, ушных раковинах на половых органах. Чаще всего поражается верхняя часть туловища, руки, при этом симметричность высыпаний присутствует не всегда, пятна принимают самые причудливые кораллообразные очертания.
В большинстве случаев аллергия в виде крапивницы у детей сопровождается лишь появлением зудящей сыпи, которая держится непродолжительно, от нескольких часов до нескольких дней. Нередко схожую симптоматику дают другие патологии, в этом случае крапивница не рассматривается как самостоятельное заболевание.
Информация для родителей! Если сыпь в виде крапивницы сопровождается появлением у ребенка даже небольшого отека, особенно в области лица и шеи, необходимо немедленно вызвать неотложную помощь!
Причины возникновения крапивницы у детей
Причин появления крапивницы у ребенка может быть очень много.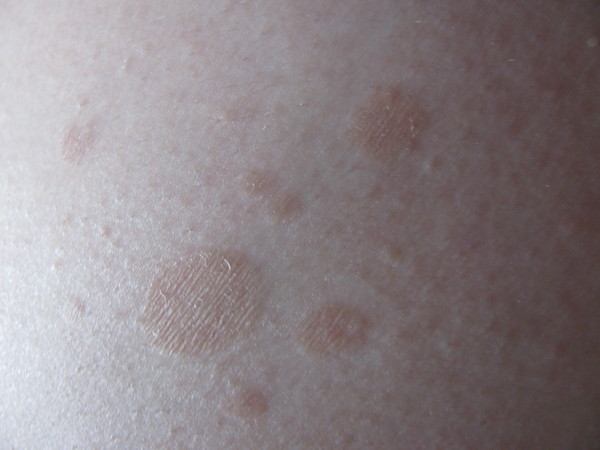 Кроме того, у одного и того же человека в разном возрасте ее могут вызывать разные факторы. Среди наиболее часто встречающихся возбудителей у детей можно выделить следующие группы:
Кроме того, у одного и того же человека в разном возрасте ее могут вызывать разные факторы. Среди наиболее часто встречающихся возбудителей у детей можно выделить следующие группы:
- Пищевые продукты (цитрусовые, орехи, яйцо, морепродукты, клубника, томаты и др.).
- Пищевые добавки, в первую очередь — сульфиды, салицилаты и различные химические красители.
- Бытовые аллергены (пыль, пух, сигаретный дым, пыльца растений, косметические и моющие средства, синтетическая одежда, испарения мебельных лаков, красок и т.д.).
- Лекарственные препараты и контрастирующие средства при рентгенографии.
- Кровь (донорская) и препараты, созданные на ее основе.
- Прививки.
- Укусы насекомых, глистные инвазии.
- Физические, в том числе термальные явления (перегрев и потливость, холод, физические нагрузки, прямые солнечные лучи).
- Психогенные факторы.
- Различные инфекции.

Все перечисленные факторы могут стать как причиной первичной крапивницы, так и толчком к ее обострению при хроническом течении заболевания. У детей до двухлетнего возраста подавляющее большинство случаев возникновения крапивницы приходится на пищевой аллерген.
Механизм возникновения крапивницы (патогенез)
В организме человека присутствуют тучные клетки или лаброциты, которые представляют собой специфические элементы соединительных тканей. Они являются центральным элементом зарождения крапивницы, активаторами воспаления. Когда аллерген попадает в организм впервые и в небольших дозах, у ребенка не возникает никаких внешних проявлений и реакций, но происходит сенсибилизация, которую можно представить как первое знакомство с аллергеном, в результате чего вырабатывается гистамин. Именно это вещество обусловливает покраснение, отеки и другие факторы воспаления. Постепенно оно накапливается в тучных клетках, и когда его количество достигает критического порога, клеточная мембрана разрушается с выходом гистамина в кровяное русло и последующим каскадом патологических изменений в организме.
Классификация крапивницы у детей
По характеру течения выделяют острую и хроническую форму. В первом случае болезнь проявляет себя резко, симптомы крапивницы продолжают беспокоить ребенка от нескольких часов (обычно 6-12) до 1-2 недель. Сыпь сопровождается сильным зудом, поверхность кожи в месте высыпаний становится горячей на ощупь. Если вспышка обусловлена аллергеном, то при устранении контакта с ним симптомы исчезают быстро и бесследно.
При обострении хронической крапивницы зуд и высыпания менее интенсивны, но в этом случае они могут сохраняться в течение длительного периода — нескольких недель, а иногда и месяцев. Состояние сопровождается слабостью, тошнотой, потерей аппетита, головными болями, реже — расстройством стула. Иногда на фоне вялотекущей крапивницы развиваются невротические расстройства, а поскольку ребенок постоянно расчесывает зудящие папулы, то присоединяется вторичная инфекция и развивается дерматит.
По тяжести заболевания различают следующие типы крапивницы у детей.
- Легкая форма — внешние проявления почти незаметны, ребенок чувствует себя хорошо, зуд и интоксикация организма отсутствуют. Незначительная сыпь проходит максимум в течение суток.
- Средняя — характерные высыпания хорошо заметны, сопровождаются повышением температуры и зудом, может присутствовать интоксикация организма в форме тошноты и головной боли. Папулы сливаются, появляется отечность, возникает риск проявления первых признаков отека Квинке.
- Тяжелая — ярко выраженная симптоматика. Сильно зудящая сыпь, общая интоксикация организма с реакцией ЖКТ, развитие отека Квинке. Требует неотложной врачебной помощи.
В зависимости от провоцирующего фактора у ребенка могут возникнуть следующие виды крапивницы:
- Контактная — имеет аллергическое происхождение, на 1 месте среди причин — фармакологические и биологические факторы. При устранении контакта с ними проходит бесследно.
- Идиопатическая — возникает по неустановленным причинам.
 Плохо поддается стандартному лечению, длительное время сохраняет симптоматику.
Плохо поддается стандартному лечению, длительное время сохраняет симптоматику. - Вибрационная — возникает на фоне сильных механических вибраций.
- Дерматографическая — провоцируется механическим раздражением кожи (тесная или синтетическая одежда, кожные складки и т.д.). После устранения раздражителя проходит очень быстро, обычно в течение получаса.
- Холинергическая — обусловлена высокой физической нагрузкой, характеризуется появлением мелких высыпаний.
- Термическая — провоцируется некомфортной (высокой или низкой) температурой внешней среды. Сопровождается особенно сильным зудом, является наиболее частой причиной развития отека
- Аквагенная — реакция на контакт с водой. Сыпь обычно незначительна или отсутствует вовсе, но сопровождается сильным зудом.
Первая помощь при крапивнице у ребенка
Первоочередная задача — установление и устранение провоцирующего фактора. Главной проблемой в этот период являются не высыпания, а кожный зуд.
Все это делается до врачебной помощи, которая должна быть обеспечена тут же. В случае развития отеков и выраженной симптоматики необходимо вызывать бригаду неотложной помощи.
Лечение крапивницы у детей
Выбор тактики лечения крапивницы у детей зависит от ее причины, основных симптомов, возраста ребенка, а также стадии, на которой застигнуто заболевание.
Полноценную терапию может назначить только врач после точной постановки диагноза. Основные задачи включают устранение провоцирующих факторов, назначение лекарственных препаратов для устранения симптоматики и лечение сопутствующих патологий. Выбор антигистаминных и других препаратов врач делает на основе индивидуальной клинической картины.
Можно ли купать больного крапивницей ребенка?
Если заболевание не носит аквагенный характер, купать ребенка можно и нужно, но важно соблюдать рекомендации:
- не нагревать воду выше +37С;
- не использовать мочалки и гигиенические средства с красителями и отдушками;
- максимальное время купания — 10 минут;
- применение отваров трав и марганцовки должно быть согласовано с врачом;
- не тереть воспаленную кожу полотенцем.
Возможные осложнения и их последствия
Крапивница при всей ее внешней безобидности может привести к тяжелым последствиям, в первую очередь, к отеку Квинке. Его характерные начальные симптомы, помимо самого отека, — затрудненное дыхание и приступообразный кашель с присвистом (бронхоспазмы).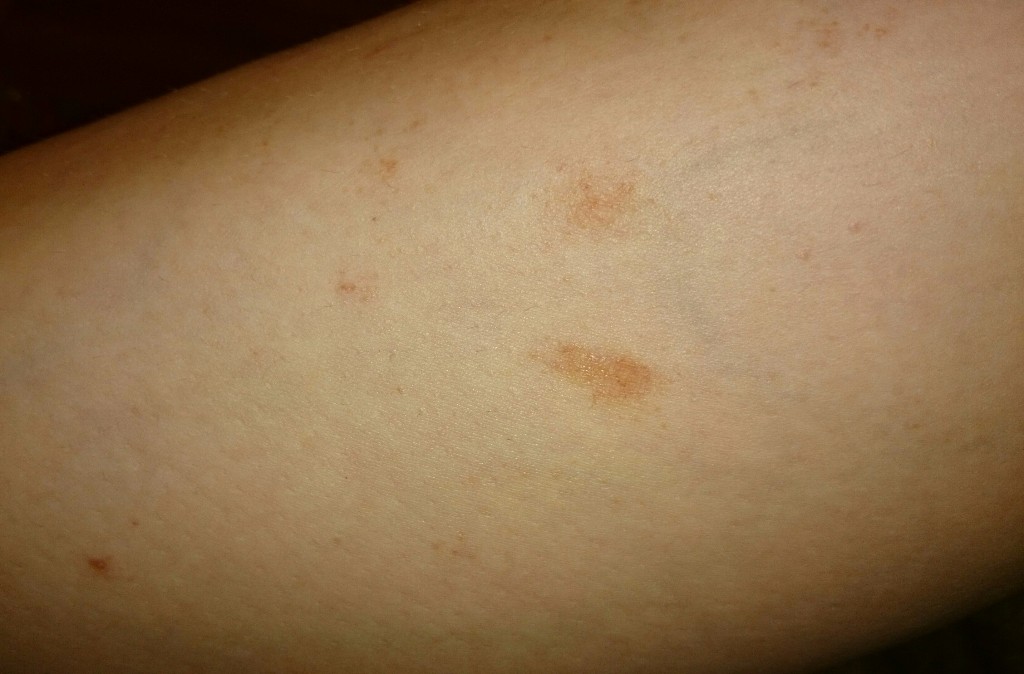 Отек внутренних слизистых опасен нарушением работы ЖКХ, первыми признаками которого становится рвотный рефлекс и нарушение стула. Со стороны нервной системы тяжелые случаи крапивницы опасны поражением мозговых оболочек, которое может закончиться летальным исходом при отсутствии врачебной помощи.
Отек внутренних слизистых опасен нарушением работы ЖКХ, первыми признаками которого становится рвотный рефлекс и нарушение стула. Со стороны нервной системы тяжелые случаи крапивницы опасны поражением мозговых оболочек, которое может закончиться летальным исходом при отсутствии врачебной помощи.
Лечение крапивницы у детей
Предугадать реакцию организма на тот или иной аллерген невозможно, однако, каждый родитель может максимально оградить своего ребенка от контакта с наиболее активными широко известными аллергенами, не кутать и не переохлаждать, не использовать косметические и моющие средства с красителями и сильными отдушками. По возможности не допускать присутствия детей в помещениях с сильным запахом красок и лаков, избегать стрессов, инфекций и чрезмерных физических нагрузок. Рекомендуется обследовать эндокринную систему ребенка и не оставлять без внимания признаки слабого иммунитета.
К сожалению, крапивницу часто не воспринимают всерьез, однако, это заболевание, которое при неблагоприятном течении может угрожать жизни ребенка.
Педиатры «СМ-Доктор» всегда готовы прийти на помощь вашему ребенку, их опыт и внимательное отношение к каждому маленькому пациенту являются залогом быстрой и правильной постановки диагноза и грамотно выбранной тактики лечения.
Врачи:
Детская клиника м.Марьина Роща Записаться на прием Детская клиника м.Войковская Детская клиника м.Новые Черемушки Записаться на прием Детская клиника м. Тимирязевская
Записаться
на прием Детская клиника м.Текстильщики
Тимирязевская
Записаться
на прием Детская клиника м.ТекстильщикиБозунов Алексей Викторович
Детский дерматолог, детский миколог
Зуева Ксения Михайловна
Детский дерматолог II категории, детский миколог, детский трихолог
Смолева Мария Борисовна
Детский дерматолог высшей категории, детский миколог, детский трихолог, детский косметолог
Королькова (Симонович) Полина Аскольдовна
Детский дерматолог, детский трихолог, детский миколог
Чекрыгина Марина Вячеславовна
Детский дерматолог, детский миколог, врач высшей категории. Заместитель главного врача по медицинской части в детском отделении на Волгоградском проспекте
Заместитель главного врача по медицинской части в детском отделении на Волгоградском проспекте
 ВДНХ
ВДНХСимакова (Мухина) Екатерина Сергеевна
Детский дерматолог, детский миколог, детский косметолог, к.м.н.
Уварова Елена Анатольевна
Детский дерматолог, детский трихолог
Антонова Ольга Александровна
Детский дерматолог, детский миколог, детский трихолог
Стражников Руслан Андреевич
Детский дерматолог, детский миколог, детский трихолог, детский косметолог, врач высшей категории
Быханова Ольга Николаевна
Детский дерматолог, детский миколог
Записаться на прием Детская клиника в г. Солнечногорск, ул. Красная
Солнечногорск, ул. КраснаяЗаписаться на прием
Мы гарантируем неразглашение персональных данных и отсутствие рекламных рассылок по указанному вами телефону. Ваши данные необходимы для обеспечения обратной связи и организации записи к специалисту клиники.
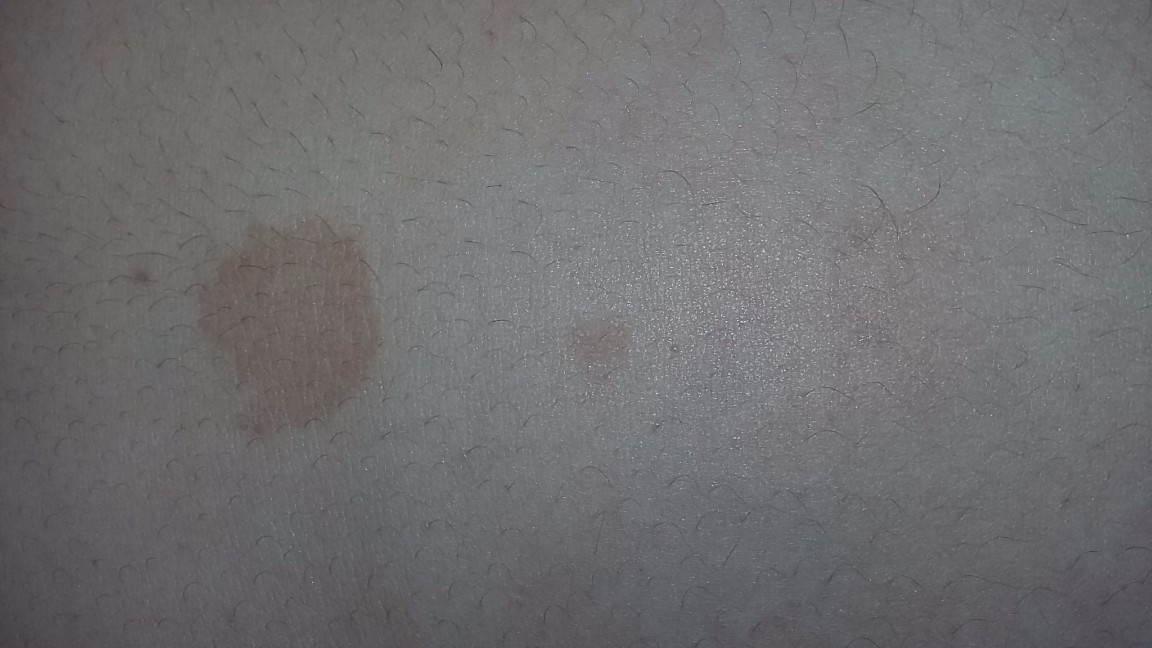
Пятна с красным ободком на коже лица и тела – фото с пояснением, причины и лечение
Внешний вид кожных покровов напрямую связан с состоянием здоровья человека. Поэтому любое изменение цвета и других характеристик эпидермиса следует рассматривать как первый тревожный звоночек, оповещающий нас о возможных сбоях в той или иной системе организма.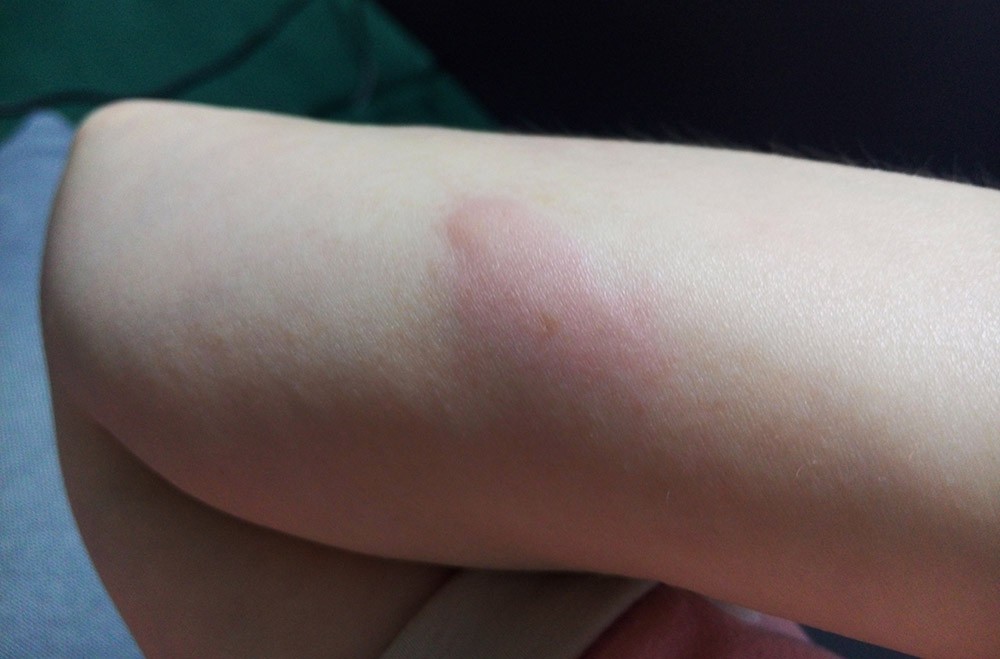
Пятна с красным ободком – неспецифический симптом, который чаще всего появляется при грибковых заболеваниях или аллергической реакции. Реже он сигнализирует об эндокринных недугах или иммунных нарушениях. Поэтому важно обращать внимание не только на интенсивность и локализацию самих высыпаний, но и на сопутствующую симптоматику: наличие/отсутствие гипертермии, зуда, шелушения, состояние лимфоузлов, признаки общего недомогания.
В этом обзоре TecRussia.ru дает основную вводную информацию, но за окончательным диагнозом и лечением следует идти на очный прием к врачу-дерматологу:
Самые распространенные причины, приводящие к их появлению подобных пятен:
- Лишай — этот термин используют для обозначения группы патологий, в основе которых лежит инфекционно-аллергическое поражение одного или нескольких слоев кожи. Они развиваются при сочетании ряда провоцирующих факторов: внедрение в эпидермальный покров возбудителя бактериальной или вирусной природы, снижение иммунитета и нетипичная аллергическая реакция организма.
 Для эффективной терапии необходимы тщательная диагностика состояния пациента, выделение возбудителя, а также слаженная работа дерматолога и иммунолога.
Для эффективной терапии необходимы тщательная диагностика состояния пациента, выделение возбудителя, а также слаженная работа дерматолога и иммунолога. - Грибковое поражение кожи — нередко сопровождается не только появлением специфических пятен, но и зудом. Причина подобного состояния – внедрение в эпидермис нитчатых грибов. Это особые микроорганизмы, инфицирование которыми происходит во время контакта с больным человеком или предметами обихода (полотенце, расческа). Иногда недуг провоцирует собственная сапрофитная микрофлора, например, при сбоях в деятельности иммунной системы.
- Аллергия — это реакция сенсибилизированного (слишком чувствительного) организма на контакт с тем или иным чужеродным агентом. Если говорить о кожных заболеваниях, то стоит упомянуть о самой распространенной патологии этой группы — контактном дерматите. Частое взаимодействие с веществами, которые воспринимаются нашей иммунной системой в качестве агрессора, провоцирует появление на поверхности дермы пятен с каймой красного цвета по краям, сопровождающихся шелушением и неприятными ощущениями.

- Системные (аутоиммунные) патологии — группа заболеваний, при которых происходит сбой в работе защитных сил организма, и он начинает воспринимать собственные ткани как чужеродные. Точная причина, по которой возникают подобные состояния, до сих пор не установлена. Ученые и врачи склоняются к мультифакторной концепции этиопатогенеза таких недугов, однако и она не может полностью объяснить все те процессы, которые происходят с больным.
Далее мы рассмотрим каждую из этих категорий подробнее, разберемся с тем, на какие симптомы обращать внимание и что делать при их появлении.
Существует большое количество разновидностей данной патологии, в случае с нашим симптомом особый интерес представляют три из них: розовый, опоясывающий и красный плоский.
- Розовый лишай или болезнь Жильбера
Инфекционно-аллергический недуг, один из симптомов которого — появление на кожных покровах круглых или продолговатой формы высыпаний с четкой каймой. Развитие патологии связывают с занесением болезнетворных микроорганизмов (вирусов, бактерий) и неспецифической реакцией на них иммунитета. Чаще всего недугу подвержены люди в возрасте от 20 до 40 лет. Патология имеет хроническое течение, периоды обострения приходятся на весну и осень.
Развитие патологии связывают с занесением болезнетворных микроорганизмов (вирусов, бактерий) и неспецифической реакцией на них иммунитета. Чаще всего недугу подвержены люди в возрасте от 20 до 40 лет. Патология имеет хроническое течение, периоды обострения приходятся на весну и осень.
Примерно в 50% случаев у пациентов появляется так называемая материнская бляшка размером 3-5 см. Она имеет красный или ярко-розовый окрас и существует около недели, иногда до 10 дней. Далее от нее начинают «отсеиваться» более мелкие пятна, цвет которых заметно бледнее. Спустя 2-3 суток центр элементов сыпи становится желтоватым, а кожа в этой зоне сморщивается и трескается, образуя чешуйки. Материнское пятно шелушится по всей площади. По мере выздоровления кожа на этих участках приобретает более темный окрас (пигментация) или вовсе обесцвечивается, и лишь затем постепенно возвращается ее естественный цвет.
Во время обострения такие высыпания появляются по несколько раз, поэтому на теле у больного могут соседствовать как «свежие» элементы, так и те, которые завершают свой цикл.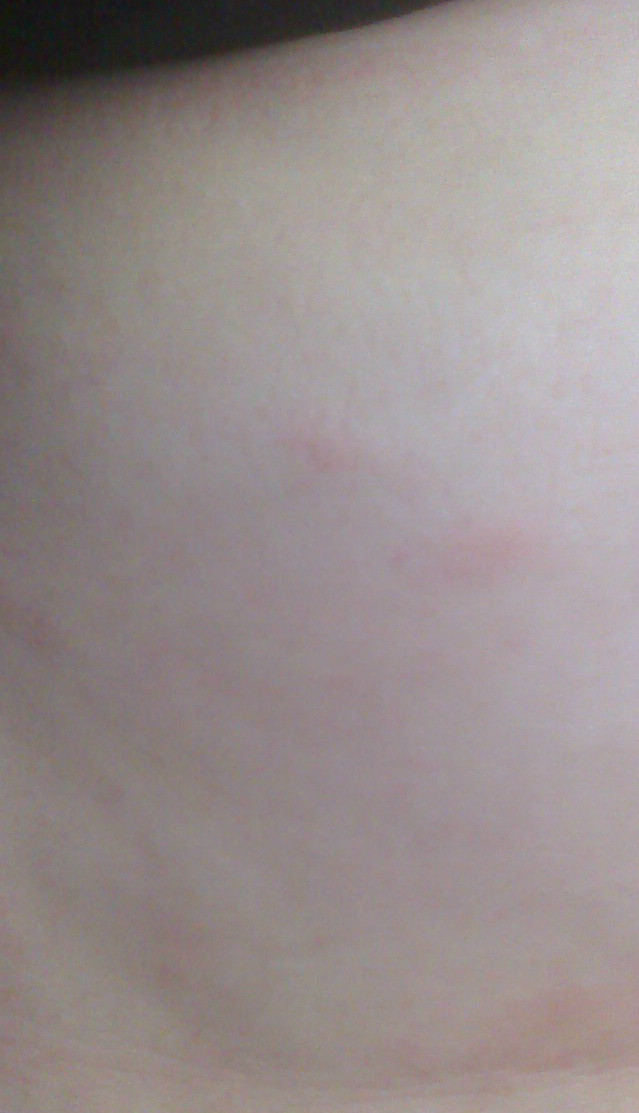 Именно эта клиническая особенность считается основным диагностическим критерием розового лишая. Существенный плюс болезни Жильбера — ее терапия, точнее отсутствие таковой. Пациенту лишь рекомендуют избегать контакта с аллергенами и соблюдать щадящую диету.
Именно эта клиническая особенность считается основным диагностическим критерием розового лишая. Существенный плюс болезни Жильбера — ее терапия, точнее отсутствие таковой. Пациенту лишь рекомендуют избегать контакта с аллергенами и соблюдать щадящую диету.
- Опоясывающий лишай
Причина этой патологии — вирус герпеса, который также называют возбудителем ветряной оспы. Он не элиминируется полностью после того, как человек переболел ветрянкой, а «прячется» в ганглиях (узлах) спинномозговых нервов и активизируется при сильном снижении защитных сил организма.
Заболевание характеризуется острым началом с лихорадкой и признаками ОРВИ. Спустя 1-3 суток на коже по ходу нервных стволов спинного мозга образуются небольшие пятна с характерным ободком красного оттенка, которые довольно быстро трансформируются в пузырьки с прозрачным содержимым.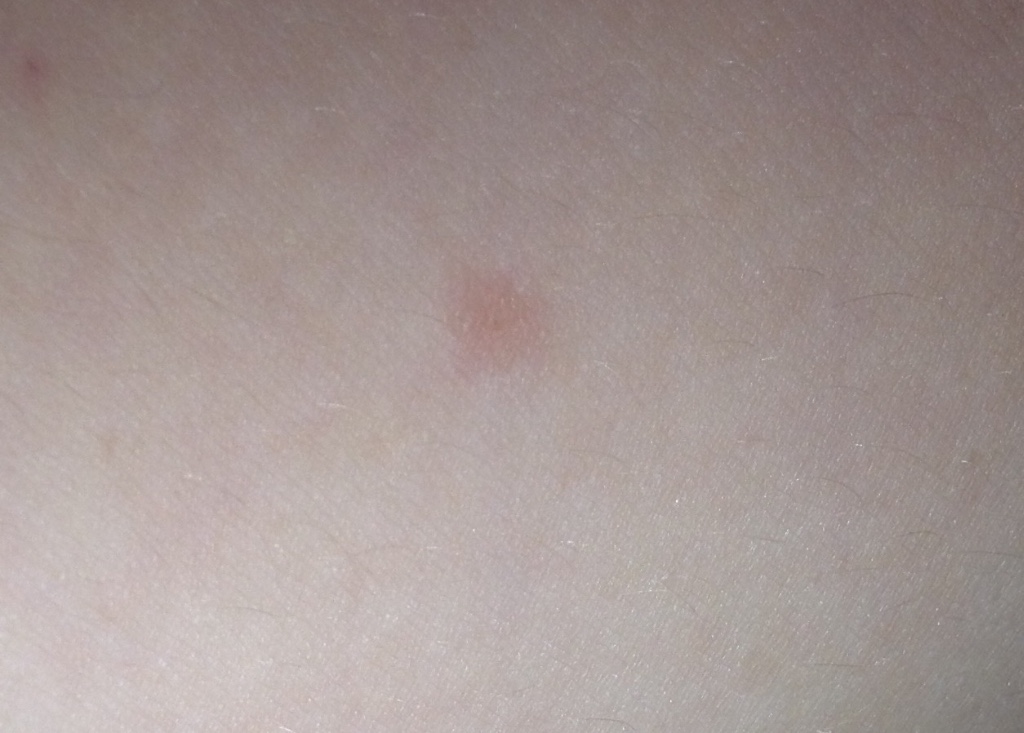 Излюбленная локализация этих высыпаний — межреберные промежутки на одной из сторон грудной клетки. Процесс сопровождается выраженным зудом, иногда отмечается болезненность. Спустя несколько дней содержимое везикул мутнеет и уменьшается в объеме, затем на месте пузырьков образуется корочка, которая, отпадая, оставляет небольшой рубец.
Излюбленная локализация этих высыпаний — межреберные промежутки на одной из сторон грудной клетки. Процесс сопровождается выраженным зудом, иногда отмечается болезненность. Спустя несколько дней содержимое везикул мутнеет и уменьшается в объеме, затем на месте пузырьков образуется корочка, которая, отпадая, оставляет небольшой рубец.
Диагноз опоясывающего лишая ставят на основании жалоб больного и клинических проявлений патологии. Назначение терапии — прерогатива дерматолога и/или невропатолога. Как правило, лечение предполагает использование обезболивающих и противоаллергических средств, а в особо тяжелых случаях их дополняют противовирусными препаратами.
- Красный плоский лишай
Данная патология чаще поражает женщин в возрасте от 50 до 60 лет и характеризуется хроническим течением, склонным к частым рецидивам. Точная причина недуга до сих пор не установлена, однако ученые выделяют три основных гипотезы в отношении развития красного плоского лишая: вирусная, токсико-аллергическая и нейрогенная.
Точная причина недуга до сих пор не установлена, однако ученые выделяют три основных гипотезы в отношении развития красного плоского лишая: вирусная, токсико-аллергическая и нейрогенная.
Кожные симптомы заболевания — это сыпь, которая может появиться на любом из участков тела (излюбленная локализация — красная кайма губ и слизистая рта), имеет вид уплотнений неправильной формы с четким контуром. Высыпания несколько возвышаются над кожей и имеют небольшое углубление в центре. Цвет — темный розовый или фиолетовый, размер — 2-3 мм. В дальнейшем отдельные элементы имеют тенденцию к слиянию, образуя бляшки с шелушащейся поверхностью. Эти симптомы сопровождаются зудом и болевым синдромом. По мере выздоровления сыпь исчезает, оставляя после себя зоны повышенной пигментации.
Диагностика проводится на основе клинического осмотра и жалоб пациента, также могут понадобиться дополнительные анализы, чтобы убедиться, что речь не идет о сифилисе, системной красной волчанке или лейкоплакии. Специфической терапии не существует, однако пациентам для купирования высыпаний назначают мази, содержащие гормоны коры надпочечников. Также, больные принимают седативные препараты, витамины. Доказанной эффективностью обладает физиотерапия (индуктометрия, электроскоп).
Специфической терапии не существует, однако пациентам для купирования высыпаний назначают мази, содержащие гормоны коры надпочечников. Также, больные принимают седативные препараты, витамины. Доказанной эффективностью обладает физиотерапия (индуктометрия, электроскоп).
Грибковые поражения кожи — это не только постоянный зуд и деформация инфицированного участка, нередко подобные недуги сопровождаются появлением хорошо заметных ярких пятен. Ниже рассмотрим несколько примеров таких патологий.
До недавнего времени это заболевание относили к группе микозов, но его истинным возбудителем оказалась специфическая бактерия – Corynebacterium minutissimum. При изменении pH, чрезмерной потливости, высокой влажности воздуха, угнетении иммунной системы этот микроорганизм начинает активно размножаться, повреждая эпидермис и нарушая его защитные свойства.
Симптоматика довольно специфична: на коже (зачастую в естественных складках) возникают пятна коричневатого или кирпично-красного цвета с неровными краями в виде валика. Иногда сыпь сопровождается легким зудом, но чаще никак не беспокоит пациента. Локализация может быть различной: у мужчин обычно страдают пахово-мошоночная и бедренная области, у женщин — зоны под молочными железами и вокруг пупка.
Для диагностики эритразмы используют лампу Вуда, также принимают в расчет общие результаты осмотра и опроса пациента. Лечение недуга довольно простое: ежедневные гигиенические процедуры, дезинфицирующие и смягчающие средства (Экзодерил, Кандидерм и т.п.), физиотерапевтические методики.
- Стригущий лишай
Патология возникает при инфицировании пациента грибами рода Microsporum, Trichophyton или Epidermophyton. Наиболее часто этим недугом страдают дети, заражаясь от инфицированных сверстников или больных животных.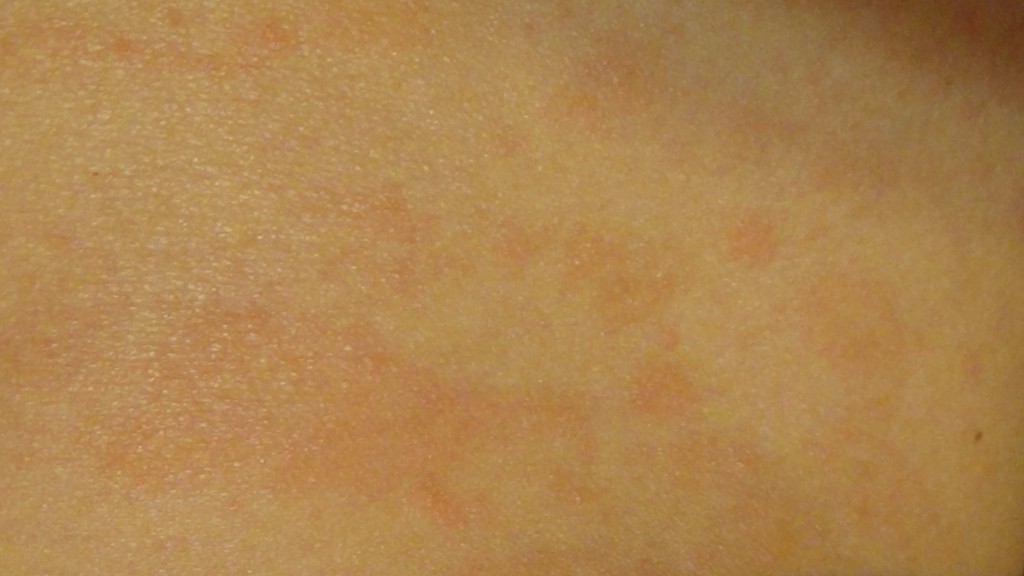 Существует три варианта развития заболевания:
Существует три варианта развития заболевания:
| Форма | Особенности |
| Поверхностная | Поражается только гладкая кожа. На проблемном участке появляются воспалительные пятна овальной или круглой формы, преимущественно красного цвета с шелушащимся центром и четким ободком. Иногда такую сыпь сравнивают с печатью. Элементы склонны к слиянию, сопровождаются небольшим зудом. |
| Волосистой части головы | Лишай локализуется на голове, высыпания не имеют столь выраженного окраса и четких границ, однако на всей их площади происходит разрушение структуры волоса и он обламывается — так возникают проплешины. |
| Хроническая | Характеризуется наличием признаков обоих вышеописанных вариантов стригущего лишая, а также более тяжелым течением. Сыпь может трансформироваться в абсцесс, нередко образуются узловатые очаги. |
Лечебные мероприятия направлены на достижение трех целей: уничтожить возбудителя, облегчить симптоматику и предотвратить присоединение вторичной инфекции. Из за повышенной опасности и большого риска осложнений вся терапия должна проходить под контролем специалиста, без использования подручных средств.
Из за повышенной опасности и большого риска осложнений вся терапия должна проходить под контролем специалиста, без использования подручных средств.
- Эпидермофития
Патология грибковой природы, поражающая не только кожу, но и ее придатки (волосы, ногти). Чаще недугу подвержены мужчины, особенно при наличии у них сахарного диабета, склонные к повышенной потливости, страдающие от ожирения.
Первыми симптомами появляются красные пятна небольшого размера, с признаками воспаления и шелушения. Постепенно высыпания разрастаются, образуя овальные очаги с мацерированной поверхностью и воспаленным контуром. В дальнейшем центр пятен бледнеет и опускается, но их граница сохраняет изначальный цвет и при этом начинает мокнуть. Заболевание склонно перетекать в хроническую форму с регулярными обострениями. Диагноз эпидермофитии выставляется на основании внешних проявлений и результатов микроскопии соскобов с поверхности высыпаний. Лечение состоит из противомикотических препаратов, дезинфицирующих и подсушивающих средств.
Лечение состоит из противомикотических препаратов, дезинфицирующих и подсушивающих средств.
Вызывается антропофильными видами грибов, чаще всего болеют дети в возрасте 5-12 лет. Первый симптом — появление пятна размером 1-2 см овальной или округлой формы с приподнятым над уровнем кожи валиком. Далее сыпь распространяется по всему телу, захватывая в т.ч. и голову. Волоски в пораженной зоне обламываются на уровне 2-3 мм. Иногда заболевание сопровождается сильным зудом.
Если затронут лишь небольшой участок кожи, допускается применение местных средств — антимикотических и дезинфицирующих мазей. Генерализованный вариант невозможно вылечить без назначения комплексной терапии: системные противогрибковые препараты дополняются иммуномодуляторами и курсом витаминов.
Наименее опасная из причин появления сыпи. Различают две формы этой патологии:
Различают две формы этой патологии:
- Пероральная – если провоцирующий нестандартную реакцию компонент содержится в пище. Характеризуется появлением на коже пятен, по краю которых может наблюдаться красноватый ободок. Чаще всего – в области губ, а также на слизистой оболочке ротовой полости. При небольшом количестве высыпаний пациенты не испытывают дискомфорта, боли или зуда. Если поражаются обширные участки лица, человек может жаловаться на болезненность в данной зоне.
- Контактная, в этом случае причина сыпи – фиксация чужеродного белка на коже. Эта форма в многом схожа с пероральной, однако сопровождается трансформацией пятен в волдыри и пузырьки, которые в дальнейшем подсыхают, образуя корочки.
Нередко высыпания, связанные с дерматитом, исчезают самостоятельно после прекращения контакта с аллергеном, в противном случае пациенту назначают антигистаминные средства или гормонотерапию.
Самая сложная в лечении группа заболеваний. Связана с нарушением работы защитных систем организма. Интересующая нас форма сыпи встречается при двух из них:
Интересующая нас форма сыпи встречается при двух из них:
Точные причины возникновения этой патологии до сих пор не выяснены, однако основными провоцирующими факторами считаются регулярные стрессы, переохлаждение, неблагоприятное воздействие окружающей среды, работа на вредном производстве и т.п.
Первый характерный симптом – появление на коже в области сгибательной поверхности суставов и/или волосистой части головы характерных пятен: они окаймлены красной полоской и покрыты серебристыми чешуйками, при снятии которых иногда появляются капельки крови. Зуд для этого недуга нехарактерен, равно как и болезненность.
Псориаз протекает длительно, с чередующимися периодами затихания и обострения. Специфическая терапия отсутствует, основная цель лечения — уменьшить размер «бляшек» и продлить ремиссию. Для этого применяются гормональные мази, седативные средства, витаминотерапия.
- Системная красная волчанка (СКВ)
Характеризуется наличием 3 видов высыпаний: во-первых, «бабочка» — выраженная гиперемия спинки носа и щек; во-вторых — аналогичное изменение цвета кожи в зоне декольте, которое усиливается при волнении, воздействии высоких и низких температур; и в-третьих — бледные пятна, по краю которых проходит кромка красного цвета. Также, для этого заболевания типичны поражения суставов (артрит), мышц, внутренних органов.
Диагноз СКВ ставится после тщательного осмотра и сбора жалоб, изучения результатов иммунологических анализов, ЭХО сердца, биопсии дермы в зоне поражения. Лечебные мероприятия направлены на угнетение деятельности иммунитета (иммунодепрессанты), уменьшение выраженности воспалительных реакций (гормональные препараты). В некоторых случаях показан плазмаферез.
COVID по коже: симптомами коронавируса могут быть семь видов сыпи | Статьи
Пандемия коронавируса — серьезный вызов для специалистов по кожным инфекциям, сообщили ученые из многих стран.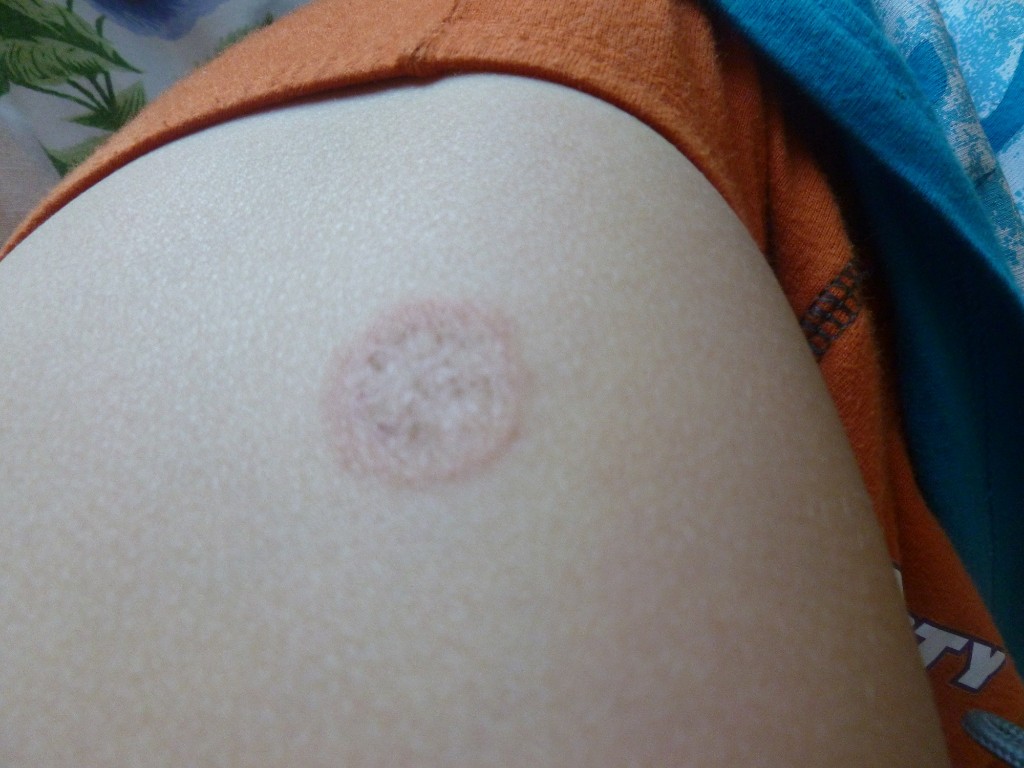 COVID-19 вызывает различные внешние проявления, которые требуют детального изучения. Российские врачи рассказали «Известиям» о семи видах высыпаний, которые могут быть связаны с патогеном. В некоторых случаях это первый сигнал заражения SARS-CoV-2, поэтому дерматологам необходимо особенно внимательно относиться к своим пациентам в период пандемии. Кроме того, более серьезные кожные проявления отмечены при тяжелом течении болезни, то есть их можно использовать и для диагностики стадии заболевания.
COVID-19 вызывает различные внешние проявления, которые требуют детального изучения. Российские врачи рассказали «Известиям» о семи видах высыпаний, которые могут быть связаны с патогеном. В некоторых случаях это первый сигнал заражения SARS-CoV-2, поэтому дерматологам необходимо особенно внимательно относиться к своим пациентам в период пандемии. Кроме того, более серьезные кожные проявления отмечены при тяжелом течении болезни, то есть их можно использовать и для диагностики стадии заболевания.
Внешние проявления
Ученые кафедры дерматологии и аллергологии Государственной клиники Дрездена опубликовали статью, в которой сообщили, что пандемия коронавирусной инфекции — серьезный вызов для специалистов. Как сказано в публикации, в литературе встречается много данных о кожных симптомах, хотя их специфичность для COVID-19 пока не доказана. Также исследователи обращают внимание на то, что из-за эпидемии стало крайне затруднительно лечить пациентов с воспалительными заболеваниями — например, псориазом.
«Хотя COVID-19 и не является кожным заболеванием, он оказывает огромное влияние на дерматологию», — сказано в статье.
Действительно, литература описывает различные внешние проявления у пациентов с коронавирусной инфекцией, сообщил «Известиям» и. о. директора Института биомедицинских систем и биотехнологий Санкт-Петербургского политехнического университета Петра Великого (СПбПУ) Андрей Васин.
Фото: ИЗВЕСТИЯ/Зураб Джавахадзе
— В случае коронавирусной инфекции может наблюдаться гиперэкспрессия провоспалительных цитокинов (низкомолекулярные информационные растворимые белки, обеспечивающие передачу сигналов между клетками. — «Известия»), что приводит к разбалансировке воспалительного ответа, — отметил эксперт. — А это, в свою очередь, может провоцировать развитие тех или иных кожных проявлений.
Однако это только один из возможных механизмов развития кожных симптомов, причин может быть множество, и их необходимо изучать более углубленно.
Семь видов патологий
Ранее специалисты из Московского научно-практического центра дерматологии и косметологии, РНИМУ им. Пирогова и РУДН изучили патологии кожи, связанные с коронавирусной инфекцией. В целом их можно разделить на семь категорий, сообщила «Известиям» доцент кафедры кожных и венерических болезней факультета повышения квалификации медицинских работников РУДН Ольга Жукова.
— Первая группа — это ангииты кожи (воспаления стенок сосудов, которые проявляются как волдыри, геморрагические пятна различной величины, воспалительные узелки и бляшки —«Известия»), — сообщила специалист. — Они обусловлены непосредственно короновирусной инфекцией, на фоне которой происходит поражение стенок мелких сосудов дермы циркулирующими в крови иммунными комплексами.
Фото: ИЗВЕСТИЯ/Зураб Джавахадзе
Вторая группа — папуло-везикулезные высыпания. Такие поражения всегда харатектризуются острыми клиническими симптомами, обычно они плотно покрывают всё тело. Ярким примером такой сыпи могут быть прыщи при ветрянке. При коронавирусе это больше похоже на потницу, которая возникает на фоне высокой температуры с многодневным повышенным потоотделением у пациентов.
Ярким примером такой сыпи могут быть прыщи при ветрянке. При коронавирусе это больше похоже на потницу, которая возникает на фоне высокой температуры с многодневным повышенным потоотделением у пациентов.
К третьей категории кожных проявлений специалисты относят розовый лишай и папуло-сквамозные сыпи (воспалительные заболевания кожи, характеризующиеся красными или розовыми папулами и бляшками, покрытыми чешуйками (к этой группе относится псориаз. — «Известия»).
— Они представляют собой инфекционно-аллергические поражения кожи, ассоциированные с COVID-19 инфекцией, — пояснила Ольга Жукова. — Клинической особенностью розового лишая при короновирусной инфекции является отсутствие «материнской бляшки» — самого крупного элемента, возникающего первым при классическом течении дерматоза.
Фото: ИЗВЕСТИЯ/Зураб Джавахадзе
К четвертой категории специалисты отнесли кореподобные сыпи, к пятой — токсидермии. Это высыпания напрямую не связаны с коронавирусной инфекцией. Они возникают вследствие индивидуальной непереносимости пациентами определенных лекарственных препаратов. В шестую группу кожных проявлений коронавируса ученые включают крапивницу — в некоторых случаях она может быть предвестником начала COVID-19.
Они возникают вследствие индивидуальной непереносимости пациентами определенных лекарственных препаратов. В шестую группу кожных проявлений коронавируса ученые включают крапивницу — в некоторых случаях она может быть предвестником начала COVID-19.
К последней, седьмой категории можно отнести трофические изменения тканей лица, которые возникают у пациентов на ИВЛ из-за длительного лежания на животе.
Диагноз на пальцахНесмотря на такое многообразие клинических проявлений, утверждать, что их вызывает именно патоген Sars-CoV-2, а не сопутствующие заболевания, пока нельзя. Необходимы дальнейшие исследования. Кожные проявления могут быть связаны и с применением лекарственных препаратов для лечения коронавируса. В таких случаях необходимо определить, на какой препарат возникла данная реакция и отменить его, рассказал «Известиям» ассистент центра постдипломного медицинского образования Института медицины и психологии В. Зельмана НГУ, врач дерматовенеролог-онколог Наталья Шепилова.
— При данных кожных проявлениях врач дерматолог должен тщательно собрать анамнез и заподозрить существование у пациента коронавирусной инфекции, особенно если при этом есть или были симптомы ОРВИ. Также при нетипичной клинической картине других кожных заболеваний — таких, например, как розовый лишай Жибера с отсутствием типичной материнской бляшки, тоже необходимо исключить инфекцию COVID-19, — пояснила эксперт.
Фото: ИЗВЕСТИЯ/Павел Бедняков
По словам Натальи Шепиловой, кожные симптомы можно использовать для диагностики стадии заболевания. Некоторые ученые уже предложили проводить оценку вирусной нагрузки и коррелировать это с появлением дерматологических симптомов, так как отмечают более серьезные кожные проявления при тяжелом течении коронавирусной инфекции.
Ранее испанские специалисты описали такой специфический кожный симптом, как «ковидные пальцы». Как рассказали российские дерматологи, внешне эта патология может походить на механическую травму или обморожение. При этом пациенты отрицают возможность таких повреждений. Как пояснила Наталья Шепилова, вероятнее всего, это особая форма ангиита кожи, которая чаще всего имеет инфекционно-аллергическое происхождение и является одним из признаков инфекции COVID-19.
При этом пациенты отрицают возможность таких повреждений. Как пояснила Наталья Шепилова, вероятнее всего, это особая форма ангиита кожи, которая чаще всего имеет инфекционно-аллергическое происхождение и является одним из признаков инфекции COVID-19.
ЧИТАЙТЕ ТАКЖЕ
Вопросы к дерматовенерологу
На большом пальце ноги ноготь наполовину расслаивается, давно ударила на спорте, чем лечить? Нужно ли пить какие-то таблетки или можно обойтись мазью?Т.к причина онихолизиса связана с травмой, то необходимо осторожно постригать ноготь до того времени, пока не отрастет новая платина. Для предотвращения проникновения спор патогенного гриба в поврежденную область, можно воспользоваться противогрибковым лаком. Необходима консультация врача для подбора терапии.
Здравствуйте! У моего мужа на ступне сначала появилось красное пятно с неровными краями, а теперь светлое и зуд. Что это может быть? Как лечить?
Необходимо выяснить причину возникновения этого пятна. Сдать соскоб с гладкой кожи на патогенные грибы. По результатам анализов начать лечение. Консультация необходима.
Сдать соскоб с гладкой кожи на патогенные грибы. По результатам анализов начать лечение. Консультация необходима.
Борюсь с экземой в основном на руках больше месяца. Началось с маленького пятнышка, сейчас все руки с верхней стороны поражены пузырьками, которые лопаются постоянно, беспокоит зуд. Открытую одежду не могу одеть. Скоро праздники (((. После отмены гормональных мазей сыпь пошла по ногам и вверх по рукам. Что делать?
Необходимо обратиться к дерматологу за консультацией. Лечение экземы комплексное. Гипосенсибилизирующая терапия, антигистаминная терапия. Местное лечение зависит от вида экземы.
Подскажите, пожалуйста, хочу удалить папиллому подмышкой, нужно ли записываться? Нужно ли заранее сдавать какие-то анализы крови?
Записываться нужно. Необходимо сдать анализы на ВПЧ для дальнейшего назначения противовирусной терапии.
Здравствуйте! Подскажите, пожалуйста, как избавиться от угревой сыпи и подкожных прыщей? В основном образования на щеках. Сначала выскакивают угри, потом это переходит либо в подкожные прыщи, либо гнойнички.
Сначала выскакивают угри, потом это переходит либо в подкожные прыщи, либо гнойнички.
Необходима консультация дерматолога для выяснения причины заболевания, сдачи анализов и подбора терапии.
Здравствуйте! Появились красные пятна на ногах, примерно неделю назад, не чешутся. Кожа как будто бы покрыта белым налетом. Подскажите, что это может быть и как лечить? Заранее спасибо за ответ.
Это может быть псориаз. Лечение псориаза комплексное и длительное. Необходимо проконсультироваться у дерматолога.
Здравствуйте, уважаемый доктор, у меня на пальцах ноги иногда отваливается весь ноготь и это не первый раз. Не больно, но непонятно и пугает, что это может быть?
Необходимо выяснить причину (травма, узкая обувь, грибок). Обратиться к дерматологу для сдачи соскоба с ногтевых пластин на патогенные грибы. По результатам анализов подобрать терапию.
Здравствуйте! Нашли грибок кожи возле носа, было лечение тербинафин таблетки 10 дней и тридерм 2 раза в день. Через месяц сдала анализ – отрицательно! Остались красноватые пятна в местах, где были высыпания! Что делать дальше?
Через месяц сдала анализ – отрицательно! Остались красноватые пятна в местах, где были высыпания! Что делать дальше?
Тридерм мазь или крем – это гормональный препарат, содержащий глюкокортикостероид синтетического происхождения (бетаметазона дипропионат), что является сильным гормоном. В результате длительного нанесения тридерма на лицо, развивается периоральный дерматит. Необходимо обратиться к дерматологу для подбора правильной терапии.
Здравствуйте! В четверг в парикмахерской обесцвечивала корни волос, описывать как жгло не буду, наверное, вы уже примерно знаете, парикмахер сказала, что такое бывает и это нормально. Пришла домой, в волосы руку засунула – вся голова в болячках (корках), до воскресенья голову не мыла, в воскресенье сделала масляную маску – корки размякли, вроде отшелушиваются. Но, в субботу воспалились лимфоузлы на затылке с левой стороны за ухом. Сейчас они набухли и болят. Что делать? Ждать пока спадет воспаление или бежать к врачу? Если бежать, то к какому? Или как можно успокоить их в домашних условиях? Заранее вам спасибо!
В результате воздействия компонентов краски на кожу головы развился химический ожог и аллергическая реакция. Самолечением заниматься не нужно. Необходимо обратиться к дерматологу за консультацией.
Самолечением заниматься не нужно. Необходимо обратиться к дерматологу за консультацией.
Здравствуйте! Мы с моим мужем сегодня обнаружили желтое пятно (примерно 2 см в диаметре) у него на груди с правой стороны рядом с соском ближе к подмышечной впадине. Прощупывая место образования пятна, чувствуется некое уплотнение подкожных тканей, не очень твердое, размером с 2 горошины. Мы озадачены возможной причиной возникновения такого пятна. И просим подсказать, к какому доктору нам стоит обратиться и какие анализы сдавать.
В любом случае необходима консультация дерматолога и обследование, а также консультация смежных специалистов.
Меня укусил комар возле колена. Начался зуд. Я начал чесать его канцелярским ножом. У меня будут шрамы, порезы?
Если расчесать папулу до образования язвочки, сначала образуется геморрагическая корочка, затем пятно вторичной пигментации.
Появились пятна на лице розового цвета, чешутся, также на голове сверху. Если расчесать, выделяется что-то оранжевое. Что это грибок?
Если расчесать, выделяется что-то оранжевое. Что это грибок?
Чтобы подтвердить наличие грибка, необходимо сдать соскоб с гладкой кожи на патогенные грибы. Для этого необходимо обратиться к доктору.
Доброкачественные новообразования кожи – блог Центра косметологии и хирургии в Уфе
Доброкачественным опухолям не свойственно расти, разрушая окружающие ткани. Доброкачественные опухоли не дают метастазов, не вызывают лихорадки, исхудания, и других проявлений интоксикационного синдрома и метаболических нарушений. Однако и доброкачественные опухоли могут быть причиной нарушения здоровья, например, в том случае, если они имеют большие размеры, сдавливают нервные и сосудистые пучки, наконец, если количество их настолько велико, что вызывает чувство дискомфорта – в этом случае их необходимо удалять хирургически.Себорейная кератома
Себорейная кератома – наиболее распространенная опухоль, особенно у пожилых людей. Количество этих образований может быть разным – от двух или трех до нескольких десятков.
 Чаще всего себорейные кератомы возникают на коже лица, шеи, головы. Намного реже их можно встретить на руках, ногах, животе, спине.
Чаще всего себорейные кератомы возникают на коже лица, шеи, головы. Намного реже их можно встретить на руках, ногах, животе, спине.Фибромы и папилломы
Пожалуй, наиболее многочисленная группа пациентов у дерматолога – люди, желающие избавится от того или иного образования на коже. Но, если кератомы чаще поражают пожилых, то папилломы – удел всех возрастов. Появляются папилломы и фибромы чаще всего на коже шеи, подмышек и груди, в остальных местах намного реже. Папилломы и фибромы обычно не отличаются по цвету от обычной, нормальной кожи. На ощупь они мягкие, эластичные, внешне напоминают горошину размером от 2-3мм до сантиметра. Горошина эта приподнята над кожей, часто имеет небольшую ножку, в которой располагается питающий фиброму сосуд.
Растут папилломы обычно крайне медленно, но, раз начавшись, рост их неуклонен. Влияет на скорость роста и беременность, а также разнообразная эндокринная патология – при этих состояниях количество фибром и папиллом обычно увеличивается в разы. Удаление папиллом производится не только по эстетическим причинам, но и из-за возможности их травматизации, например, при расположении опухоли на лице или на коже пальцев.
Удаление папиллом производится не только по эстетическим причинам, но и из-за возможности их травматизации, например, при расположении опухоли на лице или на коже пальцев.
Ангиомы
Ангиомы происходят из сосудов, как кровеносных, так и лимфатических (капилляров, вен, артерий разного размера).
Капиллярная гемангиома внешне выглядит как пятно красного оттенка, имеющее неровные границы, при надавливании приобретающая бледный цвет. При прекращении давления исходный цвет восстанавливается вновь.
Звездчатая гемангиома – красный плотный узелок небольшого размера, от которого венчиком расходятся красные же полоски (сосудистые капилляры).
Эпителиальные кисты кожи
Киста – это образование, имеющее полость и обычно заполненное какой-либо жидкостью. Эпителиальные кисты образуются либо из эпидермиса, либо из ткани, выстилающей волосяной фолликул. Кисты могут располагаться под кожей или внутри кожи – они достаточно легко смещаются, плотные на ощупь, хорошо очерченные.
 Кисты кожи могут быть внутриэпидермальными – стенка такой кисты состоит из эпителиальных тканей, полость заполнена массами рогового вещества; волосяными – стенка состоит из ткани, похожей на ту, что выстилает волосяной фолликул. Заполнена такая киста смесью рогового вещества и кожного сала.
Кисты кожи могут быть внутриэпидермальными – стенка такой кисты состоит из эпителиальных тканей, полость заполнена массами рогового вещества; волосяными – стенка состоит из ткани, похожей на ту, что выстилает волосяной фолликул. Заполнена такая киста смесью рогового вещества и кожного сала.Дерматофиброма
Дерматофиброма, или гистиоцитома — доброкачественное кожное новообразование, представленное волокнистой тканью, содержащей большое количество гистиоцитов и фибробластов. Встречается в основном у взрослых женщин и локализуется на нижних конечностях, выглядит в виде безболезненного плотного подкожного узла диаметром 3-10 мм, который со временем обычно приобретает красновато-коричневую окраску. Если кожу по бокам опухоли слегка сжать большим и указательным пальцами, узел как бы проваливается внутрь.
Диспластический невус — это приобретенное пигментное образование. Он возникает на чистой коже или как компонент сложного невуса. Диспластический невус обладает характерными клиническими признаками, отличающими его от приобретенных невоклеточных невусов.
 Его считают предшественником поверхностно распространяющейся меланомы и рассматривают как фактор риска меланомы.
Его считают предшественником поверхностно распространяющейся меланомы и рассматривают как фактор риска меланомы.Диспластический невус — это пигментированные пятна неправильной формы и с нечеткими границами, слегка возвышаются над уровнем кожи, окраска их варьирует от рыжевато-коричневой до темно-бурой на розовом фоне. Диспластические невусы впервые привлекли к себе внимание своим необычным видом и повышенной частотой в некоторых семьях (передаются по наследству). Как правило, они крупнее обыкновенных родимых пятен, достигая 5–12 мм в диаметре; локализация также иная: диспластические невусы, хотя и могут возникнуть в любом месте, чаще встречаются на участках, обычно закрытых одеждой (на ягодицах, груди), или на волосистой части головы. У большинства людей имеется в среднем по 10 обыкновенных родинок, тогда как диспластических невусов может быть больше 100. Обыкновенные невусы обычно появляйся в период наступления зрелости, диспластические же продолжают возникать даже после 35 лет.
Солнечный кератоз
 Болезнь начинается с появления чешуйчатых бляшек, часто на фоне разной степени выраженности эритемы. Чешуйки жёсткие, на ощупь напоминают грубую наждачную бумагу, плотно прикреплены к коже. Подвержены поражению открытые участки тела: лицо, тыльная поверхность кистей и предплечий, верхняя часть спины.
Болезнь начинается с появления чешуйчатых бляшек, часто на фоне разной степени выраженности эритемы. Чешуйки жёсткие, на ощупь напоминают грубую наждачную бумагу, плотно прикреплены к коже. Подвержены поражению открытые участки тела: лицо, тыльная поверхность кистей и предплечий, верхняя часть спины.Непосредственная причина заболевания — повреждающее действие ультрафиолетового излучения. Периоды спонтанной ремиссии обычно сменяются рецидивами, больные часто описывают течение болезни как волнообразное. В редких случаях без лечения возможно перерождение новообразований в плоскоклеточный рак.
Нейрофиброма
Нейрофиброма — доброкачественная опухоль, происходящая из нервных окончаний, мягкая розовато-коричневатая опухоль самых различных размеров, часто имеет ножку. Возникает на любых участках тела, кроме подошв и ладоней. Множественные нейрофибромы — признак нейрофиброматоза (болезни Реклингхаузена). Это заболевание наследуется аутосомно-доминантно и возникает в подростковом возрасте. С годами количество и размеры нейрофибром увеличиваются. Пациенты часто жалуются на зуд. Если опухоль беспокоит больного, болезненна, затрудняет движения или приводит к нарушению тех или иных функций, показано её иссечение.
Пограничный пигментный невус
Пограничный пигментный невус — плоский тёмно-коричневый или чёрный узел диаметром до 1 см с гладкой сухой поверхностью, развивается на границе эпидермиса и дермы, для него характерна повышенная активность пигментных клеток (меланоцитов). Иногда пограничный невус выглядит в виде пятна округлых или неправильных очертаний с ровными волнистыми краями. Излюбленной локализации у пограничного невуса нет. Он может располагаться на коже лица, шеи, туловища. Пигментные невусы на коже ладони, подошв, половых органов почти всегда являются пограничными. Пограничный невус чаще является врождённым, однако может появляться в первые годы жизни или даже после полового созревания. Важный дифференциально-диагностический признак пограничного пигментного невуса — полное отсутствие на нём волос. Механическая травма выступает преобладающим фактором, сопутствующим озлокачествлению ранее «спокойных» невусов.
Особенно опасны следующие пограничные невусы: систематически травмируемые, располагающиеся на подошве, ногтевом ложе, в перианальной области. Своевременное удаление
невусов этих локализаций является надёжной профилактикой меланомы.
Фиброэпителиальный невус
Фиброэпителиальный невус относят к группе меланомоНЕопасных невусов и невоидных поражений кожи. Фиброэпителиальный невус наряду с пигментным внутридермальным невусом — наиболее частое невоидное образование на коже человека и наиболее частая причина обращения к хирургу. Фиброэпителиальный невус чаще впервые появляется в различные периоды внутриутробной жизни, иногда существует с рождения. Рост его, как правило, очень медленный. Локализация бывает самой различной, но преимущественно на лице и туловище. Количество образований варьирует от одного до нескольких десятков. Гистологически фиброэпителиальный невус имеет структуру мягкой фибромы.
Клинически фиброэпителиальный невус — полушаровидное возвышающееся над уровнем кожи безболезненное образование мягкой или мягкоэластической консистенции от нескольких миллиметров в диаметре до размеров фасоли и реже больше. Цвет бывает различным: от цвета нормальной кожи или розовато-красного (обычно с небольшим синюшным оттенком) до синюшно-фиолетового и тёмно-коричневого. Форма фиброэпителиального невуса обычно правильная округлая, поверхность ровная, хотя и менее гладкая, чем у пограничного пигментного невуса. Поверхность невуса часто пронизана единичными пушковыми или щетинистыми волосами или даже грубым пучком волос, особенно у женщин (фибро-эпителиальный волосяной невус).
поражения кожи — СПБ ГБУЗ «Кожно-венерологический диспансер № 4»
Красная волчанка (КВ) – мультифакториальное аутоиммунное воспалительное заболевание соединительной ткани, поражающее различные органы и системы и имеющее широкий спектр клинических проявлений.
Заболеваемость кожными формами КВ составляет 3,0–4,2 случаев на 100000 населения в год, при этом больные с дискоидной КВ составляют 70–80%. Начало заболевания чаще всего отмечается в возрасте от 20 до 40 лет, женщины болеют чаще мужчин.
Различают специфические и неспецифические поражения кожи при КВ. Среди специфических поражений кожи выделяют хроническую, подострую и острую формы заболевания.
Клиническая картина
Дискоидная КВ характеризуется триадой симптомов: эритемой, гиперкератозом и атрофией. Очаги могут быть локализованными (с поражением преимущественно области лица (скулы, щеки и крылья носа), ушных раковин, волосистой части головы) или распространенными. На коже появляются гиперемические пятна, которые медленно увеличиваются в размерах, инфильтрируются и превращаются в возвышающиеся бляшки. На их поверхности в центральной части появляется сначала фолликулярный, а затем сплошной гиперкератоз. По периферии очагов сохраняется зона активного воспаления, имеется гиперпигментация. Бляшки медленно увеличиваются в размерах, в центральной части наблюдается разрешение элементов с формированием грубой западающей обезображивающей рубцовой атрофии кожи, на фоне которой могут появиться телеангиэктазии.
В области красной каймы губ высыпания представлены слегка инфильтрированными вишнево-красными пятнами, покрытыми небольшим количеством трудно удаляемых чешуек. При поражении волосистой части головы развивается эритема различной формы с шелушением на поверхности, по разрешении которой остается рубцовая атрофия, телеангиэктазии и участки гипо- и гиперпигментации. Зона рубцовой алопеции формируется в центре очагов, характерно присутствие участков с сохранившимися волосами в очагах облысения.
Глубокая КВ (люпус-панникулит) клинически проявляется одним или несколькими глубоко расположенными плотными узлами, подвижными, четко контурированными и не спаянными с окружающими тканями. Кожа над узлами имеет застойную вишневую окраску, нередко встречаются очаги эритемы и гиперкератоза, характерные для дискоидной КВ (сочетание глубокой и дискоидной КВ). После разрешения узлов остаются участки атрофии подкожной клетчатки, проявляющиеся глубокими западениями. В отдельных случаях узлы могут изъязвляться, образуя при заживлении грубые втянутые рубцы. Возможно отложение солей кальция в коже с образованием кальцификатов. Высыпания обычно локализуется ассиметрично в области лица, шеи, плеч, молочных желез (люпус-мастит), бедер и ягодиц.
При веррукозной (гипертрофической) КВ отмечается развитие одиночных резко выступающих над уровнем кожи бляшек с выраженным гиперкератозом и бородавчатой поверхностью. Наиболее частой локализацией этой формы КВ является лицо, тыльная поверхность кистей, разгибательные поверхности предплечий и плеч. Веррукозная КВ может сочетаться с дискоидной КВ, что облегчает диагностику заболевания. Отмечается резистентность высыпаний к проводимой терапии.
Опухолевидная КВ рассматривается рядом авторов, как хроническая кожная форма КВ, другие относят ее к промежуточной форме заболевания. Клиническая картина представлена высыпаниями на коже в виде плотных уртикароподобных папул и бляшек красного цвета (от розового до синюшного), округлой, неправильной или кольцевидной формы, имеющих четкие границы, с блестящей поверхностью, которые локализуются на участках, подвергающихся инсоляции – в области верхней части груди, спины, плеч, шеи, лица. Иногда элементы могут сливаться, образуя полициклические фигуры. Обострения заболевания чаще наблюдаются в весенне-летний период. Высыпания могут спонтанно бесследно разрешаться спустя несколько недель или существовать длительно. Часто наблюдаются ежегодные обострения заболевания после пребывания на солнце с повторным появлением элементов на одних и тех же местах.
КВ слизистых оболочек может развиваться одновременно или предшествовать поражению кожи. Эта форма заболевания редко своевременно диагностируется (в 10–50% случаев). Высыпания чаще наблюдаются на слизистой оболочке полости рта, но могут локализоваться в полости носа, на гениталиях, конъюнктиве. Элементы представлены гиперемическими пятнами, папулами синюшно-красного цвета, покрытыми белесоватыми наслоениями, редко – пузырями. Возможно развитие болезненных эрозий и язв. Разрешение высыпаний часто сопровождается формированием рубцов или рубцовой атрофии.
Подострая кожная КВ имеет переходную клиническую картину между острой и хронической КВ. Эта форма проявляется развитием папуло-сквамозных или кольцевидных эритематозных высыпаний. При псориазиформной КВ элементы представлены гиперемическими папулами и небольшими бляшками в области плеч, верхней части груди и спины, редко – на коже лица, ушных раковин, волосистой части головы, которые могут сливаться между собой. На поверхности пятен и бляшек имеются плотно сидящие чешуйки и незначительный гиперкератоз, усиливающийся в области устьев волосяных фолликулов. Кольцевидная форма заболевания характеризуется формированием гиперемических пятен и эритем в виде колец и полициклических фигур с гиперкератозом и шелушением на поверхности, которые располагаются преимущественно на участках кожи, подвергающихся инсоляции. Возможно сочетание папуло-сквамозной и кольцевидной форм у одного больного. Высыпания при подострой кожной КВ могут разрешаться без рубцов, образуя длительно существующие очаги гипопигментации с телеангиэктазиями на поверхности, или формировать очень поверхностную рубцовую атрофию. У данной категории больных часто имеются относительно нетяжелые системные проявления КВ: артралгии, артриты и другие симптомы поражения костно-мышечной системы без вовлечения в патологический процесс почек, центральной нервной системы, серозных оболочек.
Острая кожная форма КВ всегда является проявлением системной КВ, которая манифестирует с поражения кожи в 70–85% случаев. Острая форма КВ характеризуется развитием на коже лица в области скул, щек и носа («крылья бабочки») эритемы с цианотичным оттенком в центре и отеком. Реже встречаются распространенные пятнисто-папулезные высыпания. Элементы сыпи обычно появляются после пребывания на солнце, существуют несколько дней и разрешаются, оставляя незначительные гиперпигментные пятна. Своеобразным эквивалентом «бабочки» является центробежная эритема Биетта, которая возникает в области щек в виде слегка отечных, ярких гиперемических пятен, медленно увеличивающихся в размерах за счет периферического роста и одновременно разрешающихся в центральной части. Возможно поражение красной каймы губ, развитие отека лица, появление распространенных пятнисто-папулезных высыпаний на симметричных участках кожи. Поражение слизистой оболочки полости рта, твердого неба, носа может протекать с образованием эрозий и язв. В редких случаях клиническая картина острой кожной формы КВ может иметь сходство с токсическим эпидермальным некролизом.
У пациентов с кожными формами КВ нередко наблюдаются перекрестные проявления поражений кожи. Две и более клинических форм кожной КВ наблюдаются у 35% больных, острая кожная КВ, ассоциированная с дискоидной КВ – у 30%, с подострой кожной КВ – у 14%, с дискоидной и подострой кожной КВ – у 15% больных.
Вероятность развития СКВ составляет до 90% при острой КВ, 35–50% – при подострой КВ, около 20% – при распространенных формах хронической КВ и не более 5% – при локализованной дискоидной КВ.
Жалобы и анамнез
Больные предъявляют жалобы на высыпания, обычно не сопровождающиеся субъективными ощущениями.
Появлению высыпаний может способствовать солнечное или ультрафиолетовое излучение. Обострения заболевания чаще наблюдаются в весенне-летний период.
Лечение
В качестве терапии первой линии КВ с поражением кожи топические глюкокортикостероидные препараты и системные антималярийные препараты.
Реабилитация больных КВ достигается в условиях местных курортов. Больным КВ противопоказаны физиотерапия и курортное лечение на юге страны с инсоляцией. Им нужно воздерживаться от купания в жарко натопленных банях, парилках, саунах, нежелательно длительно находиться у горячей плиты. Оптимальными условиями труда больных является работа в сухих теплых производственных помещениях
Всем больным КВ рекомендуются меры по защите кожи от солнечных лучей: ношение головных уборов, одежды с длинными рукавами, с закрытым декольте, брюк и длинных юбок, регулярные аппликации фотозащитных кремов с высоким индексом SPF (>50).
Рекомендуется наблюдение больных красной волчанкой врачом-дерматовенерологом, врачом-ревматологом, врачом-терапевтом, врачом-эндокринологом, врачом-неврологом, врачом-гинекологом со всесторонним клиническим и лабораторным обследованием. Диспансерное наблюдение за этими больными позволяет значительно улучшить прогноз заболевания. Диспансеризация больных красной волчанкой обеспечивает полноценное обследование, своевременное лечение сопутствующих заболеваний, хронических очагов инфекции, проведение оздоровительных мероприятий.
Кикоть И. В.
Укус аиста и поцелуй ангела
Такие красивые названия в народе ходят для обозначения доброкачественных врожденных невусов у детей
⠀
Что такое простой невус
⠀
Это распространенная доброкачественная мальформация(неправильное соединение сосудов) капилляров
⠀
При рождении ребёнка он проявляется в виде розового или красного пятна и чаще всего наблюдается на задней части шеи, веках или переносице и над ней
⠀
Простой невусом еще называют:
⠀
Лососевые пятна
Укус аиста (на затылке)
Поцелуй ангела (на переносице и веках)
⠀
Такой невус может развиться у младенцев всех рас; он встречается примерно у 40%-60% младенцев европеоидной расы и реже-у детей с более темной кожей
⠀
Одинаково бывает и у девочек, и у мальчиков
⠀
Почему он возникает
⠀
Развивается внутриутробно вследствие задержки миграции клеток, происходит локальное расширение сосудов-от этого зависит локализация невуса
⠀
Как «укус аиста выглядит на коже»
⠀
Простой невус с рождения проявляется в виде единичных или множественных плоских, розовых или красных пятен, обычно с нечеткими, нерегулярными краями и бледными при сдавливании
⠀
Невус становится краснеет при плаче, лихорадке, задержке дыхания, напряжении, интенсивной физической активности и изменениях температуры окружающей среды
⠀
По мере взросления ребенка они становятся менее заметными
⠀
Поражения кожи обычно возникают по средней линии и могут быть двусторонними и симметричными
⠀
Чаще всего они встречаются на затылке, веках и переносице, но могут также поражать лоб, кожу головы, нос, губы и спину
⠀
Невус не вызывает боли и зуда
⠀
Простой невус может сопровождать некоторые генетические заболевания
⠀
Как поставить диагноз
⠀
Достаточно простого осмотра
⠀
Не путайте простой невус с клубничными
гемангиомами и винным пятном
-это другие состояния кожи
⠀
Винные пятна-это порок развития капиллярных сосудов, обнаруживаемый у 0,3% новорожденных
⠀
Поражения представляют собой розовые, красные или пурпурные пятна и могут быть локализованными, обширными или множественными
⠀
В отличие от простого невуса, винное пятно обычно бывает односторонним, часто долго сохраняется, темнеет и утолщающается с возрастом.
#нацпроектдемография89
Что это такое и почему это происходит?
Гной — это беловато-желтая, желтая или коричнево-желтая жидкость, богатая белком, называемая Liquor Puris , которая накапливается в месте инфекции.
Он состоит из скопления мертвых лейкоцитов, которые образуются, когда иммунная система организма реагирует на инфекцию.
Когда нарост находится на поверхности кожи или рядом с ней, это называется пустулой или прыщиком. Скопление гноя в замкнутом пространстве тканей называется абсцессом.
Краткие сведения о гное
- Гной — естественный результат борьбы с инфекцией организма.
- Гной может быть желтым, зеленым или коричневым, а в некоторых случаях может иметь неприятный запах.
- Если после операции появился гной, немедленно обратитесь к врачу.
- Небольшие скопления гноя можно справиться самостоятельно в домашних условиях.
- Более крупные или менее доступные скопления гноя могут потребовать хирургического вмешательства и наложения дренажного канала.
Гной — это результат автоматической реакции естественной иммунной системы организма на инфекцию, обычно вызываемую бактериями или грибками.
Лейкоциты, или белые кровяные тельца, образуются в костном мозге. Они атакуют организмы, вызывающие инфекцию.
Нейтрофилы, разновидность лейкоцитов, имеют особую задачу — атаковать вредные грибы или бактерии.
По этой причине гной также содержит мертвые бактерии.
Макрофаги, еще один тип лейкоцитов, обнаруживают инородные тела и запускают сигнальную систему в виде небольших белковых молекул, передающих клеточные сигналы, называемых цитокинами.
Цитокины предупреждают нейтрофилы, и эти нейтрофилы фильтруются из кровотока в пораженный участок.
Быстрое накопление нейтрофилов в конечном итоге приводит к появлению гноя.
Гной — признак инфекции.
Гной после операции свидетельствует о наличии послеоперационного осложнения в виде инфекции.
Людям, у которых после операции обнаруживаются выделения гноя, следует немедленно сообщить об этом своему врачу.
У пациента с ослабленным иммунитетом система может некорректно реагировать.Может быть инфекция без гноя.
Это может произойти, если человек:
- получает химиотерапию
- принимает иммунодепрессанты после трансплантации органов
- имеет ВИЧ
- плохо контролируется диабет.
Врач, скорее всего, пропишет антибиотик, возможно, мазь для местного применения.
Антибиотики помогают лейкоцитам атаковать инфекцию. Это ускоряет процесс заживления и предотвращает дальнейшие осложнения с инфекцией.
Если есть абсцесс, может потребоваться его дренирование, и может потребоваться специальная программа ухода за разрезом.
Беловато-желтый, желтый, желто-коричневый и зеленоватый цвет гноя — результат накопления мертвых нейтрофилов.
Гной иногда может быть зеленым, потому что некоторые белые кровяные тельца производят зеленый антибактериальный белок, называемый миелопероксидазой.
Бактерия под названием Pseudomonas aeruginosa (P. aeruginosa) продуцирует зеленый пигмент под названием пиоцианин.
Гной от инфекций, вызванных P. aeruginosa , имеет особенно неприятный запах.
Если кровь попадает в пораженный участок, желтоватый или зеленоватый цвет также может иметь красный оттенок.
Основная причина гноя является основной целью лечения, и стратегия будет зависеть от причины.
Домашние процедуры
Если гной скапливается близко к поверхности кожи, например, в виде прыщей, медицинское вмешательство не требуется. Гной можно отвести в домашних условиях.
Смочите полотенце теплой водой и подержите его против инфицированного гноя в течение 5 минут, чтобы уменьшить отек и открыть прыщ или кожный абсцесс для более быстрого процесса заживления.
Клиническое вмешательство
Пациенты, перенесшие операцию и заметившие выделения гноя, не должны применять безрецептурные кремы с антибиотиками, алкоголь или перекись.
Им следует обратиться к своему врачу или хирургу.
Большие или труднодоступные абсцессы также должны лечиться врачом.
Врач попытается создать отверстие, чтобы гной мог сочиться или выйти. Также могут потребоваться лекарства.
Лечение для удаления гноя может потребоваться в следующих случаях:
Рецидивирующий средний отит или воспаление среднего уха : Это может привести к повторному появлению избытка жидкости в среднем ухе. Специалисту может потребоваться вставить втулку в барабанную перепонку, чтобы помочь эвакуировать эту жидкость.
Втулки — это небольшие пластиковые трубки, которые вставляются в ухо.
Помимо слива жидкости, люверсы также пропускают воздух в пространство за барабанной перепонкой, снижая риск скопления жидкости в будущем.
Абсцессы : Антибиотики могут лечить абсцессы меньшего размера, но иногда они неэффективны.
Врачу может потребоваться вставить дренажный канал, чтобы помочь быстро удалить гной.
Для удаления гноя можно использовать хирургический дренаж.
Это трубчатая конструкция, которая может быть или не может быть прикреплена к всасывающему насосу.
Септический артрит : Если инфекция развивается в суставе или переходит из другой части тела в сустав, в суставе может образоваться гной и общее воспаление.
После определения бактерии, вызывающей инфекцию, врач назначит курс внутривенного введения антибиотиков. Это может длиться много недель.
Для удаления гноя может потребоваться дренаж сустава.
Гибкая трубка с видеокамерой на конце, называемая артроскопом, вводится в сустав через крошечный разрез.
Это устройство помогает врачу вставить отсасывающую и дренажную трубки вокруг сустава для удаления инфицированной синовиальной жидкости.
Артроцентез — это другая процедура.
Он включает удаление инфицированной жидкости с помощью иглы. Извлеченная жидкость исследуется на наличие бактерий, и артроцентез повторяется каждый день до тех пор, пока в жидкости не исчезнут бактерии.
Красные пятна на коже: изображения, причины, лечение
5. Контактный дерматит, вызванный растениями
Онлайн-вопрос дерматолога
Мужчина 30 лет.Красные пятна появились через несколько дней после работы У меня во дворе. Они на моей левой ноге, руке и пальцах. Кажется, им стало хуже, и они покрываются волдырями. Впервые они появились 4-5 дней назад, в четверг или пятницу. Я лечил их гидрокортизоном 1% и Занфелем. Также принимали Бенадрил.
Ответ
На основании информации и изображений вашей ноги и истории болезни это выглядит как Контактный дерматит , вызываемый растениями: чаще всего вызывается примулой или хризантемой.Зудящая сыпь, красные полосы с волдырями — обычное явление. Лечебное средство: Избегайте вызывающего растения. Используйте крем с кортизоном, как вы делаете, два раза в день в течение недели. Если не станет лучше, обратитесь к врачу.
Спросите дерматолога и получите душевное спокойствие сегодня
6. Лейкоцитокластический васкулит
Онлайн вопрос дерматолога
Моему мужу 48 лет. только что заметил крошечные красные точки (не бугорки) на нижней части голени / икры обеих ног, примерно на 6 дюймов ниже колен и на 1 дюйм выше щиколотки.Он на грани простуды или инфекции носовых пазух. Сильный кашель, заложенность головы и грудной клетки с прозрачной слизью. Это был его первый раз, когда он принял Musonex DM.
Ответить
Спасибо за изображения ног и историю. Похоже, это может быть Лейкоцитокластический васкулит , воспаление мелких кровеносных сосудов на коже. Типичные красные пятна, которые появляются на ступнях, лодыжках и голенях, иногда могут распространяться до бедер и даже туловища.Этот тип реакции обычно вызван предыдущей инфекцией или новым лекарством. Может быть полезно приподнять ноги и использовать компрессионные чулки. Лечение основной инфекции или отмена вызывающего это лекарственного препарата, конечно, может помочь вылечить поражения быстрее. Если в течение 1-2 недель улучшения не наблюдается, если поражения должны распространяться или если присутствуют боли в животе, я рекомендую вам лично обратиться к дерматологу для анализа крови и, возможно, биопсии кожи, если необходимо, плана лечения.
Спросите дерматолога и получите душевное спокойствие сегодня
7. Ангиома (вишня)
Онлайн-вопрос дерматолога
Впервые заметил это пару месяцев назад после того, как порезал бритвой, и он сильно кровоточил. С тех пор он увеличился в размерах и вызывает болезненные ощущения. В прошлом у меня был плоскоклеточный рак, и мне интересно, может ли это быть злокачественным новообразованием.
Ответ
Спасибо за отправку вашего дела.Основываясь на информации и изображениях вашего желудка, возможно, это Ангиома . Ангиома — это небольшое доброкачественное разрастание мелких кровеносных сосудов. Очень часто встречается у взрослых. Может появиться несколько таких образований разного размера. Обычно красный цвет, но они также могут быть темно-красными, синими или фиолетовыми. Безвреден. Лечение не требуется, кроме как по косметическим причинам. Если становится темнее, появляется боль или дискомфорт, я рекомендую обратиться к дерматологу.
Спросите дерматолога и получите душевное спокойствие сегодня
Какая у меня сыпь? Изображения и описания 21 типа сыпи
Изображения и описание обычных высыпаний
Есть много разных видов высыпаний.Некоторые из них легкие, а некоторые потенциально опасны для жизни. Здесь мы рассмотрим различные высыпания и воспользуемся фотографиями, чтобы помочь вам определить разницу между ними.
Только врач может диагностировать вашу сыпь, поэтому, если она у вас есть, крайне важно обратиться за медицинской помощью, поскольку это может быть признаком основного заболевания. Вы можете обратиться к врачу по поводу сыпи, не выходя из дома, записавшись на прием через Интернет в PlushCare. Все наши врачи являются выпускниками 50 лучших медицинских школ США и хорошо обучены лечению высыпаний в Интернете.
Наши врачи первичного звена являются доступной альтернативой дерматологам и могут помочь вам получить необходимое лечение.
Запись на прием от 20 долларов.
Воспользуйтесь нашей программой проверки стоимости, чтобы узнать, сколько вы заплатите
Проверить мою стоимость97% заболеваний успешно излечиваются при первом посещении.
Чтобы получить наилучшее лечение, рекомендуется отправить врачу фотографии своей сыпи до приема на прием, чтобы он мог поставить диагноз и предоставить вам план лечения.Это легко сделать через приложение PlushCare или даже по электронной почте после записи на прием.
Вот изображения и описания 21 вида высыпаний.
[подпись: Авторство: Предоставлено Колмом Андерсоном через Wikimedia Commons, CC BY-SA 2.5]Целлюлит — это инфекция, вызываемая бактериями, обычно стрептококком или стафилококком, проникающими через трещину или разрыв на коже. Он также может проникать через участки сухой, шелушащейся или опухшей кожи.
Целлюлит вызывает покраснение, болезненность, нежность, горячую, опухшую кожу и может сопровождаться, а может и не сопровождаться выделением жидкости, волдырями, красными пятнами или ямочками на коже.Это может быстро распространяться. Обычно это сыпь на голенях, но также может проявляться сыпь на руках, лице и других местах.
Тяжелая инфекция может вызвать жар, озноб и красные полосы. Инфекция может распространяться на лимфатические узлы и кровоток, поэтому целлюлит требует немедленной медицинской помощи, поскольку он может стать опасным для жизни.
Если у вас есть симптомы целлюлита с повышением температуры или быстро меняющейся сыпью, немедленно обратитесь за медицинской помощью.
Ветряная оспа — это вирус, вызывающий зудящие, красные, заполненные жидкостью волдыри по всему телу, сопровождающиеся лихорадкой, болями в теле, болью в горле и потерей аппетита через 10–21 день после контакта с вирусом. Это очень заразно, пока все волдыри не покроются коркой, и обычно длится от пяти до 10 дней.
Дети, заболевшие ветряной оспой, не должны посещать школу, чтобы не передать ее другим детям.
Обратитесь к врачу, если сыпь распространяется на один или оба глаза; сыпь становится очень красной, теплой или нежной; сыпь сопровождается головокружением, спутанностью сознания, учащенным сердцебиением, одышкой, тремором, потерей координации мышц, ухудшением кашля, рвотой, ригидностью шеи или лихорадкой выше 102 ° F; или если кто-либо в семье имеет иммунодефицит или моложе 6 месяцев.
Сегодня существует безопасная и эффективная вакцина, которая может предотвратить ветряную оспу.
Контактный дерматит — это сыпь, которая появляется в течение от нескольких часов до нескольких дней после контакта вашей кожи с аллергеном или раздражителем. Сыпь имеет видимую границу в том месте, где ваша кожа контактировала с причиняющим вред веществом. Ваша кожа будет зудящей, красной, сырой или чешуйчатой, а также могут появиться волдыри, которые мокнут, сочатся или становятся твердыми. Хотя это не заразно и не опасно для жизни, оно может сделать вас довольно несчастным.
Вы должны попытаться определить причину вашей реакции и избегать ее в будущем, чтобы предотвратить появление контактного дерматита в будущем. После избавления от предмета, вызвавшего контактный дерматит, может пройти от двух до четырех недель, прежде чем сыпь исчезнет. Тем временем прохладные влажные компрессы и кремы от зуда могут помочь облегчить симптомы.
Сыпь от подгузников — это распространенная форма воспаления кожи, которая возникает на участках тела, контактирующих с подгузником. Кожа может выглядеть влажной, красной или раздраженной и может казаться теплой на ощупь.Больные младенцы часто суетятся во время смены подгузников.
Зудящая сыпь на ягодицах — обычная сыпь для младенцев и детей ясельного возраста, хотя она может поразить любого, кто носит подгузник, и обычно возникает из-за того, что они слишком много времени проводят в грязных подгузниках. хотя это также может быть вызвано натиранием и повышенной чувствительностью кожи.
Сыпь от опрелостей обычно можно лечить в домашних условиях сушкой на воздухе, более частой сменой подгузников и использованием мазей. Если появилась сыпь, обратитесь к врачу:
.- Серьезно или необычно
- Становится хуже
- Кровотечение, зуд или выделения
- Сопровождается лихорадкой
Лекарственная аллергия вызывает сыпь, которая может появиться через несколько дней или даже недель после приема лекарства.Это вызывает легкую зудящую красную сыпь и может сопровождаться лихорадкой, расстройством желудка и небольшими красными или пурпурными пятнами на коже.
Потенциально опасные для жизни симптомы могут включать крапивницу, учащенное сердцебиение, отек, зуд и затрудненное дыхание.
Если у вас есть симптомы лекарственной аллергической реакции, вам следует немедленно обратиться за медицинской помощью.
Экзема, также известная как атопический дерматит, выглядит как белые или желтые чешуйчатые участки кожи, которые могут отслаиваться. Внутри сыпи может произойти выпадение волос, а эта область может быть зудящей, красной, жирной или жирной.Экзема обычно поражает людей, страдающих астмой или аллергией. Хотя это чаще встречается у детей, это может случиться с людьми любого возраста.
Нет лекарства от экземы, однако меры по уходу за собой, такие как отказ от мыла, регулярное увлажнение и нанесение лечебных кремов или мазей, могут облегчить зуд и предотвратить новые вспышки.
Пятая болезнь, также известная как «болезнь пощечины», представляет собой вирусную инфекцию, вызывающую ярко-красную круглую сыпь на щеках, плечах и ногах, а также головную боль, усталость, низкую температуру, боль в горле, насморк и т. Д. понос или тошнота.
У детей чаще появляется эта сыпь с кружевным рисунком, которую легче увидеть после горячей ванны или душа. Пятое заболевание обычно протекает в легкой форме у детей, но у беременных женщин или людей с ослабленной иммунной системой может протекать более тяжелая форма. Пятое заболевание у беременных, например, может вызвать опасную для жизни анемию у будущего ребенка.
[Подпись: Авторство: Маслеша через Wikimedia Commons, CC BY-SA 4.0]
Симптомы укусов блох появляются сразу после укусов блох.Зудящая красная шишка обычно окружена ореолом и часто появляется скоплениями на голенях и ступнях.
Блохи быстро размножаются, особенно в домах с домашними животными, и от них бывает трудно избавиться, иногда требуя помощи профессионального истребителя. Укусы блох пройдут без лечения, но только устранение блох из дома может предотвратить укусы в будущем. Блохи не умеют летать, но если бы они были людьми, они могли бы одним прыжком перепрыгивать небоскребы
[Подпись: Атрибуция: KlatschmohnAcker через Wikimedia Commons, CC BY-SA 3.0]
Болезнь рук, ног и рта — это легкая заразная вирусная инфекция, которая обычно поражает детей в возрасте до пяти лет. Это может вызвать красные пятна, плоские или выступающие на ладонях рук, подошвах ног и, возможно, в области ягодиц или гениталий, а также болезненные красные волдыри во рту, на языке и деснах.
Лихорадка часто является первым признаком болезни рук, ног и рта, появляющимся через три-шесть дней после контакта с вирусом. Язвы во рту появляются через день или два, а через день или два после этого появляется сыпь на руках и ногах.
Заболевания рук, ног и рта обычно протекают в легкой форме. Вашему ребенку следует обратиться к врачу, если язвы во рту мешают питью или если симптомы ухудшатся через несколько дней.
[Подпись: Авторство: Джеймс Хейлман, доктор медицины, через Wikimedia Commons, CC BY-SA 3.0]
Импетиго — это заразная бактериальная инфекция, которая часто встречается у младенцев и детей. Раздражающая сыпь с пузырями, заполненными жидкостью, которые легко лопаются и образуют корку медового цвета, часто появляется вокруг носа, рта и подбородка.
Антибиотики обычно рекомендуются для предотвращения передачи импетиго другим людям. Детей следует не пускать в школу до тех пор, пока они не перестанут быть заразными, что обычно происходит через 24 часа после начала приема антибиотика.
[Подпись: Атрибуция: Дон Су Ким, производная работа: Natr (обсуждение) через Wikimedia Commons, CC BY 2.0]Болезнь Кавасаки обычно поражает детей в возрасте до пяти лет. Это может вызвать красный опухший «клубничный» язык; высокая температура; опухшие, красные ладони и подошвы стоп; увеличение лимфатических узлов; и налитые кровью глаза.
Хотя обычно оно проходит само по себе, оно может привести к аневризме коронарной артерии как осложнению, которое может быть фатальным.
Если у вас или у вашего близкого проявляются симптомы болезни Кавасаки, немедленно обратитесь за медицинской помощью.
Симптомы кори, респираторной респираторной инфекции, включают жар, боль в горле, красные или слезящиеся глаза, потерю аппетита, кашель и насморк с красной сыпью, которая распространяется с лица вниз по телу через несколько дней после отдыха. симптомы начинаются.Маленькие красные пятна с сине-белыми центрами также могут появиться во рту.
Корь может быть очень серьезным заболеванием и по-прежнему убивает около 100 000 человек в год, в основном детей в возрасте до пяти лет.
Хотя раньше корь была обычным явлением, ее почти всегда можно предотвратить, сделав прививку от кори. Согласно CDC, «Лучшая защита от кори — это вакцина против кори, паротита и краснухи (MMR). Вакцина MMR обеспечивает длительную защиту от всех штаммов кори. Для наилучшей защиты вашему ребенку необходимы две дозы вакцины MMR: первая доза в возрасте от 12 до 15 месяцев и вторая доза в возрасте от 4 до 6 лет.
[Подпись: Атрибуция: Пользователь: Остров Среды (английская Википедия) через Wikimedia Commons, CC BY-SA 3.0]Псориаз — это процесс, ускоряющий жизненный цикл клеток кожи, который вызывает появление чешуйчатых, серебристых, резко очерченных участков кожи, которые обычно расположены на коже черепа, локтях, коленях и пояснице. Пятна зудят и могут быть болезненными.
От псориаза нет лекарства, и это хроническая проблема, которая может приходить и уходить. Лечение направлено на замедление жизненного цикла клеток кожи.Могут помочь изменения в образе жизни, такие как увлажнение, отказ от курения и управление стрессом.
Стригущий лишай получил свое название от характерной формы сыпи и не имеет ничего общего с глистами. Это вызвано грибком и создает зудящие круглые чешуйчатые высыпания с приподнятым краем и здоровой кожей в середине кольца.
Тот же грибок, который вызывает стригущий лишай, также вызывает зуд у спортсменов и микоз. Для лечения стригущего лишая необходимы противогрибковые кремы или лекарства.
[Подпись: Авторство: tomasz przechlewski через Flickr, CC BY 2.0]Розацеа — хроническая кожная проблема без известной причины, которая приводит к повторяющимся циклам увядания и рецидивов, которые могут быть вызваны острой пищей, алкоголем, солнечным светом, стрессом и кишечными бактериями Helicobacter pylori. Существует четыре различных подтипа, каждый со своим набором симптомов.
Общие симптомы розацеа включают покраснение лица; приподнятые, красные шишки; сухая кожа; и чувствительность кожи.
[Подпись: Атрибуция: Steschke через Wikimedia Commons, CC BY-SA 3.0]Чесотка — это заразное кожное заболевание с кожным зудом, вызванное заражением микроскопическим клещом Sarcoptes scabiei, который живет и проникает в вашу кожу, где откладывает яйца. Появление симптомов может занять от четырех до шести недель.
Симптомы включают очень зудящую сыпь, которая может быть прыщавой, чешуйчатой или состоять из крошечных волдырей, а также выступающих белых или телесных линий.
Скарлатина — это инфекция, вызванная бактериями Streptococcus группы А, которая включает ярко-красную сыпь, покрывающую все тело (кроме рук и ног) и проявляющуюся во время или вскоре после приступа стрептококковой ангины.Красные неровности сыпи настолько грубые, что могут казаться наждачной бумагой. Скарлатина также вызывает ярко-красный цвет языка.
Скарлатина чаще всего встречается у детей от пяти до 15 лет. Обычно эффективны антибиотики, но при отсутствии лечения скарлатина может привести к более серьезным заболеваниям, поражающим сердце, почки и другие части тела.
[Подпись: Авторство: Кейн Тринквассер через Wikimedia Commons, CC BY-SA 3.0]Себорейная экзема или дерматит — это тип экземы, который обычно поражает кожу головы, хотя может поражать уши, нос или рот.Это выглядит как белые или желтые чешуйчатые участки кожи, которые отслаиваются или вызывают стойкую перхоть. Пораженные участки кожи могут быть красными, зудящими, жирными или жирными, а также может наблюдаться выпадение волос. Когда это случается с младенцами, его называют колпаком для детской кроватки.
Себорейный дерматит может пройти без лечения, но он также может не поддаваться лечению или возвращаться. Ежедневная очистка этой области мягким мылом или шампунем может уменьшить жирность и отмершие клетки кожи.
[Подпись: Авторство: melvil через Wikimedia Commons, CC BY-SA 4.0]Опоясывающий лишай вызывает сыпь, состоящую из скоплений наполненных жидкостью пузырей, которые легко лопаются и выделяют жидкость. Сыпь очень болезненна и может вызывать жжение, покалывание или зуд даже при отсутствии волдырей. Сыпь в виде полосок обычно появляется на туловище, но иногда и на других частях тела, включая лицо. Сыпь может сопровождаться низкой температурой, ознобом, головной болью или утомляемостью.
Вирус ветряной оспы вызывает ветряную оспу, затем находится в состоянии покоя. Спустя много лет он может снова стать опоясывающим лишаем.
[Подпись: Авторство: Medicalpal через Wikimedia Commons, CC BY-SA 4.0]СКВ — это аутоиммунное заболевание, проявляющееся различными симптомами и поражающее несколько систем и органов организма. СКВ часто сопровождается классической сыпью на лице в форме бабочки, переходящей от щеки к щеке над носом, которая может проявляться или усиливаться на солнце.
Другие симптомы могут включать широкий спектр симптомов со стороны кожи и слизистых оболочек, от сыпи до язв.
Укус клеща может вызвать боль или отек в пораженной области с сыпью, чувством жжения, волдырями или затрудненным дыханием.Клещи могут оставаться прикрепленными в течение длительного времени, а укусы обычно не появляются группами.
Укусы клещей вызывают большую озабоченность тем, что они могут вызывать широкий спектр заболеваний, включая болезнь Лайма и пятнистую лихорадку Скалистых гор.
Если вас укусил клещ, немедленно удалите его, стараясь вынуть всю голову, а не только тело, и обратитесь за помощью к своему врачу.
Не замечаете своей сыпи?
Если вы не видите своей сыпи на фотографиях выше и ищете диагноз, мы рекомендуем записаться на видео-прием к врачу PlushCare.Врач осмотрит вашу сыпь и предложит вам официальный диагноз и план лечения.
Сыпь может иметь множество различных причин. Общие причины высыпаний включают:
- Контакт с чем-то, что вызывает аллергическую или иную неблагоприятную реакцию, например, мылом, стиральным порошком, косметическими товарами, латексом, резиной, резинкой, краской на одежде или ядовитыми растениями
- Лекарства
- Укусы насекомых
- Аутоиммунные заболевания
- Грибковые инфекции
- Раздражение кожи
- Бактериальные инфекции
- Заражение клещами
- Вирусные инфекции
Многие легкие высыпания можно лечить в домашних условиях.Чтобы уменьшить дискомфорт и ускорить заживление, попробуйте следующее:
- Используйте мягкое мыло и очищающие средства без запаха.
- Мойте кожу и волосы теплой водой, а не горячей.
- Вытирайте высыпание насухо, а не втирайте его.
- По возможности старайтесь не покрывать высыпания. Они лучше заживают, когда могут дышать.
- Прекратите использовать новые продукты, которые могли вызвать сыпь
- Избегайте царапин — это может привести к потенциально серьезным инфекциям
- Зудящие высыпания можно успокоить кремом с гидрокортизоном или лосьоном с каламином
- Примите овсяную ванну
- Боли, отпускаемые без рецепта такие средства, как ацетаминофен (тайленол) или ибупрофен (мотрин), могут помочь облегчить незначительную боль, связанную с сыпью.
- Боль в суставах
- Боль в горле
- Небольшая температура выше 100,4 ° F
- Красные полосы или болезненность
- Недавний укус клеща или животного
- Усиливающаяся боль или изменение цвета сыпи
- Стеснение или зуд в горле
- Проблемы с дыханием
- Отек лица или конечностей
- Высокая температура
- Путаница
- Головокружение
- Сильная боль в голове или шее
- Рвота или диарея
Что можно ожидать во время приема, выясняя тип и причину сыпи
Ваш врач осмотрит сыпь и спросит вас о:
- Когда появилась сыпь и как она прогрессировала
- Ваша история болезни
- Ваша диета
- Какие продукты или лекарства вы недавно начали использовать
- Ваша гигиена
Хотя только медицинский работник может диагностировать причину вашей сыпи, Надеюсь, теперь у вас есть больше информации о том, что вызывает у вас зуд.
Помните, что лучшие онлайн-врачи в PlushCare доступны для приема в тот же день и могут лечить вашу сыпь, не выходя из дома.
Подробнее о высыпаниях
Изображения поражений кожи и сравнение изображений
ВНИМАНИЕ: этот пост содержит графическое содержимое.
Многие поражения кожи являются обычными и опасными, в то время как другие, например, родинки, вызванные раком кожи, очень опасны и требуют как можно скорее диагностики.
См. Ниже подборку изображений кожных поражений, которые помогут вам определить кожные поражения на коже. Обратите внимание, что эти фотографии поражений кожи не следует использовать для самодиагностики.
Они появляются в виде маленьких красных точек и в основном являются аллергической реакцией. Они могут ужалить или чесаться.
Пустулы на кожеМаленькие пятна, заполненные гноем, поэтому выглядят как белые пятна. Они могут чесаться, и от них трудно избавиться. Пустулы обычно безвредны, но при плохом обращении могут оставить рубцы.
Угри
Прыщи на щекеПрыщи — очень распространенная и самобытная форма гнойничков. Обычно это проявляется в виде небольших красных пятен, часто заполненных гноем. Лечить прыщи следует осторожно, чтобы на коже не оставались шрамы или другие повреждения.
Блистеры
Волдыри на кормеВолдыри выглядят как солнечные ожоги, паровые ожоги, ожоги от огня или укусы насекомых. Это небольшие поражения кожи, которые вызывают раздражение, но безвредны (если только они не покрывают большую площадь). Эти поражения кожи исчезают сами по себе, но требуют тщательного ухода.
Ульи
Крапивница на кожеКрапивница — наиболее распространенная форма волдырей, поэтому проявляется группами или пятнами. Они могут вызывать зуд или даже жжение, но исчезают сами по себе.
Меланома (рак кожи)
Родинка меланома на кожеМеланома выглядит как неестественный рост, в основном в виде родинок. Наиболее частыми характеристиками меланомы являются ненормальные цвета (зеленый, синий), неровные границы, асимметрия формы и многое другое. Если вас беспокоит родинка, рекомендуется посетить врача.
Типы родинок на коже и как узнать, безопасны ли они
Сравнение изображений поражений кожи
Глядя на фотографии меланом и сравнивая их с собственными поражениями кожи, вы сразу же заметите, что кожные поражения, подобные упомянутым выше, часто имеют красный цвет (из-за инфекции и воспаления), симметричны по форме, являются частью картина раздражения кожи или они легко объяснимы. Меланомы представляют собой отдельные родинки, разноцветные или темно-черные, асимметричные, с рваными краями, могут быть приподнятыми, зудящими или кровоточащими.
Всегда обращайтесь к врачу, если вас что-то беспокоит.
Что вызывает поражение кожи?
Наиболее распространенные поражения кожи вызваны инфекцией на коже, которая приводит к ее раздражению.
Эти типы поражений могут передаваться как часть вируса или инфекции, в то время как другие могут быть вызваны аллергическими реакциями, или вы можете даже родиться с ними.
Вам могут понадобиться антибиотики, чтобы помочь излечить инфекции, или кремы местного действия, такие как стероиды, могут успокоить зудящую кожу, но в целом большинство поражений этих типов исчезают сами по себе или после лечения врача.
Подробнее: Что вызывает поражения кожи?
Лечение кожных поражений
Лечение кожных поражений может варьироваться в зависимости от формы, формы и других характеристик каждого очага. Врач может изучить каждый случай, чтобы выбрать правильное лечение. Лечение может включать в себя прием лекарств, хирургическое вмешательство или домашний уход в случае безвредных кожных повреждений, которые необходимо только зажить без какого-либо серьезного вмешательства.
Фотографии сыпи и состояния кожи в детстве
AAD.Чесотка. Американская академия дерматологии. https://www.aad.org/public/diseases/contagious-skin-diseases/scabies [дата обращения: сентябрь 2019 г.]
AAFP. 2017. Опрелости. Американская академия семейных врачей. https://familydoctor.org/condition/diaper-rash/ [дата обращения: сентябрь 2019 г.]
AAP. 2019. Детские родинки и высыпания. Американская академия педиатрии. https://www.healthychildren.org/English/ages-stages/baby/bathing-skin-care/Pages/Your-Newborns-Skin-Birthmarks-and-Rashes.aspx [по состоянию на сентябрь 2019 г.]
AAP.2015. Колпачок люльки. Американская академия педиатрии. https://www.healthychildren.org/English/ages-stages/baby/bathing-skin-care/Pages/Cradle-Cap.aspx [по состоянию на сентябрь 2019 г.]
Allmon, A, et al. 2015. Распространенные высыпания на коже у детей. Американский семейный врач 92 (3): 211-6. http://www.aafp.org/afp/2015/0801/p211.html [Проверено в сентябре 2019 г.]
CDC. 2019. Заболевания рук, ног и рта. Центры США по контролю и профилактике заболеваний. https://www.cdc.gov/hand-foot-mouth/ [дата обращения: сентябрь 2019 г.]
CDC.2017. Краснуха. Центры США по контролю и профилактике заболеваний. https://www.cdc.gov/rubella/ [дата обращения: сентябрь 2019 г.]
CDC. 2019. Корь (rubeola). Центры США по контролю и профилактике заболеваний. https://www.cdc.gov/measles/ [дата обращения: сентябрь 2019 г.]
March of Dimes. 2013. Желтуха новорожденных. http://www.marchofdimes.org/baby/newborn-jaundice.aspx [Проверено в сентябре 2019 г.]
Mayo Clinic. 2018. Детские прыщи. http://www.mayoclinic.org/diseases-conditions/baby-acne/basics/definition/con-20033932 [дата обращения: сентябрь 2019 г.]
MedlinePlus (ADAM).2017. Ядовитый плющ, дуб и сумах. https://medlineplus.gov/poisonivyoakandsumac.html [по состоянию на сентябрь 2019 г.]
MedlinePlus (ADAM). 2018. Герпес. https://medlineplus.gov/coldsores.html [по состоянию на сентябрь 2019 г.]
MedlinePlus (ADAM). 2019. Фолликулит. https://medlineplus.gov/ency/article/000823.htm [по состоянию на сентябрь 2019 г.]
Medscape. 2019. Папулезная крапивница. [Доступ в сентябре 2019 г.]
Nemours Foundation. 2019. Ветряная оспа. http://kidshealth.org/en/parents/chicken-pox.html [[Доступ в сентябре 2019 г.]
Nemours Foundation. 2018. Крапивница. http://kidshealth.org/en/parents/hives.html [дата обращения: сентябрь 2019 г.]
Nemours Foundation. 2019. Бородавки. http://kidshealth.org/en/parents/wart.html [Проверено в сентябре 2019 г.]
Nemours Foundation. 2019. Стригущий лишай. http://kidshealth.org/en/teens/ringworm.html [по состоянию на сентябрь 2019 г.]
Чесотка у взрослых: состояние, методы лечения и фотографии — обзор
52298 34 Информация для Взрослые подпись идет сюда…Изображения чесотки
Обзор
Чесотка — это поражение кожи крошечным клещом под названием Sarcoptes scabiei var. человек . Чесотка очень заразна и быстро распространяется в местах массового скопления людей, таких как больницы, дома престарелых, детские учреждения, тюрьмы и другие места, где люди проводят длительные периоды времени в тесном контакте друг с другом.
Сыпь при чесотке вызывает сильный зуд и развивается, когда беременная самка клеща зарывается в кожу и откладывает яйца.Иммунная система человека очень чувствительна к присутствию клеща и вызывает аллергическую реакцию, вызывающую сильный зуд. Хотя у человека, зараженного чесоткой, обычно всего 10–20 клещей на всем теле, из-за этой аллергической реакции может быть большое количество поражений. Без лечения состояние обычно не улучшается.
Кто в опасности?
Чесотка встречается у людей всех национальностей, всех возрастов, обоих полов и на всех социально-экономических уровнях.Заражение вызвано не несоблюдением личной гигиены, а чаще встречается у людей, живущих в многолюдных городских условиях. Особому риску подвержены люди, живущие в тесноте, например, в больницах, домах престарелых и тюрьмах. Хотя чесотка чрезвычайно заразна, она обычно требует длительного контакта кожа к коже с человеком, который уже заражен. Ограниченный контакт, например объятие или рукопожатие, обычно не способствует распространению инфекции. Однако чесотка легко передается половым партнерам и другим членам семьи.Даже если у человека еще нет симптомов, он может передать заражение другим людям. Реже он может передаваться при совместном использовании полотенец, одежды или постельного белья.
Признаки и симптомы
Хотя все тело может чесаться, наиболее частыми местами поражения чесоткой являются:
- Области между пальцами (перепонки пальцев)
- Внутренние запястья, внутренние локти и подмышки
- Грудь женщин и гениталии мужчины
- Пупок (пупок)
- Нижняя часть живота
- Ягодицы
- Задняя часть колен
Наиболее очевидными признаками чесотки являются прыщики от розового до красного цвета, которые могут выглядеть как прыщи или укусы насекомых, иногда с чешуей или коркой на них. Тем не менее, характерным поражением чесотки является нора, которая небольшая, и ее часто трудно увидеть. Обычно нора выглядит как небольшая нитевидная чешуйчатая линия (3–10 мм длиной), иногда с крошечной черной пятнышкой (роющий клещ) на одном конце. Взрослый клещ имеет длину около 0,3 мм и его очень трудно увидеть. Чесоточные клещи ползают; они не прыгают и не летают.
У людей, подверженных чесотке, могут не появиться зудящие поражения в течение 6 недель после заражения, поскольку иммунной системе требуется некоторое время для развития аллергической реакции на клещей. Однако у людей, которые ранее болели чесоткой, может появиться сыпь в течение нескольких дней после повторного контакта.
Чесотка вызывает сильный зуд, особенно по ночам. Чрезмерное расчесывание зудящих участков может привести к образованию трещин на коже, которые затем могут инфицироваться бактериями.
Тяжелая форма чесотки, называемая норвежской чесоткой или корковой чесоткой, встречается у:
- Пожилые люди
- Лица с ослабленной иммунной системой (например, получатели трансплантата или люди с ВИЧ / СПИДом)
- Истощенные люди
- Люди с физическими и / или умственными недостатками или инвалиды
Рекомендации по уходу за собой
Чесотка требует рецептурных лекарств, чтобы остановить заражение. После того, как вы окажетесь под наблюдением врача, вы можете предпринять шаги, чтобы предотвратить повторное появление чесотки:
- Клещи не могут выжить за пределами человеческого тела более 48–72 часов.Поэтому вымойте всю одежду, постельное белье и полотенца, которыми пользовался зараженный человек за последние 72 часа, в горячей воде и высушите их в горячей сушилке.
- Пропылесосьте все ковры, коврики и мебель и выбросьте вакуумные пакеты.
- Поместите все, что нельзя постирать, в полиэтиленовые пакеты хотя бы на 72 часа.
- Домашние животные не нуждаются в лечении, потому что клещи живут только на людях.
Когда обращаться за медицинской помощью
Обратитесь к врачу, если у вас появится сильная зудящая сыпь, которая не проходит.Если у других членов вашей семьи или людей, с которыми вы находитесь в тесном контакте, есть похожие зудящие высыпания, их также следует осмотреть врачу.
Процедуры, которые может прописать ваш врач
Ваш врач может диагностировать чесотку, просто осмотрев вашу кожу на предмет типичных повреждений, таких как норы. Ваш врач также может диагностировать чесотку, аккуратно соскоблив немного кожи на предметное стекло и посмотрев под микроскопом на наличие клещей, яиц или фекалий клещей.
В большинстве случаев чесотки ваш врач пропишет лечебный крем или лосьон, чтобы убить инвазию, например:
- Перметрин 5% крем (Elimite®) — это лучший выбор для лечения, потому что он очень эффективен и безопасно.Безопасен даже для детей и беременных. Смойте крем через 8–14 часов и повторите через 7 дней, чтобы убить недавно вылупившихся личинок.
- Кротамитон 10% лосьон или крем (Eurax®, Crotan®) — не так эффективен, как перметрин, и может вызывать раздражение кожи. Применять один раз в день в течение 5 дней подряд.
- Осажденная сера (5% или 10%) — готовится с вазелином и наносится каждую ночь в течение 3 ночей подряд. Часто это лучший выбор для детей младше 2 лет, а также для беременных и кормящих женщин, поскольку он очень безопасен в использовании.К сожалению, он жирный, имеет запах и может испачкать одежду.
- 1% раствор линдана — линдан может быть токсичным для нервной системы. Поэтому не используйте его для маленьких детей и младенцев, беременных или кормящих женщин, а также людей с заболеваниями, поражающими нервы (неврологические заболевания). Нанесите на тело, смойте через 8 часов и повторите через 7 дней.
- Для взрослых нанесите на все тело, за исключением лица и кожи головы.
- Для детей: нанесите на все тело, включая лицо и кожу головы, так как эти области обычно заражены.
- Размажьте продукт под ногтями рук и ног.
- Нанести на складки тела, в том числе внутри пупка, в складках ягодиц и между пальцами рук и ног.
- Таблетки ивермектина (Стромектол®) — Примите один раз, а затем повторите через 1-2 недели. Не давайте детям в возрасте до 5 лет или с массой тела менее 15 кг (около 35 фунтов), а также беременным и кормящим женщинам.
- Антибиотик, если царапины поражены бактериями.
Ваш врач может также порекомендовать стероидные кремы или антигистаминные таблетки для облегчения зуда.В тяжелых случаях для уменьшения симптомов могут потребоваться пероральные стероиды.
Поскольку для развития симптомов может пройти до 6 недель после контакта, люди могут не подозревать, что они заражены. Следовательно, члены семьи, сексуальные партнеры и все, кто имеет продолжительный контакт кожа к коже с зараженным человеком, также должны лечиться. В идеале всех следует лечить одновременно, чтобы предотвратить повторное заражение.
Надежные ссылки
MedlinePlus: чесоткаКлиническая информация и дифференциальная диагностика чесоткиСписок литературы
e Контроль и профилактика.Чесотка. http://www.cdc.gov/scabies/index.html. Изменено 10 ноября 2008 г. Проверено 11 марта 2009 г.
Bolognia, Jean L., ed. Дерматология , стр.1321-1324. Нью-Йорк: Мосби, 2003.
Фридберг, Ирвин М., изд. Дерматология Фитцпатрика в общей медицине . 6 -е изд. стр.1374, 1394, 2283-2284. Нью-Йорк: Макгроу-Хилл, 2003.
.13 фотографий пятен на коже и их причины
Вы смотрите на свое тело в зеркало и ждете, откуда взялось это новое пятно? Конечно, ваш мозг делает худший вывод: рак кожи.
Прежде чем волноваться, вы должны знать, что существует множества причин появления нового пятна или шишки на вашей коже, и многие из них совершенно безвредны, даже если на них надоедает смотреть или бороться с ними.
Если появляется новое пятно, вы все равно должны сообщить об этом своему дерматологу, — говорит доктор Мишель Пелле, дерматолог и медицинский директор MedDerm Associates в Сан-Диего. Таким образом можно сразу исключить что-то более зловещее.
Вот разбивка всех не очень серьезных кожных пятен (и пара проблем, вызывающих беспокойство), как их идентифицировать и что вы можете сделать, чтобы вернуть своей коже былую славу.
1. Вишневая ангиома
Вишневая ангиома может выглядеть как небольшая красная шишка, хотя она может лежать на вашей коже совершенно ровно. На самом деле это просто группа расширенных кровеносных сосудов.
«Пациенты будут приходить и говорить, что их становится все больше и больше», — говорит д-р Нада Эльбулук, доцент кафедры дерматологии Медицинского центра Лангоне при Нью-Йоркском университете. «И это правда, они появляются с возрастом», — сказала она.
Они также могут работать семьями — так что, если они есть у вашей старшей сестры, скорее всего, вы тоже.
Хорошие новости: они абсолютно безвредны. Если вы хотите их удалить, Пелле обработает их интенсивным импульсным светом, световой терапией, которая похожа на лечение лазером.
2. Псориаз
Псориаз — распространенное аутоиммунное заболевание, при котором организм быстро производит клетки кожи, заставляя их накапливаться на поверхности.Это может привести к появлению красных пятен, выпуклостей и корок на коже.
Хотя существует несколько типов псориаза, по данным Национального фонда псориаза, от 80% до 90% людей с этим заболеванием страдают от бляшечного псориаза. Эти поражения кожи могут быть красного или розового цвета с белыми или серебристыми чешуйками, которые вызывают зуд или болезненность. Чаще всего они появляются на локтях, коленях, пояснице и волосистой части головы. Если вы думаете, что можете иметь дело с псориазом, обязательно поговорите со своим врачом, так как обычно для этого требуются прописанные лекарства и методы лечения, в зависимости от степени тяжести.
3. Волосный кератоз (он же куриная кожа)
Если вы заметили крошечные грубые красные пятна на коже, особенно на плечах, бедрах, щеках или ягодицах, то, по данным Американской академии дерматологии, вы имеете дело с волосяным кератозом, которые представляют собой пробки мертвых клеток кожи. Обычное состояние совершенно безвредно, но может вызвать зуд и сухость.
Если вас беспокоит их внешний вид, лучше всего будет лечить сухую кожу.Эти неровности часто усиливаются зимой из-за более низкой влажности воздуха. Регулярное нанесение лосьонов для тела или даже увлажняющих средств, содержащих химические отшелушивающие вещества, такие как молочная или салициловая кислоты, может помочь выровнять текстуру кожи. Если общее отшелушивание и регулярное увлажнение не помогают, поговорите со своим дерматологом о лечении по рецепту.
4. Теги кожи
Кожные бирки — это безвредные мясистые наросты, которые часто появляются скоплениями.Они могут раздражать, особенно если расположены вокруг ремешка бюстгальтера или в месте, которое ваша одежда имеет тенденцию тереть.
Это постоянное трение может вызвать раздражение и воспаление, но если кожный ярлык вас не беспокоит, удалять его не нужно. А если они есть? Не пытайтесь избавиться от них самостоятельно, отрезая или соскребая их.
«Люди будут использовать нестерильные инструменты и приходить с воспаленной, раздраженной и инфицированной кожей», — сказал Эльбулук.Единственный безопасный курс — обратиться к дерматологу, который либо заморозит, либо обезболит, прежде чем отрезать.
5. Фолликулит
Согласно AAD, фолликулит — это инфекция, которая находится под волосяными фолликулами. Это может сильно напоминать внезапное высыпание прыщей, но каждое пятно будет окружено красным кольцом. К сожалению, это состояние может быть болезненным, но при этом совсем не ощущаться, поскольку симптомы сильно различаются. Инфекция также может вызвать отек и зуд кожи.
Все, что повреждает ваши волосяные фолликулы — например, ношение тесной одежды, частое растирание кожи, натирания, бритье или даже пребывание в грязной горячей ванне — может облегчить микробам создание магазина и вызвать инфекцию, утверждает AAD. .
Фолликулит обычно проходит сам по себе, если вы перестанете делать то, что его вызвало. Также могут помочь теплые компрессы и свободная дышащая одежда. Но поскольку это может быть очень похоже на прыщи, поговорите со своим врачом, чтобы поставить правильный диагноз, если симптомы не исчезнут.
6. Экзема
Экзема — это общий термин для обозначения группы кожных заболеваний, которые вызывают красные, зудящие, сухие, опухшие пятна на любом участке тела, но особенно на руках, ногах, лице, щеках или внутренней стороне колен или локтей. Экзема также может сделать кожу грубой и потрескавшейся, неровной, толстой или ломкой и покрытой волдырями.
Существует несколько типов экземы, и все они вызываются разными причинами — от факторов окружающей среды до стресса и генетики.Атопический дерматит, наиболее распространенный тип экземы, связан с воспалением и иммунной системой. Контактный дерматит вызывается аллергенами или раздражителями, такими как определенные химические вещества или кислоты, содержащиеся в средствах для ухода за кожей или моющими средствами.
После правильного диагноза дерматологом — это важно, поскольку экзема может выглядеть как другие состояния — симптомы часто устраняются с помощью безрецептурных противовоспалительных мазей и увлажняющих средств или рецептурных препаратов и инъекций.
7. Бородавки
Если вы когда-нибудь сталкивались с бородавкой, вы знаете, насколько они могут быть упрямыми. На самом деле бородавки вызываются вирусом папилломы человека, который состоит из нескольких штаммов, которые могут поражать различные части вашего тела (да, включая гениталии).
Хорошая новость в том, что они обычно безвредны и безболезненны, если появляются на других частях вашего тела, например на руках или лице. Однако подошвенные бородавки могут развиваться на подошвах ног, что может стать болезненным и мешать бегу или ходьбе, поскольку вы постоянно оказываетесь на них.
Не поддавайтесь желанию сорвать его с себя, потому что это просто открывает ворота для инфекции. Вместо этого поговорите со своим дерматологом, который сначала выполнит биопсию, чтобы убедиться, что это не рак кожи. Затем они могут удалить его с помощью рецептурных лекарств, лазерного лечения или заморозить или сжечь. Затем обязательно выполните следующие действия, чтобы предотвратить появление новой бородавки.
8. Дерматофиброма
Дерматофибромы чаще всего встречаются на руках и ногах, они могут быть розовыми или коричневыми.Шишка состоит из фиброзной рубцовой ткани, которая может образоваться в результате чего-то вроде укуса насекомого или вросшего волоса.
«Пациентка войдет и скажет мне, что у нее была эта шишка, которая остается на ее коже годами и никогда не проходит», — сказал Эльбулук.
Подобно кожным биркам или вишневой ангиоме, они совершенно безвредны. Но поскольку она может выглядеть как родинка, вам нужно, чтобы дерматолог посмотрел, чтобы определить, какая именно родинка, поскольку «родинки могут превращаться в меланому, а дерматофиброма — нет», — сказал Пелле.
9. Солнечные лентигины
Вы знаете их по более распространенным названиям: солнечные пятна или пигментные пятна. Они выглядят как скопление родинок, которые появляются на открытых участках, таких как руки, лицо, шея, верхняя часть груди и ноги. По словам Эльбулука, хотя они связаны с продолжительностью пребывания на солнце, они не развиваются в рак кожи.
Тем не менее, трудно сказать, кроме родинок, что может вызвать рак . Кроме того, из-за их большого количества вам становится еще сложнее самостоятельно исследовать свою кожу — тем более, что еще больше причин проходить ежегодный осмотр кожи у сертифицированного дерматолога.Если это просто солнечные пятна и они вас беспокоят, вот как от них избавиться.
10. Себорейный кератоз
Себорейный кератоз — это темное, чешуйчатое, доброкачественное образование корок на верхнем слое вашей кожи, — объяснил Эльбулук. Это обычное явление, когда вы достигаете среднего возраста и старше. Ваш дерматолог может удалить их, отрезав их, используя жидкий азот или обработав лазером.
Но важно отметить, что «поскольку это неопасно, страховка не покроет его, если только он не окажется в плохом месте, например, на вашем воротнике или при хроническом раздражении», — сказал Эльбулук.
11. Инфекция опоясывающего лишая
Опоясывающий лишай может выглядеть как маленькая красная родинка или изменение цвета — почти как пятно на коже. Но эти пятна на самом деле являются разновидностью грибковой инфекции, включая стригущий лишай и стопу спортсмена, согласно данным Национального института здоровья. Опоясывающий лишай бывает разных форм и размеров, и тот вид, который поражает вашу кожу, может распространяться (и заражать других людей) или ухудшаться, если его не лечить.
К счастью, лечение часто сводится к простому мытью инфицированного участка мылом или шампунем по рецепту, которые может вам подобрать врач.
12. Базальноклеточный или плоскоклеточный рак
Да, это один из плохих — но многие люди не осознают, что существует несколько типов рака кожи, — сказал Эльбулук. «Я спрошу, был ли у кого-нибудь рак кожи, и они мне ответят:« Нет, только базальная клетка »».
Базальноклеточный и плоскоклеточный карциномы являются наиболее распространенными типами рака кожи; По данным Американского онкологического общества, ежегодно они диагностируются у более 3 миллионов человек.В отличие от доброкачественной родинки, они часто выглядят красными, чешуйчатыми или жемчужными. Хотя они не так опасны, как меланома, Эльбулук все же рекомендовал сообщить дерматологу, если родинка выглядит странно, растет, меняется или начинает чесаться и кровоточить.
Лучший способ предотвратить рак кожи? Нанесите солнцезащитный крем с SPF не ниже 30.
13. Меланома
Меланома не так распространена, как базальноклеточный или плоскоклеточный карциномы — на нее приходится всего около 1% случаев рака кожи, — но она гораздо более смертельна, если не заразиться на ранней стадии, сообщает ACS.
Чтобы обнаружить меланому, используйте трюк ABCDE: ищите родинки, которые имеют асимметричный , неправильную или менее выраженную границу , кажутся неровными в цвете , больше, чем размер горошины в диаметре и что развиваются с течением времени.
Вот почему так важно замечать любые новые пятна на коже. Если вы поймаете подозрительную родинку достаточно рано, ваш дерматолог может удалить ее и предотвратить распространение рака на другие части вашего тела, что может спасти вам жизнь.
Дополнительная отчетность Алисы Хрустич
.


 Плохо поддается стандартному лечению, длительное время сохраняет симптоматику.
Плохо поддается стандартному лечению, длительное время сохраняет симптоматику. Для эффективной терапии необходимы тщательная диагностика состояния пациента, выделение возбудителя, а также слаженная работа дерматолога и иммунолога.
Для эффективной терапии необходимы тщательная диагностика состояния пациента, выделение возбудителя, а также слаженная работа дерматолога и иммунолога.