Розовый лишай
Розовый лишай – это болезнь кожи, бледно-розовые и немного шелушащиеся пятна. Проходит чаще всего за 1-2 месяца. Но не исключено и более долгий срок, вплоть до 6 месяцев. Розовый лишай может развиться после перенесенного простудного заболевания или вследствие сниженного иммунитета. Розовый лишай, как правило, развивается весной или осенью. Имеет вирусный характер или же стрептококковой. Возникает на коже тела человека.
При недомогании или при температуре на теле проявляется пятно, которое называют «материнским»
Что провоцирует Розовый лишай:
Существует несколько теорий возникновения розового плоского лишая. На сегодняшний день наиболее распространенной является точка зрения, согласно которой в развитии патологии первоначальную роль играют инфекции бактериального, а возможно, и вирусного происхождения. Это подтверждается при помощи некоторых тестов, проводимых у больных. Например, при внутрикожном введении вакцины, содержащей антитела бактерий стрептококков, в дальнейшем на коже развиваются аллергические проявления, что свидетельствует о наличии в организме данного возбудителя.
Если Вас беспокоят вышеописанные симптомы, пройдите обследование в Клинике №1.
Консультация дерматолога + анализы и процедуры (при наличии направления врача) со скидкой 20%.
Позвонить
Также очень часто розовый лишай развивается при острых респираторных заболеваниях, вызванных вирусами гриппа и др. Инфекционные агенты имеют значение только на первых этапах развития патологии, в дальнейшем присоединяется аллергия. Именно аллергическими реакциями обусловлены по большей части кожные проявления заболевания.
Симптомы розового лишая:
Симптомом розового лишая на начальной стадии является появление пятна овальной, круглой формы. Это пятно называется материнской бляшкой. Имеет вид шелушащейся кожи, а через неделю – две возникает большое количество таких пятен на спине, конечностях, груди.
Высыпания имеют розоватый, или розовато-желтый цвет. Как правило, высыпания сильнее на плечах, бедрах, спине, боковых частях туловища. При розовом лишае в центре сыпи появляется легкое шелушение, которое имеет вид складчатых чешуек, похожих на папиросную бумагу, также образуются фигуры как медальон. После шести недель болезнь проходит сама. Как правило, розовый лишай не возникает на голове, лице, кистях и стопах. Иногда пораженные места могут чесаться, зудеть.
При розовом лишае в центре сыпи появляется легкое шелушение, которое имеет вид складчатых чешуек, похожих на папиросную бумагу, также образуются фигуры как медальон. После шести недель болезнь проходит сама. Как правило, розовый лишай не возникает на голове, лице, кистях и стопах. Иногда пораженные места могут чесаться, зудеть.
Серьезные осложнения при такой болезни бывают редко. Но если мыть пораженные места водой, мазать кожу мазью содержащей серу, деготь, то возможно сильное раздражение. Тогда высыпания приобретают ярко-красный оттенок, начинается сильный зуд.
Лечение розового лишая:
При заболевании розовым лишаем нужно следовать определенному режиму, при котором нельзя мыть пораженные места, применять лосьоны на спирту, одеколоны, нельзя носить на голое тело шерстяную и синтетическую одежду. Нельзя заниматься тяжелым физическим трудом, поскольку в этом случае организм потеет и лишай мокнет. Это же относится и к пребыванию при высоких температурах.
Принимаются антибиотики, кортикостероидные мази, антигистаминные препараты, местно – водно-цинковую взвесь (без спирта). Следует также соблюдать диету, в которой не должно быть таких продуктов как кофе, шоколад, алкоголь, соленое, острое, копченое и цитрусовые.
Розовый лишай (лишай Жибера): симптомы, лечение, причины возникновения
Розовый лишай имеет много названий в медицине. Его называют розеолой шелушащейся, болезнью Жибера, питириазом розовым. Заболевание относится к инфекционно-аллергической категории дерматозов, носит острый воспалительный характер с возникновением пятнистых, папулезных, эритематозно-сквамозных очагов. Располагаются они преимущественно на туловище и на поверхности конечностей. Наиболее часто розовый лишай Жибера диагностируется у женщин в возрасте от 20 до 40 лет, а также у подростков. У других возрастных категорий людей заболевание встречается крайне редко. Пик жалоб припадает на весну и осень во время распространения острых респираторных заболеваний.
Информация о розовом лишае: причины, симптомы, проявление
Медицине неизвестны точные причины развития лишая Жибера у мужчин и женщин. Исследования проводятся в области влияния вирусов герпеса 6 и 7 типа, но однозначного этиологического агента до сих пор не определено. Причины появления розового лишая продолжают изучать. Известно только, что в любой момент пусковым механизмом может стать ослабленный иммунитет. Причины розового лишая кроются именно в снижении защитных сил организма из-за бактериальных и инфекционных болезней.
Симптомы и клиническая картина заболевания
Из-за простуд, переохлаждения, тяжелого эмоционального состояния, стресса на коже может появиться сыпь. Симптомы розового лишая начинают проявляться именно с нее. Классическая клиническая картина – образование главного очага в виде медальона диаметром от 2 до 10 см. В течение 7-14 дней после его появления сыпь распространяется в виде бляшек и папул розового и желто-коричневого цвета.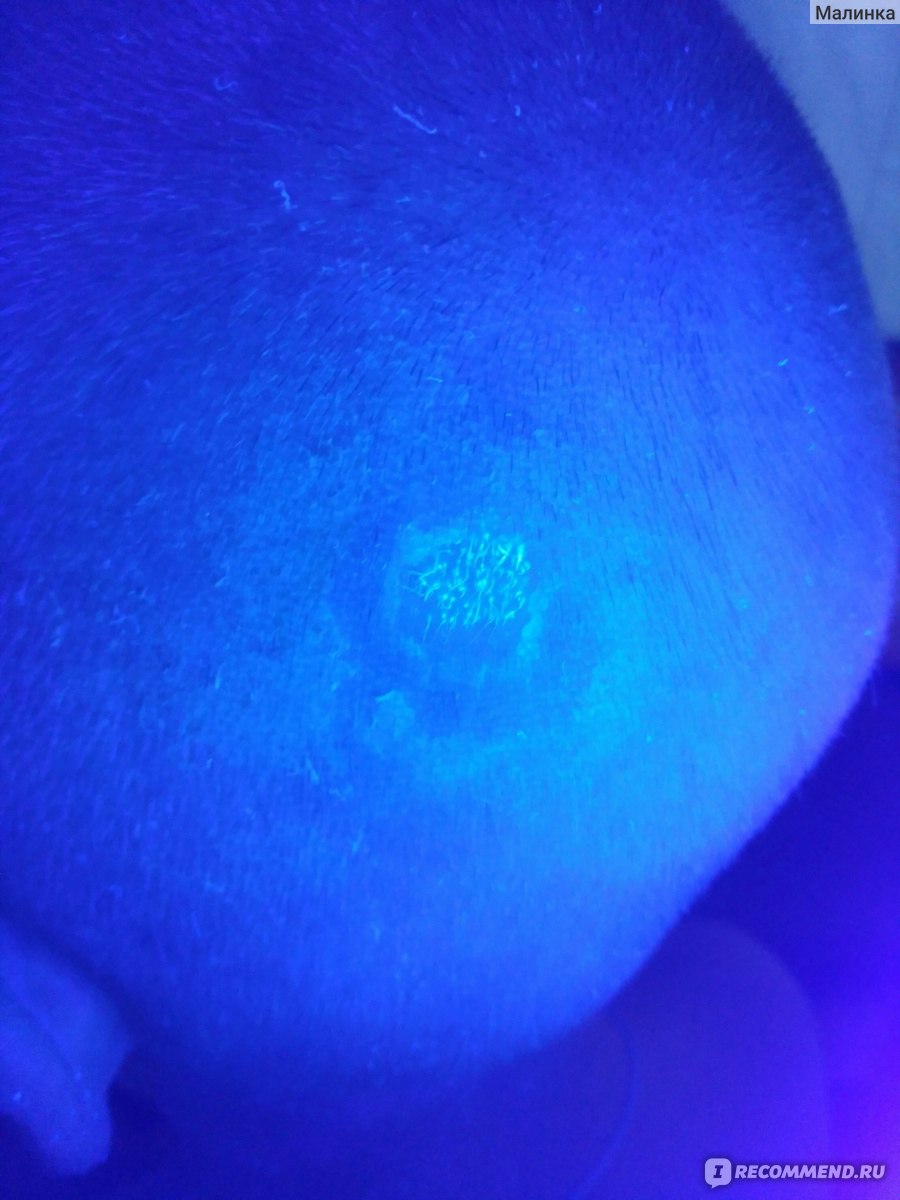 Они меньше главного очага – их диаметр может быть от 0,5 до 2 см. По внешнему виду высыпания можно спутать со стригущим лишаем из-за чешуйчатого края высыпаний. Через несколько дней после высыпания пятна бледнеют, сморщиваются и роговой слой трескается. Центральная часть бляшек остается гладкой. Симптомы розового лишая могут сопровождаться зудом, усталостью, повышением температуры, общей интоксикацией, увеличенными лимфатическими узлами в области шеи и подбородка.
Они меньше главного очага – их диаметр может быть от 0,5 до 2 см. По внешнему виду высыпания можно спутать со стригущим лишаем из-за чешуйчатого края высыпаний. Через несколько дней после высыпания пятна бледнеют, сморщиваются и роговой слой трескается. Центральная часть бляшек остается гладкой. Симптомы розового лишая могут сопровождаться зудом, усталостью, повышением температуры, общей интоксикацией, увеличенными лимфатическими узлами в области шеи и подбородка.
У вас появились симптомы розового лишая?
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60Виды заболевания
Розовый лишай может иметь классический вид, когда клиническая картина развивается поэтапно в соответствии с общепринятой системой – от появления «материнской» бляшки до высыпаний меньшего размера в области груди, спины, живота, бедер, на сгибательных поверхностях конечностей. В медицинской классификации различают еще несколько форм заболевания.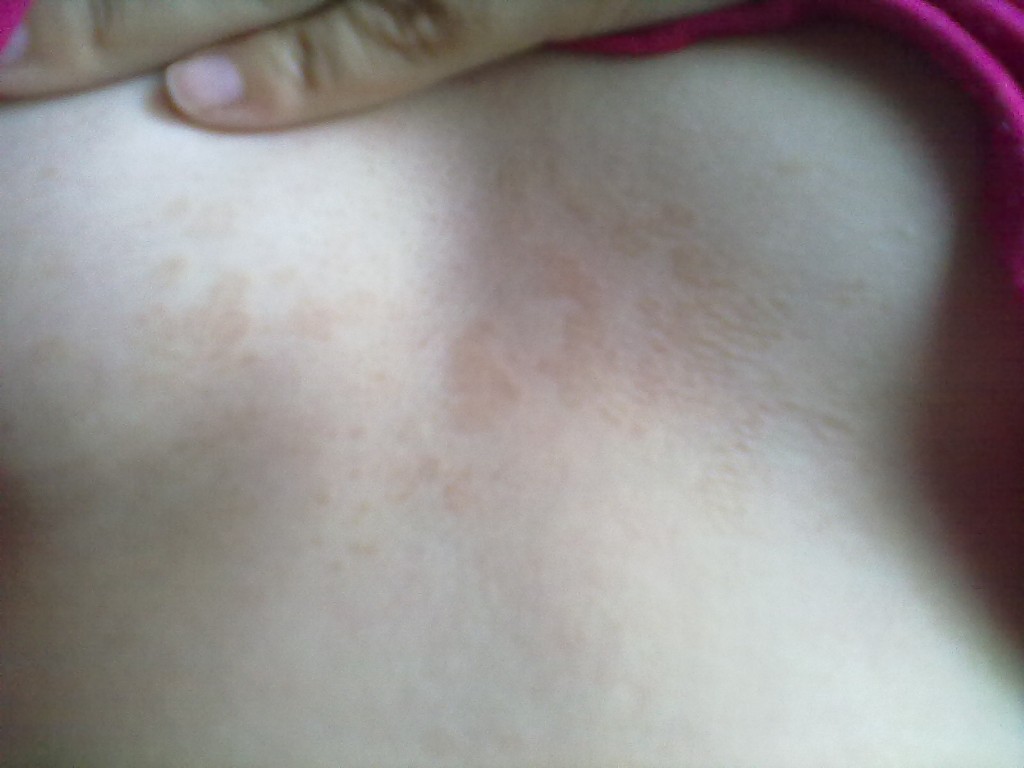 Лишай Жибера бывает:
Лишай Жибера бывает:
- уртикарный – характеризуется наличием не бляшек, а сыпью в виде волдырей. Присутствует сильный зуд. По внешнему виду напоминает крапивницу;
- папулезный – встречается редко. Характеризуется возникновением бесполостных образований над поверхностью кожи. Мелкие папулы в диаметре 1-2 мм;
- геморрагический – возникают точечные геморрагии (кровоизлияния), поэтому цвет бляшек темнее обычного;
- фолликулярный – высыпания группируются в округлые бляшки фолликулярных папул, которые могут возникать параллельно с классическими бляшками;
- односторонний;
- гипопигментный – чаще возникает у людей со смуглой или темной кожей. Для инверсного лишая характерны высыпания в подмышечной и паховой областях и в подколенных ямках;
- асбестовидный – встречается крайне редко, и проявляется в волосистой части головы в виде бляшек серого цвета;
- гигантский розовый лишай Дарье – образование больших по диаметру бляшек от 5-7 см.
 В тяжелых случаях они достигают размеров ладони пациента;
В тяжелых случаях они достигают размеров ладони пациента; - кольцевидный окаймлённый розовый лишай Видаля имеет атипичное расположение – преимущественно в паховой или подмышечной области. Высыпания выглядят кольцеобразно.
Гендерные и возрастные особенности
Возникновению розового лишая подвержены женщины, подростки и дети. Разные формы болезни поражают определенные группы людей. Например, везикулезная форма диагностируется чаще у детей и подростков. Папулезная форма диагностируется в большей части случаев у беременных женщин и маленьких детей. Односторонний – в одинаковой мере возникает как у взрослых, так и у детей.
Как происходит передача заболевания
Исследования не дали однозначный ответ на вопрос о заражении. Теоретически розовый лишай передается при тактильном контакте, но это происходит крайне редко. Должны быть провоцирующие факторы, чтобы произошло заражение. Речь идет о низком иммунитете, перенесенных вирусных и инфекционных заболеваниях, простудах.
Что нужно знать о диагностике и лечении
Диагностика розового лишая основана на сборе анамнеза пациента. Для подтверждения или опровержения, разбора сложных случаев назначают ряд лабораторных анализов. В их состав входят клиническое исследование крови и мочи. Необходимо исключить сифилис и микоз, поэтому дополнительно проводят серологические и микроскопические исследования. Если эти методы не дадут достаточно информации для верификации диагноза, пациенту дают направление на биопсию (гистологию биоптат).
Лечение розового лишая требуется не всегда. Заболевание склонно к произвольному самоизлечению в течение 5 недель. Однако считать дерматоз неопасным не стоит. В первую очередь требуется противозудная терапия. Для этого наружно применяют топические глюкокортикостероидные препараты, антигистамины. Мази, гели, пасты нельзя использовать без назначения дерматолога. В противном случае сыпь может увеличить масштаб поражения кожи, захватывая новые участки.
Помощь дерматолога в Москве
Диагностика розового лишая и лечение – сфера деятельности дерматолога. В зависимости от формы болезни, масштаба поражения кожного покрова пациенту предоставляются рекомендации. При лишае важен эмоциональный и психологический фон человека, поэтому оперативная постановка правильного диагноза позволяет быстрее преодолеть заболевание.
Записаться на прием к дерматологу АО «Медицина» (клиника академика Ройтберга) вы можете по телефону +7 (495) 775-73-60. Заниматься самолечением не стоит. Причина – по внешним признакам кожные высыпания могут оказаться дифференциальными болезнями, например, токсидермией, псориазом, микозом, вторичным сифилисом. В этих случаях требуется назначение другой терапии с учетом определенной клинической картиной и анамнезом пациента.
Наиболее частые вопросы пациентов
От чего бывает розовый лишай?
Однозначного ответа на этот вопрос нет. Исследования продолжаются. Предположительно, причиной может быть вирус герпеса 6 или 7 типа. При снижении иммунитета он активизируется, что и запускает процесс высыпаний разного типа (бляшки, визикулы, волдыри). Спровоцировать заболевание могут стрессы, плохая экология, гормональные скачки, хронические болезни.
Заразен ли розовый лишай?
Розовый лишай у человека считается незаразным, но известны редкие случаи заболевания целых семей. Многое зависит от состояния иммунитета и защитных сил организма, способных противостоять вирусам, бактериям и инфекциям.
Можно ли загорать при розовом лишае?
Один из видов терапии при этом дерматологическом заболевании – терапия светом. Умеренное воздействие ультрафиолета положительно сказывается на состоянии кожи, стимулируя ее регенерацию. Нельзя допускать сгорания. Это приведет к усилению зуда в области пятен.
Умеренное воздействие ультрафиолета положительно сказывается на состоянии кожи, стимулируя ее регенерацию. Нельзя допускать сгорания. Это приведет к усилению зуда в области пятен.
Не нашли ответа на свой вопрос?
Наши специалисты готовы проконсультировать вас по телефону:
Лишай Жибера
О лишае Жибера расскажет дерматолог DocDeti Анна Трушина.
Лишай Жибера или розовый лишай – это острое кожное заболевание, проходящее самостоятельно; возникает в виде овальных пятен розового цвета, сопровождающихся легким шелушением.
Что является причиной возникновения заболевания на данный момент не обнаружено. Самой популярной версией считается, что болезнь имеет вирусную природу, но при этом нет какого-то конкретного вируса, причастность которого была бы доказана.
В большинстве случаев заболевание протекает без жалоб, возможен зуд и изредка ощущается слабость, недомогание, боли в горле, головные боли.
На теле появляется одна большая материнская бляшка -розовое пятно на туловище величиной 2-5 см -таким образом проявляется первый признак заболевания. Спустя несколько дней (возможно и 2 недели) появляются похожие овальные пятнышки, но меньшего размера. Их расположение на теле формирует рисунок, схожий с елью.
Ещё через несколько недель высыпания уходят самостоятельно, следов не остаётся.
Данный диагноз ставят исходя из осмотра и собранного анамнеза. Дополнительные лабораторные или инструментальные исследования не требуются. Если возникли сомнения, то проводится соскоб на наличие патогенных грибов.
Так как болезнь проходит самостоятельно, то и лечения практически никому из пациентов не назначается.
В случае, если высыпания сильно зудят, то могут быть назначены антигистаминные препараты, наружные глюкокортикоиды, успокаивающий крем или лосьон, цинковая болтушка.
Вода, мыло, пот могут усиливать сыпь и зуд, поэтому стоит ограничить водные процедуры в начале болезни.
Данное заболевание не заразно и почти не возникает повторно.
Дополнительные рекомендации:
- Пользуйтесь эмолентами для ухода за кожей, успокаивающими лосьонами с оксидом цинка, каламином, чтобы уменьшить зуд.
- Ограничьте раздражение кожи горячей водой, моющими средствами, не растирайте кожу.
- Избегайте грубую или синтетическую одежду.
- Наберитесь терпения, болезнь обязательно пройдёт.
У меня розовый лишай. Обязательно ли мне обращаться в дерматологическую клинику?
Такие вопросы наши врачи-дерматологи часто получают от пациентов, проводя консультации по телефону. Действительно, а нужно ли тратить время и деньги на посещение доктора и лечение, ведь розовый лишай – не такое уж серьезное заболевание (по крайней мере, многие из нас склоны это предполагать), да и в аптеке наверняка найдется какой-нибудь препарат от этого заболевания?! В этой статье мы постараемся дать вам компетентный ответ на этот вопрос.
Розовый лишай — кожное заболевание инфекционной этиологии, для которого характерно специфическое высыпание на кожных покровах.
Болезнь начинается с появления на теле (преимущественно на туловище) единичного крупного пятна округлой формы розового цвета, его диаметр составляет 2 см и более. Центральная часть образования постепенно приобретает желтоватый оттенок, сморщивается и начинает шелушиться. Это материнская бляшка. В течение следующих нескольких дней на теле появляются множественные мелкие овальные розовые пятна (дочерние бляшки), диаметр которых обычно составляет 0,5-1 см. Дерматология предупреждает: сыпь не склонна к слиянию, однако возможен сильный и неприятный зуд кожных покровов. Возбудитель данного вида лишая до конца не изучен, предположительно это вирус герпеса.Заразен ли розовый лишай?
Внимание! Розовый лишай является заразным заболеванием! Инфекция может передаваться через бытовые предметы, при рукопожатии. Это одна из причин, по которой вам необходимо посетить центр дерматологии в Москве.
Однако же факт передачи вируса вовсе не означает, что заразиться может абсолютно любой человек. Данному заболеванию скорее подвержены люди с ослабленным иммунитетом. В этой связи самым благоприятным моментом внедрения вируса в организм считается время простудных заболеваний, чаще всего розовый лишай возникает в осенне-весенний период. Локализуется преимущественно на груди, шеи, бедрах, в области паха.
У вас появился розовый лишай? Не подвергайте риску заражения (даже потенциальному!) своих близких! Обратитесь в дерматологические клиники в Москве!
Причины заболевания:
Провоцирующие факторы:
- ослабленный иммунитет
- простудное заболевание
Лечение розового лишая
Наша дерматологическая клиника спешит вас уверить: лечение розового лишая быстрое и несложное. К тому же, в подавляющем большинстве случаев пятна проходят самостоятельно в течение нескольких дней или недель. Но, к сожалению, это априори не означает того, что обращаться к врачу не нужно. Главная опасность в том, что под маской розового лишая нередко скрываются куда более серьезные заболевания дерматологии, такие как трихофития, псориаз, экзема, токсидермия. Грамотный врач уже на приеме определит, каким именно заболеванием болен пациент и назначит нужное лечение.
Главная опасность в том, что под маской розового лишая нередко скрываются куда более серьезные заболевания дерматологии, такие как трихофития, псориаз, экзема, токсидермия. Грамотный врач уже на приеме определит, каким именно заболеванием болен пациент и назначит нужное лечение. При розовом лишае врачи-дерматологи рекомендуют исключить принятие ванн (купание можно заменить душем) и не носить синтетическое белье.
Вас беспокоят кожные высыпания? Вы хотите получить более детальную информацию о данном заболевании и узнать, как победить коварный недуг? Вам требуется помощь высококвалифицированного дерматолога? Запишитесь на прием к доктору – наши дерматологические клиники в Москве «МедЦентрСервис» всегда к Вашим услугам! Опытные, ответственные и внимательные дерматологи осмотрят Вас, проконсультируют, поставят диагноз и окажут необходимую помощь. Наши центры дерматологии в Москве работают для вас круглосуточно!
Как вылечить трубчатый лишай — цены и отзывы узнайте на DocDoc.
 ru
ruЛишай – это заразное кожное заболевание, характеризующееся появлением на лице и теле мелких красных пятен и узелков. Они воспаляются и сильно чешутся, вызывают болевые ощущения и шелушение. Обычно патология начинается с одного материнского пятна розового цвета с красной окантовкой, вокруг которого со временем появляются более мелкие пятнышки.
Различают несколько разновидностей лишая – розовый, опоясывающий, чешуйчатый (псориаз), разноцветный, стригущий, солнечный (белый), кошачий. Возбудителями болезни являются некоторые виды грибков, а также вирусная микрофлора. Лечение назначается в зависимости от вида лишая. Это противогрибковые и противовоспалительные кремы и мази, антигистаминные и иммуномодулирующие препараты. Во время терапии больным рекомендуется носить одежду из натуральных тканей, не расчесывать пораженные участки кожи, сократить количество водных процедур.
Дерматологи Москвы — последние отзывы
Мне все понравилось. Оксана Владимировна грамотный специалист. Она объясняет все очень понятно и по делу. Доктор выдал мне план дальнейшего лечения, уделил мне достаточно времени. При необходимости я буду обращаться к ней повторно.
Оксана Владимировна грамотный специалист. Она объясняет все очень понятно и по делу. Доктор выдал мне план дальнейшего лечения, уделил мне достаточно времени. При необходимости я буду обращаться к ней повторно.
Ольга, 11 октября 2021
Доктор вежливый, внимательный. Все прошло хорошо. Мне понравилось. К данному специалисту обратилась по отзывам в интернете. На приеме Игорь Валерьевич проконсультировал, назначил анализы. Была на повторном приеме, назначил лечение. Пока эффективность оценить не могу.
Надежда, 07 октября 2021
Ольга Федоровна на приёме провела осмотр, выписала нужные лекарства, дала рекомендации. Доктор вежливый, внимательный, компетентный. По моему мнению врач компетентный в своей области.
Дарья, 06 октября 2021
Врач хороший, принял меня во время. На приеме доктор провёл осмотр, обследовал меня, расспросил о моей проблеме, назначил сдать анализы и выписал лекарственные средства. Павел Геннадьевич внимательный, пунктуальный, профессионал.
Кирилл, 01 октября 2021
На приёме доктор провела осмотр, дала свои рекомендации и назначила лечение. Врач внимательный, всё понятно и доступно объясняет, профессионал своего дела. Могу рекомендовать данного специалиста своим знакомым, если потребуется и в случае необходимости могу обратиться повторно. Качеством приёма я остался доволен.
Арсалан, 28 сентября 2021
На приёме Сергей Иванович назначил мне сомнительное, по моему мнению, лечение. Потому, что он сразу назначил мне сильный препарат с антибиотиками на лицо. Мазок врач не сделал, только посветил фонариком и всё. Сам мой визит длился около пяти минут. Обратилась к этому специалисту потому, что мне понравились отзывы и у доктора была прописана нужная мне специализация.
Ксения, 19 августа 2021
Хороший врач. Дал консультацию. Прописал лечение, но я. к сожалению, не могу его пройти. Провел осмотр глаз специальным зеркалом. Хорошо со мной общался. Был внимательным. Понятно все объяснил по моей проблеме. Данного специалиста бы порекомендовала знакомым и обратилась сама, при необходимости.
Милюфа, 18 августа 2021
На приёме мы с доктором обсудили предыдущее лечение и составили новое, она очень подробно рассказала, почему возникла такая проблема. Врач внимательная, понятно и доступно всё объясняет. Могу рекомендовать данного специалиста своим знакомым, если потребуется. Качеством приёма я осталась довольна.
Мамедова Наргиз Алиевна, 29 июля 2021
Хороший, приятный, внимательный специалист. Доктор выписала лекарства, нам они очень помогли. Врач решила проблему. Все отлично. Очень сильно довольны приемом, все понравилось. Повторно пойдем к ней на прием. Уже порекомендовали данного доктора.
Елена, 29 июля 2021
У нас бородавка на ноге. Врач рассказала о всех методах лечения и доступно все объяснила. Мы воспользовались одним из методов удаления бородавки. Врач также объяснила, что данный вид процедуры безболезненный. Еще доктор объяснила, как себя вести после процедуры. Специалист очень хорошо относиться к детям. Мы придем к ней на повторный прием, чтобы посмотреть состояние. Очень чистый кабинет!
Лилия, 22 июня 2021
Показать 10 отзывов из 24494ᐈ Чем лечить лишай? ~【Виды, лечение в Киеве】
Клинические проявления лишая
Признаки лишая зависят от его разновидности. Основным проявлением этих заболеваний является сыпь в виде мелких пузырьков, которые обычно зудят, сливаются в пятна, имеют ровные очертания и шелушатся. Симптомы лишая доставляют больному и физические, и психологические неудобства из-за появления косметического дефекта.
Опоясывающий лишай
Проявления могут варьировать от легких до тяжелых форм. Примерно за 3–4 дня до появления сыпи больной ощущает болезненность по ходу нервов. Затем на теле, обычно в межреберной области, появляются пузырьки с жидкостью, которые сливаются в розоватые зудящие пятна. После вскрытия элементов сыпи появляется корочка, иногда — шелушение.
Кроме внешних проявлений, признаки опоясывающего лишая дополнятся ухудшением самочувствия. В легких случаях наблюдаются только симптомы общей интоксикации (лихорадка, слабость и пр.), при осложненном течении — проявления поражения ЦНС.
Стригущий лишай (трихофития, микроспория)
Этот лишай у человека может появляться на любом участке гладкой кожи или волосистой части головы, реже — на ногтях. На пораженном участке возникают розоватые пятна с ровными очертаниями, которые состоят из мелких пузырьков. На начальном этапе они не вызывают зуд, и он иногда появляется только со временем.
Жизнедеятельность грибков приводит к выпадению волос в зоне пятна. При локализации на волосистой части головы образуются заметные проплешины, на которых видны «пеньки волос». Инфекция может распространяться путем самозаражения по всему телу. Иногда очаги лишая нагнаиваются.
Черный лишай
Очаги темного цвета и небольшого размера появляются на ладонях, стопах и пальцах или на предплечьях и туловище. Со временем они растут, светлеют в центре, срастаются между собой и формируют полициклические участки. Внешне могут напоминать меланому. При рассмотрении через лупу на поверхности заметны небольшие чешуйки.
Отрубевидный (разноцветный) лишай
Симптомами лишая этой разновидности являются множественные слегка выступающие над кожей округлые пятна диаметром до 1 см. Цвет высыпаний варьирует и может быть кофейным, желтым, розово-коричневым или бурым. Края лишая неровные. Со временем пятна шелушатся и немного чешутся. Под воздействием солнца высыпания часто регрессируют. После их устранения пораженный участок не загорает и остается белым.
Розовый лишай (болезнь Жибера)
Примерно у 50–80 % больных вначале появляется только одна (иногда 2–3) материнская бляшка ярко-розового цвета с признаками шелушения и размером около 3–5 см. Чаще она локализуется на груди.
Спустя 7–10 дней на коже рук, ног и туловища возникают новые очаги в виде более мелких розовых пятен округлой или овальной формы. На протяжении 2 дней пятна увеличиваются до 2 см и более. Они не склонны к сливанию.
Со временем центр пятен желтеет, покрывается мелкими чешуйками и шелушится. Внешний вид пятна напоминает медальон. Зуд присутствует у половины больных, у 25 % он сильный. Через 6–8 недель высыпания устраняются. На коже остаются пигментированные или депигментированные участки, которые со временем устраняются. Рецидивов обычно не бывает.
Красный плоский лишай (кожи и полости рта)
На коже высыпания выглядят как множественные красно-фиолетовые или малиновые папулы (2–5 мм) со втянутой серединой и восковидным блеском. Шелушение обычно незначительное, иногда схоже с псориазом. Сыпь располагается группами в виде колец, гирлянд или линий. Проявления зуда могут быть выражены в разной степени. После устранения сыпи остается стойкая гиперпигментация.
При поражении полости рта лишай протекает в разных формах:
- типичная — на слизистой появляются серо-белые узелки (до 2 мм), при слиянии напоминают узор кружева;
- экссудативно-гиперемическая — на покрасневшей и отечной слизистой возникают сероватые папулы;
- гиперкератолитическая — появляются серые бляшки, которые со временем грубеют, возвышаются и вызывают ощущение шероховатости и сухости во рту;
- эрозивно-язвенная — слизистая покрывается кровоточащими язвами и эрозиями с фибринозным налетом;
- буллезная — возникают буллезные пузыри (до 1,5 см) с кровянистым экссудатом, которые вскрываются и формируют эрозии с фибринозным налетом;
- атипичная — сыпь возникает на деснах и верхней губе.
Один пациент может иметь признаки нескольких форм. У 1 % больных (обычно пожилых) высыпания малигнизируются.
Чешуйчатый лишай (псориаз)
Сыпь обычно располагается на разгибательной (реже — на сгибательной) поверхности конечностей. Иногда появляется на волосистой части головы, подошвах, ладонях и гениталиях. Элементы сыпи представлены папулами в виде округлого пятна с четкими контурами. Они покрываются плотными серебристо-белыми чешуйками. После регресса пятна остаются участки депигментации.
Белый (солнечный) лишай
Проявляется в виде небольших белых округлых пятен, которые возникают весной и летом. Они выступают над поверхностью кожи, зудят, воспаляются и шелушатся. В них не поступает меланин и при воздействии ультрафиолета возникают ожоги. Белый лишай может становиться хроническим.
Мокнущий лишай (экзема)
Заболевание протекает хронически. Проявляется высыпаниями в виде скоплений пузырьков на участке покраснения кожи. После выделения экссудата формируются эрозии с мягкой корочкой. Сыпь сильно зудит и постоянный зуд может вызывать бессонницу.
Склероатрофический лишай
Высыпания располагаются возле подмышек, на груди, шее, бедрах, лобке и гениталиях. Чаще возникают у женщин 35–50 лет. Элементы выглядят как белые папулы, которые трансформируются в приподнимающиеся над кожей светлые или розовые бляшки. Они шелушатся и сильно чешутся. Со временем бляшки атрофируются и могут приводить к раку кожи и половых органов.
Линейный лишай
Сыпь появляется очень быстро и выглядит как выступающие над кожей папулезно-сквамотозные элементы (около 2–3 мм) розового или ярко-красного цвета. Они располагаются прямыми, волнистыми или завиткообразными полосами с шириной 1–2 см и длинной 5–30 см. Сыпь обычно не зудит, постепенно светлеет и оставляет самоустраняющиеся очаги депигментации.
Блестящий лишай
Чаще возникает у мальчиков до 6 лет. Высыпания почти никогда не поражают лицо, голову, ладони и подошвы. Обычно располагаются на головке пениса, коже низа живота, коленей и локтей. Сыпь выглядит как блестящие плотные перламутровые плоские узелки, которые находятся близко друг от друга, но не сливаются и не шелушатся. Через несколько недель или лет сыпь самоустраняется.
симптомы и способы лечения в EMC
-
Диагностика и лечение экземы по международным протоколам
-
Врачи-дерматологи с опытом работы и длительных стажировок в ведущих клиниках Израиля и западной Европы
-
Возможность получения второго мнения у ведущих мировых экспертов в лечении экземы
-
Мы помогаем даже в самых сложных случаях
Лечение экземы
В каждом случае для правильного подбора терапии необходима предварительная диагностика, которая может включать иммунологические, аллергологические, биохимические методы и микробиологическое обследование. При необходимости проводятся консультации узких специалистов (терапевта, эндокринолога, гастроэнтеролога, психотерапевта и др.).
Комплексное персонифицированное лечение назначается с учетом особенностей и степени поражения кожных покровов и всегда включает прием антигистаминных препаратов.
При назначении терапии врач также учитывает пол и возраст пациента, анамнез, результаты проведенного ранее лечения, индивидуальную непереносимость препаратов. Ключевыми факторами являются стадия и распространенность заболевания.
Что такое экзема?
Экзема – это хроническое воспалительное кожное заболевание, сопровождающееся зудом, покраснением и высыпаниями в виде маленьких пузырьков с жидкостью. Высыпания напоминают пузырьки воздуха, образующиеся при закипании воды. Отсюда и название заболевания (с греч. eczeo — вскипать).
Экзема не передается от человека к человеку. Это генетически обусловленное заболевание. Экзема встречается достаточно часто, она диагностируется примерно у 30-40% пациентов, обращающихся на прием к врачу-дерматологу.
Как выглядит экзема, и на каких частях тела появляется
Мокнущая и зудящая кожа на лице и руках
Высыпания на коже в виде пузырьков и бугорков, сопровождающиеся покраснением, могут быть проявлениями истинной экземы. Впоследствии пузырьки вскрываются с выделением серозной жидкости, на их месте образуются неглубокие точечные эрозии (язвочки). Выделившаяся жидкость подсыхает с образованием мягкой корочки.
Появление повторных высыпаний в области патологического очага приводит к одновременной локализации на коже и везикул, и язвочек, и корок. Все высыпания сопровождаются сильным зудом, который причиняет значительный дискомфорт пациенту и снижает качество жизни. Иногда ночной зуд становится причиной бессонницы.
Для высыпаний характерна симметричность, отсутствие четких границ у зоны поражения.
Высыпания имеют тенденцию к распространению на грудь, туловище, живот и спину.
Чешуйчатый слой на границе волосистой части головы
На волосистой части головы часто развивается себорейная экзема. На начальных стадиях она проявляется единичными желтоватыми узелками, количество которых быстро увеличивается. Узелки превращаются в пятна с образованием на поверхности белесых чешуек.
Вследствие слияния очагов высыпаний на границе волос часто образуется “себорейная корона” — чешуйчатое кольцо, по краям которого расположены участки гиперемированной кожи. Без лечения эта форма экземы с волосистой части головы распространяется на заушные складки и шею.
Некоторые врачи считают себорейную экзему лишь разновидностью истинной себореи с незначительными отличиями в течении патологического процесса.
Округлые высыпания на коже рук
Зудящие высыпания на руках могут указывать на множество разных заболеваний. Экзема – одно из них, в 80% случаев истинная экзема локализуется именно на руках.
Высыпания на начальной стадии имеют округлые очертания, с развитием заболевания контуры утрачивают правильность. Подобный характер высыпаний на руках свойственен также микотической экземе.
Микробная экзема на руках появляется редко и отличается образованием гнойных корочек на поверхности.
Высыпания с четкими краями на ногах
В связи с повышенной частотой травмирования кожи и с хронической венозной недостаточностью на ногах чаще всего появляются посттравматическая и микробная экзема. В 75% случаев они отмечаются у женщин. Высыпания чаще располагаются рядом с варикозно-расширенными венами, имеют округлую форму и четкие границы.
Часто микробная экзема проявляется множеством отдельных округлых очагов размером до 3 см. Из-за сходства с россыпью монет эту форму экземы называют монетовидной.
Симметричные шелушащиеся высыпания на теле
Симметричность высыпаний характерна для истинной экземы. В большинстве случаев она первично появляется на конечностях, но иногда очаги изначально образуются на туловище.
На ранних этапах очаги выглядят типично и состоят из пузырьков, наполненных жидкостью. При длительном течении на месте мокнущих очагов появляются участки уплотненной кожи с усилением кожного рисунка. При хронической экземе очаги во время заживления покрываются шелушащейся кожей, экзема переходит в сухую форму.
Мелкозернистые высыпания на ладонях и подошвах
Экзема может поражать кожу ладоней и стоп. В этих случаях из-за особенностей строения кожи очаги экземы проявляются в виде небольших белёсых бугорков. Бугорки объединяются, образуя пузыри, которые могут вскрываться. После вскрытия на ладонях и стопах остаются крупные язвочки, выделяющие серозную жидкость.
Мозолевидные высыпания на ладонях
Высыпания на ладонях в виде мозолей, появляющиеся в нехарактерных для мозолей местах, могут указывать на тилотическую экзему. Пузырьки образуются, но могут не вскрываться из-за особенностей строения кожи.
Тилотическая экзема обычно сопровождает истинную экзему, поэтому при появлении мозолевидных высыпаний рекомендуется обратить внимание на остальные участки тела.
Множественные пузырьки в подмышечной области с волоском в центре
Высыпания, в центре которых располагается волосок, являются признаком сикоза – особого поражения волосяных фолликулов. Высыпания подобного рода, расположенные вне волосистой части головы, называются сикозиформной экземой. На экзему также указывает наличие зуда, которым сопровождаются высыпания. Кроме подмышечной области данный тип экземы может локализоваться на подбородке, верхней губе и лобковой зоне.
Уплотнения на коже рук и на теле
Уплотнение кожи может быть свидетельством перехода экземы в хроническую форму. Дополнительно на хронизацию заболевания указывает уменьшение мокнутия и появление больших участков уплотненной, шелушащейся кожи.
Участки депигментации после шелушения на коже
Обычно появляются на этапе выздоровления. На месте высыпаний кожа более светлая. Чаще всего такие светлые пятна проходят самостоятельно в течение месяца.
Участки депигментации появляются после большинства видов экзем, но чаще после истинной и микробной.
Множественные бугорки на лице и руках без мокнутия и корочек
Иногда при истинной экземе пузырьки не вскрываются, а проявляются лишь множественными бугорками и папулами. Так проявляется пруригинозная экзема – одна из разновидностей истинной экземы. Пруригинозная экзема локализуется на разгибательных поверхностях рук и на лице.
Зудящие участки покраснений на коже ног и рук
Гиперемированный и зудящий участок кожи с множеством высыпаний указывает на истинную, либо микробную экзему. Наиболее выраженно кожный зуд при экземе проявляется на стадиях активного образования свежих папул и везикул. Зуд усиливается при присоединении бактериальной флоры.
При варикозной и посттравматической экземе данные симптомы отмечаются в большинстве случаев на ногах. При профессиональной экземе зуд и гиперемия являются типичными признаками. Выраженность симптомов усиливается после повторного контакта с провоцирующим агентом. После устранения провоцирующего фактора симптомы исчезают.
Нагноение и зуд вокруг ранок на ногах и руках
Гиперемия кожи и образование гнойных корок указывают на микробную экзему. Чаще всего они появляются на участках кожи, которые наиболее подвержены травмированию.
При высыхании гноя образуются грубые корки, которые отпадают, обнажая продолжающую мокнуть кожу.
Виды экземы
Понимание разновидностей экзем необходимо для правильного назначения лечения.
Истинная, или идиопатическая экзема.
Отличается классическим течением, высыпания проходят все шесть этапов.
Этапы истинной экземы:
Первый этап. Для него характерны широкие очаги гиперемии с красно-синим оттенком и с размытыми краями без четких границ.
Второй этап — папулообразование. Появляются мягкие узелковые соединения, сливающиеся в небольшие очаги. Местами появляются отечность и бляшки.
Третий этап – вазекулезный. Узелки постепенно превращаются в пузырьки.
Четвертый этап. Скопление подкожного экссудата становится причиной вскрытия папул и выделения серозной жидкости. На коже появляются точечные очаги мацерации с углублениями (колодцами). На этом этапе развитие заболевания достигает своего пика.
Пятый этап – крустозный. Выделяющаяся серозная жидкость начинает подсыхать, формирующиеся корочки наслаиваются друг на друга.
Шестой этап – сквамозный. Засохшие беловатые чешуйки самостоятельно отделяются, кожа восстанавливается. В местах сыпи могут оставаться розовые или белесые пятна.
Именно серозные колодцы являются главным отличительным признаком истинной экземы. Очаги воспаления чаще располагаются в симметричном порядке. Первые симптомы появляются на лице и на руках, затем болезнь распространяется на другие участки тела. Присоединяется сильный зуд и болезненность в местах образования язвочек.
Без лечения процесс быстро перетекает в хроническую стадию, когда даже в период ремиссии очаги высыпаний чрезмерно уплотняются, на коже появляется выраженный линейный рисунок.
Хроническая экзема
Острая стадия истинной экземы может довольно быстро перетекать в хроническую. Для нее характерны уплотнение и огрубение эндогенных очагов. Активно появляются новые высыпания с последующей инфильтрацией и образованием серозных колодцев. Зуд многократно усиливается и не прекращается даже ночью, поэтому пациенты с хронической экземой часто страдают бессонницей. После избавления от симптоматики на пораженных участках нарушается пигментация, появляется сухость кожи.
Обострения чаще приходятся на зимний период.
Микробная экзема
Вызывается инфекционными или грибковыми агентами. Возникает на стадии вскрытия папул при истинной экземе или при хронической язвенно-вегетирующей пиодермии, в местах свищей, ран и т.д.
Патогенные очаги имеют четкие границы розового цвета. Помимо папул и мокнущих эрозий, из которых выделяется жидкость, происходит наслоение гнойных корок. Размер пораженных участков быстро увеличивается. Часто рядом с очагами образуются отдельные пустулы с шелушащимися участками.
В зависимости от источника заболевания, микробную экзему подразделяют на монетовидную и варикозную.
Монетовидная экзема
Название обусловлено появлением красных пятен, по форме напоминающих монеты. Образования могут не проходить в течение длительного времени (от месяца до нескольких лет). В большинстве случаев симптоматика начинает проявляться на внутренней поверхности бедра и внешней стороне кистей.
Помимо пузырьков красно-розового, иногда синеватого оттенка, появляется сильный зуд и жжение, отмечается мокнутие после вскрытия высыпаний.
Варикозная экзема
Первично развивается на ногах. Сопровождается умеренным зудом, повышенной сухостью кожи, чешуйчатыми образованиями в местах локализации расширенных венозных сосудов. Заболевание сильно влияет на состояние кожи — появляются отечные, гиперемированные очаги с бордово-фиолетовым оттенком. На коже появляются специфические темные пятна.
Также на коже образуются мелкие пузырьки, которые вскрываются с выделением жидкости и образованием язвочек. Стадия мокнутия примерно через две недели переходит в этап подсыхания. Образуются наросты по типу корок. Патологические очаги уплотняются и темнеют, вплоть до коричневого цвета. При нажатии появляется болезненность.
Воспалительный процесс сопровождается сильным зудом. Пациент расчесывает очаги воспаления, вследствие чего образуются ссадины и трещины на коже, появляется риск присоединения вторичной инфекции.
Себорейная экзема
Триггером этого типа экземы являются ослабление местного иммунитета, дисфункция работы сальных желез, нарушение питания кожи головы. У большинства пациентов в анамнезе есть врожденные аллергические реакции.
В составе волосяного эпителиального слоя у каждого человека есть грибок Pityrosporum ovale. При сбоях в защитной функции он может проникать глубже, в ответ местный иммунитет реагирует в виде аллергической реакции. Начинается воспалительный процесс в виде локального отека. В норме он прекращается после лечения грибка, но при себорейной экземе воспалительный процесс более ярко выражен и продолжается длительное время.
Особенность себорейной экземы — чрезмерная активность сальных желез в очагах поражения. Происходит склеивание истонченных кожных чешуек и формирование желтых жирных хлопьев.
Локализация высыпаний:
-
туловище: область пупка, грудь, вокруг ореол молочных желез, в складках подмышечной и паховой зон;
-
голова: носогубная складка, уши и область за ушами, брови, подбородок, ресницы, волосистая часть головы.
Сухая экзема
На начальных этапах образуются пятна с размытыми розовыми краями, впоследствии контуры приобретают красный оттенок. Появляются острые папулы, сливающиеся в крупные бляшки.
Пузырьки не образуются, но происходит нарушение целостности кожи. Верхний тонкий и сухой слой отшелушивается, образуя мелкие и глубокие трещинки. Без лечения болезнь прогрессирует и переходит в острую форму с мокнутием, образованием плотных корок и сильным покраснением. При этом пациент может не испытывать болезненных ощущений.
Болезнь обостряется в сухие и холодные сезоны года.
Аллергическая экзема
Является следствием гиперчувствительности организма к внешним или внутренним раздражителям. Чаще развивается у пациентов со слабым иммунным ответом.
Основной фактор — контакт с инородными соединениями, вызывающими избыточное продуцирование гистамина.
Любые проявления заболевания вызывают возбуждение нервной системы, поэтому пациент испытывает раздражение, может страдать бессонницей и сильными головными болями.
Симптомы:
-
высыпания, сопровождающиеся зудом,
-
сухость и шелушение кожи,
-
на месте вскрывающихся пузырьков образуются корочки,
-
покраснение кожных покровов, наличие жжения,
-
уплотнение кожи в очах поражения.
Аллергическая экзема подразделяется на сухую и мокнущую. Для первого вида характерна сухая, отшелушивающаяся кожа. Триггером может быть прямой контакт с аллергеном или наличие внутренних заболеваний.
Второй вид чаще локализуется на кистях и возникает вследствие прямого контакта с химическим веществом. При этом кожа сильно отекает, появляются очаги красного цвета с мелкими папулами, которые после вскрытия превращаются в болезненные язвы.
Высыпания при таком типе экземы могут появляться на любых частях тела.
Дисгидротическая экзема
Дисгидроз поражает потовые железы стоп (в 20% случаев) и кистей (80%), имеет хроническое течение с сезонными обострениями. На поражённых участках образуются серозные пузырьки.
Отличительным признаком дисгидроза является развитие везикул. Высыпания покрыты плотной оболочкой. Гнойные выделения появляются только при присоединении вторичной инфекции. В обычных условиях образования содержат прозрачную жидкость.
Все этапы сопровождаются постепенно нарастающим зудом. Очаги высыпаний отекают и шелушатся. Везикулы вскрываются сами, либо в процессе расчесывания или повреждения, на их месте появляются небольшие ранки и трещины. Кожный рисунок становится более отчетливым.
При этом виде экземы зуд появляется раньше кожных симптомов, высыпания образуются позже сначала на боковых участках пальцев, затем на ладонях и стопах.
Мокнущая экзема
Для этого вида характерно несколько фаз. Первая фаза: на коже появляются розовые пятна разной формы и размера, отеки, а также папулы или везикулы. Из-за постоянного выделения подкожного экссудата образуются мокнущие зоны.
Вскрываясь, образования покрываются корочками с активным отшелушиванием. Особенность этого типа — сыпь находится на разных этапах развития. В одной зоне могут располагаться новые и уже вскрывшиеся высыпания, также наблюдается и отторжение омертвевших клеток. Сильный зуд вызывает бессонницу и неврозы.
При хронизации процесса кожа в пораженных зонах уплотняется и рубцуется, появляется сине-красный оттенок. В период ремиссии кожа в очагах поражения постоянно шелушится.
Симптоматика
Симптомы экземы могут варьироваться в зависимости от типа заболевания, однако есть общие симптомы:
-
регулярное повышение температуры тела при профессиональной экземе;
-
появление очага воспаления и покраснения, утолщение кожи;
-
появление сыпи;
-
повышение чувствительности кожи, появление зуда, снижающего качество жизни пациента;
-
появление болезненных трещин, ранок, эрозии на месте высыпаний, образование серозных или геморрагических корочек;
-
повышенная сухость кожи, потеря эластичности в период ремиссии.
У экземы очень специфические проявления даже при небольшой площади высыпаний. У взрослых она, как правило, поражает большие участки тела, чаще на руках, плечах, лице, стопах и голени. Экзема также может протекать на фоне отечности и покраснения кожи.
Экзема тяжело поддается лечению, возможны частые рецидивы, но благодаря современным протоколам, врачам все чаще удается добиться стойких ремиссий. Важно своевременно обратиться к врачу.
Экзема на лице
Городской воздух, особенности климата, неправильный уход могут оказывать на кожу негативное воздействие. Если вы заметили на лице зудящие отечные красноватые пятна с высыпаниями в виде пузырьков, которые лопаются, образуя корочки, а корочки затем сливаются в большое мокнущее пятно, срочно записывайтесь на прием к дерматологу. Это особенно актуально, учитывая, что экзему сопровождают сильное жжение и зуд.
Для заболевания характерна симметричность, если высыпания появились на одной стороне лица, они появятся и на другой. Экзема может поражать область рта и глаз. Кожа на веках уплотняется и огрубевает, появляется зуд и шелушение. На губах образуются пластинчатые чешуйки, которые затем превращаются в кровоточащие болезненные трещины.
На лице появляется истинная, себорейная и профессиональная экзема. Симптомы во многом схожи. Отдельные участки на лице отекают и краснеют, затем появляются мелкие зудящие пузырьки, наполненные прозрачной или мутноватой жидкостью. На коже образуются трещины, она начинает шелушиться.
Истинная экзема отличается симметричными высыпаниями, себорейная появляется на волосистой части головы, а профессиональная возникает в местах прямого контакта с раздражителем.
Экзема на ногах
Зачастую экзема на ногах появляется в результате аллергической реакции и наличия сосудистой патологии нижних конечностей (варикозная экзема). Также триггерами могут быть психоэмоциональное состояние и сниженный иммунитет.
Наиболее часто на ногах появляется микробная экзема. Локализуется в местах ожогов, послеоперационных швов, грибковой инфекции, варикозного расширения вен. Экзема возникает на фоне уже имеющегося воспалительного процесса.
Основные симптомы экземы на ногах:
-
отечность ног;
-
появление характерной корки;
-
болезненный вид и сухость кожи;
-
появление пузырьков, трещин и пигментации в местах локализации.
Возможны нарушения сна и головная боль.
Самолечение экземы недопустимо. Оно может привести к развитию осложнений и затруднить лечебный процесс.
Экзема на руках
По интенсивности развития заболевания на руках можно выделить острую и хроническую экзему.
В зависимости от триггеров выделяются:
-
микробная (поражает области вокруг ран, ссадин, фурункулов),
-
профессиональная,
-
дисгидротическая (поражает ладони, ногти), роговая (может проявляться в форме мозолей).
Существует детская экзема, которая проявляется сильной сыпью на руках и может пройти с возрастом.
Выделяют 4 стадии заболевания:
-
Эритематозная – отек и покраснение очага.
-
Папуловезикулезная – появление высыпаний.
-
Мокнущая – вскрытие пузырьков.
-
Корковая – формирование корок.
При переходе заболевания в хроническую стадию кожа становится грубой, появляется пигментация, шелушение, сухость.
Причины возникновения заболевания
Наследственный фактор – главная причина возникновения экземы. Если есть случаи экземы у близких родственников, у пациента в разы повышается вероятность развития данного заболевания.
Один из провоцирующих факторов – нарушения иммунитета. Иммунитет начинает вырабатывать иммуноглобулины к собственным клеткам кожи, что влечет за собой появление участков воспаления. Нарушение межклеточного иммунитета подтверждается дисбалансом гликопротеинов: лабораторные показатели IgG и IgE выше нормы, IgM — в дефиците.
Есть связь между обострениями экземы и стрессами.
Научно доказано, что пищевые привычки и нарушения в работе ЖКТ также могут влиять на развитие экземы.
Как лечить экзему
Мокнущая экзема
Мокнущая экзема характера для всех видов экзем. После проведения диагностики врач-дерматолог составит персонализированный план лечения, включающий:
- Медикаментозное лечение:
а) общее;
б) местное.
Цель лечения – диагностировать и устранить причину заболевания.
Сухая экзема
Сухая экзема проявляется чрезмерной сухостью кожи. Отличительными чертами являются:
-
хроническое течение;
-
сезонные обострения;
-
локализация на любом участке кожи, но чаще всего — на конечностях.
Часто сухая экзема на руках является признаком заболевания печени или желудочно-кишечного тракта. Также может появляться из-за частых стрессов. Но основной фактор – это генетическая предрасположенность.
При лечении крайне важна приверженность терапии, все назначенные в рамках плана лечения мероприятия должны быть выполнены полностью. Лечение нельзя прерывать при первых признаках улучшения.
Хороший эффект на ранних стадиях развития экземы показывают кортикостероиды в форме мази. Но они не рекомендованы для длительного применения. Для устранения симптомов в дальнейшем используют смягчающие средства.
Лечащий дерматолог может порекомендовать консультации профильных специалистов: эндокринолога, гастроэнтеролога и др. Мультидисциплинарный подход позволяет улучшать результаты терапии.
Лечение экземы медикаментами
Развитие экземы связано с повышенной чувствительностью организма к ряду раздражителей. Поэтому лечение должно быть системным с назначением гормональных мазей, антигистаминных препаратов, антибиотиков. Задача врача – подбор наиболее эффективных препаратов в каждом конкретном случае.
Сорбенты и антигистаминные препараты
Антигистаминные препараты позволяют избавиться от зуда и воспаления.
Антибактериальная терапия
Антибиотики с тетрациклином с осторожностью назначаются детям до 10 лет. Лабораторная диагностика помогает врачу определиться наиболее безопасным препаратом.
Препараты, снимающие зуд, и успокоительные
-
увлажняющие средства;
-
пероральные вещества;
-
кортикостероиды внутривенно.
Среди успокоительных средств чаще назначаются «Новопассит», «Персен», «Валемидин».
Гормональные препараты
Терапевтические схемы включают гидрокортизон. Гормональные препараты рекомендуются в виде мазей, таблеток, лосьонов. Данные препараты не рекомендуется использовать более 2 недель из-за возможных осложнений.
Кремы на кортикостероидной основе эффективны при мокнущей экземе, потому что они подсушивают кожу. Мази обладают заживляющим эффектом и устраняют грубые корки. При локализации в волосистой части головы используются эмульсии и лосьоны с легкой текстурой.
Антисептические и противовоспалительные средства
Для исключения дополнительных осложнений и расстройств используются антисептические препараты:
-
«Бетадин»;
-
«Мирамистин»;
-
«Декасан»;
-
«Димексид»;
-
«Клотримазол» и «Полифепан»;
-
«Радевит»;
-
«Хлоргексидин».
Выбор препарата зависит от вида экземы и от сопутствующих заболеваний, поэтому должен проводиться только лечащим врачом.
Особенности лечения экземы на руках
Для местного лечения экземы используются мази (пасты и кремы) с кортикостероидами – гормонами, обладающими выраженным противовоспалительным эффектом. Они позволяют уменьшить воспалительную реакцию и ускорить процесс регенерации кожи.
Мази с кортикостероидами имеют побочные эффекты: истончение кожи, увеличение риска бактериальной и грибковой инфекции и др. Поэтому они должны назначаться только лечащим врачом.
Есть негормональные препараты, которые также являются эффективными в лечении экземы. Это топические ингибиторы кальциневрина — мазь такролимус (протопик) и крем пимекролимус. Они снижают воспаление и зуд. Дозировку и длительность приема также должен определять только лечащий врач.
При тяжелой форме экземы, обширных очагах воспаления и отсутствии эффекта от местной терапии назначается системное лечение в виде иммуносупрессоров – лекарственных средств, подавляющих иммунитет.
При тяжелом течении заболевания, а также при эритродермии назначаются цитостатики.
При лечении микробной и грибковой экземы применяются антибиотики и противогрибковые средства.
Особенности лечения экземы на ногах
Экзема на ногах зачастую развивается вследствие аллергической реакции или выраженной сосудистой патологии (варикозная экзема). Дополнительными провоцирующими факторами могут быть ослабленный иммунитет и длительное психоэмоциональное напряжение.
Наиболее часто на ногах развивается микробная экзема. Основная локализация в местах ожогов, послеоперационных швов, грибковой инфекции, варикозного расширения вен. Экзема развивается на фоне уже имеющегося воспалительного процесса.
Основные симптомы экземы на ногах:
-
отеки;
-
образование на коже характерной корки;
-
появление пузырьков, трещин и пигментации в очагах поражения.
Могут возникать нарушения сна и головная боль.
При своевременном обращении к врачу прогноз по лечению экземы на ногах благоприятный.
Из чего состоит лечение экземы
Суть лечения экземы заключается в:
-
исключении контакта с раздражителями,
-
правильном питании,
-
устранении зуда,
-
местном лечении с помощью мазей и кремов,
-
общем лечении с помощью таблетированных препаратов и инъекций.
Лечение экземы у детей ничем не отличается от лечения у взрослых. Зачастую в лечебный план включаются физиотерапевтические методы, которые позволяют воздействовать непосредственно на поврежденные участки.
Дерматологи, благодаря сочетанию различных методов, разрабатывают наилучшее лечение для каждого пациента.
Лечение экземы у детей
Для определения тактики лечения необходимо установить вид экземы, причину ее появления и дифференцировать с другими дерматологическими заболеваниями (герпесной сыпью, диатезом, аллергическими реакциями, крапивницей, лишаем и др.).
Диагностика включает:
-
общий анализ крови;
-
соскоб с кожи для исследования под микроскопом;
-
аллергопробы при атопической экземе для выявления источника аллергии;
-
гистологическое исследование – для диагностики аутоиммунных заболеваний.
Лечение подбирается с учетом результатов обследований, возраста и особенностей состояния здоровья маленького пациента.
Комплексное терапевтическое лечение включает:
-
Индивидуальную диету
-
Седативные препараты (для регуляции сна)
-
Антигистаминные препараты (для снятия зуда и жжения)
-
Противовоспалительные препараты (для снятия отечности кожи и улучшения общего состояния)
-
Поливитамины
-
Антибиотики или противовирусные препараты
Для ускорения процессов восстановления, а также в качестве альтернативы некоторым лекарственным препаратам, может назначаться физиотерапия.
Обязательна антисептическая обработка ран и ссадин для исключения вторичных инфекций.
Особенно важно правильно ухаживать за кожей ребенка и соблюдать все рекомендации дерматолога, который подберет индивидуальные средства ухода.
Профилактика экземы
Важно соблюдение личной гигиены, недопустимо частое перегревание, сопровождающееся повышенным потоотделением. Сбалансированное питание должно включать молочно-растительную пищу с низким количеством углеводов и пряностей.
Профилактика экземы у взрослых
Переутомление и стресс могут быть триггерами развития экземы, поэтому важно соблюдать баланс между работой и личной жизнью, уделять время на полноценный сон и отдых, заниматься спортом.
Используйте перчатки при работе по дому, это исключит вероятность попадания на кожу агрессивных моющих средств. Тщательно очищайте кожу рук и используйте защитные увлажняющие средства.
При повышенной жирности кожи и генетической предрасположенности к экземе:
-
рекомендуется исключить из рациона жирные, сладкие, жареные и острые блюда.
-
не рекомендуется посещать баню и сауну.
-
не желательно посещать страны с повышенной влажностью или слишком жарким климатом.
При профессиональной экземе рекомендуется сменить место работы, чтобы избежать осложнений.
Профилактика экземы у детей
-
Соблюдение правил личной гигиены
-
Отсутствие опрелостей кожи
-
Здоровое и сбалансированное питание
-
Регулярная уборка
-
Обувь и одежда из натуральных материалов
-
Отдых на морских побережьях
При возникновении симптомов не откладывайте визит к врачу.
Записаться на консультацию к дерматологам ЕМС можно по телефону +7 (495) 933 66 55.
Сыпь или покраснение — широко распространенное
Это симптом вашего ребенка?
- Красная или розовая сыпь на больших частях или большей части тела (широко распространенная)
- Иногда только на руках, ногах и ягодицах — но одинаково на обеих сторонах тела
- Маленькие пятна, большие пятна или сплошная красная кожа
Причины распространенной сыпи или покраснения
- Вирусная сыпь. Большинство высыпаний являются следствием вирусного заболевания. Вирусные высыпания обычно имеют небольшие розовые пятна.Они возникают с обеих сторон груди, живота и спины. У вашего ребенка также может быть высокая температура с некоторыми симптомами диареи или простуды. Они длятся 2-3 дня. Чаще встречается летом.
- Розеола. Это наиболее частая вирусная сыпь в первые 3 года жизни. (См. Подробности ниже).
- Ветряная оспа. Вирусная сыпь с характерным рисунком. (см. это Руководство по уходу)
- Болезни кистей, стопы и рта. Вирусная сыпь с характерным рисунком. Он начинается с крошечных красных пятен и волдырей на ладонях и подошвах.(см. Руководство по уходу)
- Scarlet Fever. Скарлатина — это крапчатая красная сыпь по всему телу. Вызвано стрептококковыми бактериями. Начинается с верхней части груди и быстро распространяется на нижнюю часть груди и живот. Не более опасно, чем стрептококковая инфекция горла без сыпи.
- Наркотическая сыпь. Большинство высыпаний, возникающих при приеме антибиотиков, являются вирусными. Лишь 10% оказываются аллергическими высыпаниями на лекарства. (подробности см. ниже)
- Ульи. Выступающие розовые шишки с бледными центрами.Крапивница похожа на укусы комаров. Неровная и зудящая сыпь часто бывает крапивницей. В большинстве случаев крапивница вызвана вирусом. Крапивница также может быть аллергической реакцией. (Подробности см. В Руководстве по уходу)
- Тепловая сыпь. Мелкая розовая сыпь от перегрева. В основном затрагивает шею, грудь и верхнюю часть спины.
- Укусы насекомых. Укусы насекомых вызывают появление небольших красных шишек. Летающие насекомые могут вызвать множество ударов на открытых участках кожи. Нелетные насекомые чаще вызывают локальные удары.
- Сыпь в гидромассажной ванне. Вызывает небольшие болезненные и зудящие красные бугорки. В основном возникает на коже, прикрытой купальным костюмом. Сыпь начинается через 12-48 часов после пребывания в горячей ванне. Вызывается чрезмерным размножением бактерий в гидромассажных ваннах.
- Петехийская сыпь (серьезная). Петехии — это крошечные точки фиолетового или темно-красного цвета. Они возникают из-за кровотечения под кожей. Рассеянные петехии с лихорадкой вызываются менингококцемией, пока не будет доказано обратное. Это опасная для жизни бактериальная инфекция кровотока.Пиковый возраст — от 3 до 6 месяцев. В отличие от большинства розовых высыпаний, петехии не исчезают при надавливании.
- Пурпурная сыпь (серьезная). Пурпура означает кровотечение в коже. Похоже на пурпурные или темно-красные пятна большего размера. Распространенная пурпура — это всегда неотложная проблема. Это может быть вызвано бактериальной инфекцией кровотока. Пятнистая лихорадка Скалистых гор является примером.
- Волдырная сыпь (серьезная). Распространенные волдыри на коже — серьезный признак. Это может быть вызвано инфекциями или лекарствами.Синдром Стивенса Джонсона является примером.
- Осторожно. Необходимо увидеть все распространенные высыпания с лихорадкой. Их нужно диагностировать. Причина: некоторые серьезные инфекции, которые могут вызвать этот тип сыпи.
Лекарства и сыпь
- Лекарства, отпускаемые по рецепту, иногда вызывают обширную сыпь. У некоторых аллергия, но у большинства нет.
- Лекарства, отпускаемые без рецепта, редко вызывают сыпь.
- Большинство высыпаний, возникающих при приеме безрецептурных лекарств, являются вирусными.
- Лекарства от лихорадки (парацетамол и ибупрофен) вызывают самые ненужные опасения. Причина: большинство вирусных высыпаний начинаются с лихорадки. Следовательно, когда появляется сыпь, ребенок принимает лекарство от лихорадки.
- Лекарственную сыпь нельзя диагностировать по телефону.
Розеола — классическая сыпь
- Большинство детей заболевают розеолой в возрасте от 6 месяцев до 3 лет.
- Сыпь: розовые мелкие плоские пятна на груди и животе. Затем распространяется на лицо.
- Классический признак: 2-3 дня высокой температуры без сыпи или других симптомов.
- Сыпь появляется через 12–24 часа после исчезновения лихорадки.
- Сыпь держится от 1 до 3 дней.
- К моменту появления сыпи ребенок чувствует себя нормально.
- Лечение: сыпь безвредная. Кремы и лекарства не нужны.
Локализованная сыпь по сравнению с широко распространенной: как решить
- Локализованная означает, что сыпь возникает на одной небольшой части тела. Обычно сыпь бывает только на одной стороне тела. Пример — сыпь на 1 стопе.Исключения: стопа спортсмена может возникать на обеих ногах. Укусы насекомых могут быть разрозненными.
- Широко распространенный означает, что сыпь появляется на больших участках. Примеры — обе ноги или вся спина. Широкое распространение также может означать на большей части поверхности тела. Распространенные высыпания всегда возникают на одинаковых (обеих) сторонах тела. Много вирусных высыпаний на груди, животе и спине.
- Причина широко распространенной сыпи обычно распространяется через кровоток. Примерами могут служить высыпания, вызванные вирусами, бактериями, токсинами, пищевой или лекарственной аллергией.
- Причина локализованной сыпи обычно просто от контакта с кожей. Примеры: сыпь, вызванная химическими веществами, аллергенами, укусами насекомых, стригущим лишаем, бактериями или раздражителями.
- Вот почему важно проводить это различие.
Когда вызывать сыпь или покраснение — широко распространенное
Позвоните в службу 911 сейчас
- Пурпурные или кровавые пятна или крошечные точки с лихорадкой в течение последних 24 часов
- Проблемы с дыханием или глотанием
- Не двигается или слишком слаб, чтобы стоять
- Вы считаете, что вашему ребенку угрожает опасность для жизни
Позвоните врачу или обратитесь за помощью сейчас
- Ярко-красная кожа, отслаивающаяся листами
- Большие волдыри на коже
- Кровянистые корки на губах
- Принятие рецептурных лекарств в течение последних 3 дней
- Лихорадка
- Ваш у дочери месячные и он использует тампоны
- Ваш ребенок выглядит или ведет себя очень больным
- Вы считаете, что вашего ребенка нужно осмотреть, и проблема является неотложной
Обратитесь к врачу в течение 24 часов
- Обширная сыпь, но ни одна из симптомы выше.Причина: все распространенные высыпания необходимо проверить у врача.
Пункты неотложной помощи детям Сиэтла
Если болезнь или травма вашего ребенка опасны для жизни, звоните 911.
Рекомендации по уходу при широко распространенных высыпаниях
- Что следует знать о широко распространенных высыпаниях:
- Большинство высыпаний с небольшими розовыми пятнами на всем протяжении являются частью вирусного заболевания.
- Это более вероятно, если у вашего ребенка высокая температура. Другие симптомы (например, диарея) также указывают на вирусную сыпь.
- Вот несколько советов по уходу, которые помогут, пока вы не поговорите со своим врачом.
- Лечение сыпи без зуда:
- Если вы подозреваете тепловую сыпь, примите прохладную ванну.
- В противном случае лечение не требуется.
- Зудящая сыпь Лечение:
- Промойте кожу один раз с мылом, чтобы удалить раздражители.
- Стероидный крем. Для облегчения зуда используйте 1% крем с гидрокортизоном (например, Cortaid). Наносите на наиболее зудящие участки. Рецепт не требуется. Делайте это 3 раза в день.
- Холодная ванна. При обострении зуда примите прохладную ванну. Не используйте мыло. Делайте это в течение 10 минут. Осторожно: избегайте холода. Вариант: можно добавить 2 унции (60 мл) пищевой соды в ванну.
- Царапины. Постарайтесь уберечь ребенка от царапин. Коротко подстригите ногти.Причина: предотвращает заражение кожи бактериями.
- Лекарство от лихорадки:
- При лихорадке выше 102 ° F (39 ° C) дайте ацетаминофен (например, тайленол).
- Другой вариант — продукт с ибупрофеном (например, Адвил).
- Примечание. Температура ниже 102 ° F (39 ° C) важна для борьбы с инфекциями.
- Для всех лихорадок: держите ребенка хорошо гидратированным. Дайте побольше холодной жидкости.
- Возвращение в школу:
- Большинство вирусных высыпаний могут передаваться другим людям (особенно при высокой температуре).
- Если у вашего ребенка жар, избегайте контактов с другими детьми. Также избегайте беременных женщин, пока не будет поставлен диагноз.
- При незначительной сыпи ребенок может вернуться после того, как спадет температура.
- В случае сильной сыпи ваш ребенок может вернуться в школу после того, как сыпь исчезнет. Если ваш врач дал медицинское разрешение, ваш ребенок может вернуться раньше.
- Чего ожидать:
- Большинство вирусных высыпаний проходят в течение 48 часов.
- Позвоните своему врачу, если:
- Вы считаете, что вашему ребенку нужно осмотр
- Вашему ребенку становится хуже
И помните, обратитесь к врачу, если у вашего ребенка разовьется какая-либо из «Позвоните своему врачу» симптомы.
Последняя редакция: 12.10.2021
Последняя редакция: 30.09.2021
Авторские права 2000-2021. Schmitt Pediatric Guidelines LLC.
Сыпь и кожные заболевания у новорожденных
Обзор темы
Какие кожные заболевания являются наиболее распространенными у новорожденных?
У новорожденных очень часто появляется сыпь или другие кожные проблемы. У некоторых из них длинные имена, которые сложно произнести и которые звучат пугающе. Но большинство уйдет само через несколько дней или недель.
Вот некоторые особенности кожи вашего ребенка, которые вы можете заметить.
- Похоже на прыщики.
- У младенцев часто появляются прыщи на щеках, носу и лбу. Эти детские прыщи могут появиться в течение первых нескольких недель жизни и обычно проходят сами по себе в течение нескольких месяцев. Детские прыщи не имеют ничего общего с тем, будут ли у вашего ребенка проблемы с прыщами в подростковом возрасте.
- Крошечные белые пятна очень часто появляются на лице новорожденного в течение первой недели.Пятна называются милиами (скажем «МИЛ-э-э-э»). Иногда белые пятна появляются на деснах и нёбе, где их называют жемчугом Эпштейна. Белые пятна проходят сами по себе через несколько недель и не причиняют вреда.
- Кожа ребенка выглядит пятнистой.
- В течение первых двух дней жизни у многих младенцев появляются безобидные красные пятна с крошечными шишками, которые иногда содержат гной. Это называется токсической эритемой (скажите «эй-э-э-мах ТОК-шик-ум»).Он может появиться только на части тела или на большей части тела. Пятнистые участки могут появляться и исчезать, но обычно проходят сами по себе в течение недели.
- Сыпь, называемая пустулезным меланозом (скажем, «PUS-chuh-ler mel-uh-NOH-sis»), часто встречается у чернокожих детей. Сыпь безвредна и не требует лечения. Это вызывает появление заполненных гноем прыщиков, которые могут открываться и образовывать темные пятна, окруженные дряблой кожей. Младенцы рождаются с ней, и обычно она проходит через несколько дней жизни. Иногда темные пятна могут сохраняться несколько недель или месяцев.
- При простуде у новорожденного может появиться кружевная пятнистая сыпь на конечностях и туловище. Уберите ребенка из источника холода, и сыпь, как правило, пройдет. Пятнистость обычно не возникает в возрасте старше 6 месяцев.
- У ребенка сыпь.
- У младенцев может появиться тепловая сыпь, иногда называемая потницей, когда они одеты слишком тепло или в очень жаркую погоду. Это красная или розовая сыпь, обычно обнаруживаемая на участках тела, прикрытых одеждой.Он часто чешется и доставляет ребенку дискомфорт. Врачи называют эту сыпь потницей (скажите «мил-э-э-э-э-э-э»). Чтобы сыпь исчезла, уберите ребенка из теплой обстановки. Оденьте ребенка в легкую свободную одежду и примите прохладную ванну. Дополнительную информацию см. В разделе Тепловая сыпь.
- Сыпь от подгузников — это красная и болезненная кожа на ягодицах или половых органах ребенка, вызванная длительным ношением мокрых подгузников. Моча и стул могут вызывать раздражение кожи. Опрелость может возникнуть, когда младенцы спят много часов, не просыпаясь.Иногда инфекция, вызванная бактериями или дрожжами, может вызвать опрелость. Если у вашего ребенка сыпь от подгузников, постарайтесь, чтобы он или она оставались как можно более сухими. Дополнительную информацию см. В разделе «Сыпь от подгузников».
- У многих младенцев появляется сыпь вокруг рта или на подбородке. Это вызвано слюнотечением и срыгиванием. Часто очищайте лицо ребенка, особенно после того, как он поел или срыгнул. Для получения дополнительной информации см. Тему «Срыгивание».
- Иногда на коже ребенка появляются крошечные красные точки.
- Вы можете заметить крошечные красные точки на коже новорожденного. Эти красные точки называются петехиями (скажем, «пух-ти-ки-глаз»). Это пятнышки крови, просочившиеся под кожу. Они вызваны травмой, полученной при протискивании через родовые пути. Они исчезнут в течение первых недель или двух.
- Кожа головы ребенка чешуйчатая.
- Многие младенцы получают так называемые колыбели. Эта чешуйчатая или покрытая корками кожа на макушке ребенка представляет собой нормальное скопление липких кожных масел, чешуек и мертвых клеток кожи.В отличие от некоторых других высыпаний, колыбель можно лечить в домашних условиях шампунем или минеральным маслом. Колыбель обычно снимается к 1 году. Дополнительную информацию см. В теме Колпачок для люльки.
Какие родинки встречаются чаще всего?
Родинки бывают разных размеров, форм и цветов. Некоторые из них плоские, а некоторые образуют приподнятую область на коже. Большинство из них безвредны и не нуждаются в лечении. Они часто блекнут или исчезают по мере взросления ребенка.
- Пятна лосося, , также называемые укусами аистов или поцелуями ангела, представляют собой плоские розовые пятна, которые появляются в основном на задней части шеи, верхних веках, верхней губе или между бровями.Большинство проходит к 2 годам, хотя пятна на шее сзади обычно сохраняются и во взрослом возрасте.
- Родинки — это коричневые шишки, которые могут возникать на любом участке тела.
- Пятна от кофе с молоком — это плоские коричневые родинки, которые обычно имеют овальную форму. Они могут становиться больше и темнее, и ваш ребенок может получать их больше в детстве.
- Монгольские пятна — это гладкие плоские родимые пятна синего или серо-голубого цвета, обычно на пояснице и ягодицах.Часто они похожи на синяки. Они очень распространены среди новорожденных с более темной кожей. Обычно они исчезают к школьному возрасту, но могут никогда не исчезнуть полностью.
- Пятна от портвейна при рождении имеют розово-красный цвет, а затем становятся более темными красно-пурпурными. Эти родинки образованы кровеносными сосудами, которые не развивались должным образом. Они могут быть большими. Легкие пятна от портвейна могут исчезнуть, но примерно половина из них становится больше по мере роста ребенка. Иногда они становятся толще и темнее.
- Гемангиомы (скажем, «хи-ман-джи-ох-мух») — это приподнятые синие, красные или пурпурные родинки, образованные скоплением кровеносных сосудов любого размера и формы.Большинство из них растут около года, затем белеют и начинают усыхать.
Дополнительную информацию смотрите в теме Родинки.
А желтуха?
Кожа и белки глаз многих новорожденных имеют желтый оттенок. Это называется желтухой. У новорожденных желтуха обычно проходит сама по себе в течение недели и не требует лечения. Но в редких случаях желтуха усиливается и может вызвать повреждение головного мозга. Вот почему важно позвонить своему врачу, если вы заметили признаки ухудшения желтухи.Если вам кажется, что кожа или глаза вашего ребенка становятся более желтыми, или если ваш ребенок более устал или ведет себя плохо, позвоните своему врачу. Дополнительную информацию см. В разделе «Желтуха у новорожденных».
Когда следует вызывать врача?
Всегда вызывайте врача, если у вас есть какие-либо проблемы, если ваш ребенок не ведет себя нормально или если на коже есть признаки инфицирования. Признаки могут включать:
- Усиление боли, отека или тепла в этой области.
- Красные полосы, идущие от области.
- Гной.
- Увеличение лимфатических узлов в области шеи, подмышек или паха.
- Температура 38 ° C (100,4 ° F) или выше.
- Чрезвычайно суетливый малыш.
Проблема с кожей | Позвоните своему врачу, если: |
|---|---|
Опрелостей |
|
Родинки |
|
Волдыри |
|
Желтуха |
|
Если у вас есть сомнения по поводу того, какие лосьоны или другие продукты использовать для кожи вашего ребенка, поговорите с врачом вашего ребенка при следующем посещении. Не все кожные заболевания новорожденных требуют лосьонов и кремов.Обычно нет необходимости использовать лосьоны и другие продукты для здоровой кожи новорожденного.
Кредиты
По состоянию на 22 августа 2019 г.
Автор: Healthwise Staff
Медицинский обзор: Сьюзан К. Ким, доктор медицины — педиатрия
Томас М. Бейли, доктор медицины, CCFP — семейная медицина
Кэтлин Ромито, доктор медицины — Семья Медицина
Адам Хусни, доктор медицины — семейная медицина
Джон Поуп, доктор медицины, магистр здравоохранения — педиатрия
Текущее состояние: 22 августа 2019 г.
Автор: Healthwise Staff
Медицинский обзор: Susan C.Ким, доктор медицины — педиатрия и Томас М. Бейли, доктор медицины, CCFP — семейная медицина и Кэтлин Ромито, доктор медицины — семейная медицина и Адам Хусни, доктор медицины — семейная медицина и Джон Поуп, доктор медицины, магистр здравоохранения — педиатрия
Распространенные сыпи и родинки у новорожденных
Многие новорожденные имеют кожные заболевания. Некоторые рождаются с родинками. У некоторых появляется сыпь в первые несколько месяцев жизни. Большинство бугорков и пятен на коже ребенка безвредны и обычно проходят сами по себе.
Важно знать, какие высыпания и родинки встречаются чаще всего.Это поможет вам определить необычное заболевание, которое следует посетить врачу.
Путь к улучшению здоровья
У многих младенцев вскоре после рождения появляется сыпь. Большинство из них встречаются часто, и их можно лечить дома.
Распространенные высыпания у новорожденных
Детские прыщи
- Внешний вид: белые или красные прыщики на щеках, носу, подбородке или лбу вашего ребенка.
- Причина: Воздействие материнских гормонов в утробе матери.
- Уход на дому: Лечение не требуется.Он должен исчезнуть в течение нескольких недель или месяцев.
Милия
- Внешний вид: Крошечные белые шишки на носу или лице.
- Причина: Забиты сальники.
- Уход на дому: Лечение не требуется. Сальные железы откроются, и шишки исчезнут через несколько дней или недель
Сыпь от опрелостей
- Внешний вид: Красная и болезненная кожа на ягодицах или гениталиях вашего ребенка.
- Причина: Обычно длительное пребывание в мокром или грязном подгузнике.
- Домашний уход: дайте ребенку высохнуть между сменами подгузников. Наносите крем или мазь от опрелостей при каждой смене подгузника. Часто меняйте подгузники. Избегайте использования кукурузного крахмала или других порошков. Младенцы могут их вдохнуть и повредить легкие.
Дрожжевая опрелость
- Внешний вид: Ярко-красная сыпь от подгузников, часто с более мелкими красными бугорками или пятнами по краям. Не проходит через 2–3 дня обычного домашнего ухода за подгузниками.
- Причина: Грибковая инфекция, которая растет во влажных темных местах.
- Уход на дому: Нет. Это должно быть показано врачом. Обычно это лечится лекарствами.
Тепловая сыпь (потница)
- Внешний вид: Маленькие розовые или красные пятна на коже вашего ребенка. Обычно он обнаруживается в областях, которые перегреваются и потеют, таких как шея, подмышки и область подгузников.
- Причина: перегрев из-за чрезмерной одежды или в жаркую погоду.
- Уход на дому: переместите ребенка в более прохладное место или снимите несколько слоев одежды.Вы можете дать ребенку прохладную ванну. Оденьте ребенка в свободную одежду.
Токсическая эритема
- Внешний вид: Плоские красные пятна без четких границ. У них могут быть маленькие белые или желтые точки в центре. Они редко появляются после того, как ребенку исполнится 5 дней.
- Причина: Неизвестно, но встречается почти у половины младенцев.
- Уход на дому: Лечение не требуется. Пятна обычно исчезают через несколько дней или недель.
Крышка люльки
- Внешний вид: толстые, желтые, твердые, чешуйчатые или жирные пятна на макушке головы ребенка.
- Причина: нормальное скопление масла, чешуек и омертвевших клеток кожи.
- Уход в домашних условиях: Вымойте волосы ребенка мягким детским шампунем. Удалите чешуйки щеткой с мягкой щетиной. Для устойчивых чешуек втирайте минеральное масло в кожу головы ребенка, подождите несколько минут, затем расчешите волосы и промойте их шампунем.
Экзема
- Внешний вид: Красные пятна на сухой, чешуйчатой и зудящей коже.
- Причина: Сухая, чувствительная кожа. Часто это связано с аллергией.
- Домашний уход: используйте мягкое мыло и увлажняющие средства для кожи ребенка.Избегайте использования смягчителей ткани при стирке одежды. Давайте ребенку короткие теплые ванны только каждые 2–3 дня, чтобы не пересушить кожу.
Распространенные родинки новорожденных
Родинки — это необычные пятна на коже. Они часто встречаются у младенцев. Обычно они безвредны, а некоторые блекнут или исчезают со временем.
Пятна лосося (также называемые «укусом аиста» или «поцелуями ангела»)
В основном они находятся на задней части шеи или между бровями. Это совокупность кровеносных сосудов.Многие блекнут за несколько месяцев. Иногда, особенно на задней части шеи, они могут никогда не исчезнуть полностью.
Монгольские пятна
Эти гладкие плоские сине-серые пятна обычно появляются на нижней части спины или ягодицах. Это скопления пигментов, которые не попали в верхний слой кожи. Обычно они исчезают к школьному возрасту, но могут никогда не исчезнуть полностью. Они часто встречаются у темнокожих детей.
Кафе с молоком
Эти плоские коричневые отметины имеют овальную форму.Они могли стать больше или темнее. Ваш ребенок может получить больше, когда вырастет.
Пятна от портвейна
Эти отметки образованы неправильно развившимися кровеносными сосудами. При рождении они розовые или красные, но приобретают более темный красно-фиолетовый цвет. Они могут быть большими. Более светлые могут поблекнуть. Другие могли стать больше, толще и темнее.
Гемангиомы
Эти выступающие родинки образованы скоплением кровеносных сосудов. Они различаются по размеру и форме.Они часто выглядят синими, красными или пурпурными. Большинство из них растут около года, а затем постепенно усыхают и увядают.
А желтуха?
Желтуха — это не сыпь, но она заметна через кожу. У новорожденных с желтухой кожа и белки глаз имеют желтый оттенок. Обычно это проходит через несколько дней после рождения. Это может вызвать проблемы со здоровьем, если станет достаточно плохо. Если ваш новорожденный пожелтел, немедленно обратитесь к врачу. Лечение желтухи заключается в помещении ребенка под специальный свет на несколько часов или дней.Младенцам с тяжелой желтухой может потребоваться лечение в больнице.
Что нужно учитывать
Большинство сыпи у новорожденных безвредны и проходят сами по себе. Но иногда сыпь — это симптом инфекции. Это может быть опасно для новорожденного. Позвоните своему врачу, если вы заметили у своего младенца какие-либо из следующих признаков или симптомов.
- Любая сыпь вместе с другими симптомами, такими как лихорадка, летаргия, кашель, чрезмерная суетливость или плохое питание.
- Усиление боли, отека или тепла в области сыпи.
- Красные полосы, идущие от области сыпи.
- Увеличение лимфатических узлов в области шеи, подмышек или паха.
- Блистеры, заполненные жидкостью (особенно желтой непрозрачной жидкостью).
- Выделите красные или пурпурные точки (так называемые петехии) по всему телу, которые не светлеют от давления.
Вопросы к врачу
- Нормальна ли сыпь у моего ребенка?
- Что я могу сделать для лечения сыпи?
- Как долго будет держаться сыпь?
- Что я могу сделать, чтобы у моего ребенка снова не появилась эта сыпь?
- Есть ли осложнения от этой сыпи, на которые следует обратить внимание?
- Почему у моего ребенка родинка?
- Если у меня родинка, будет ли она у моего ребенка в том же месте?
Ресурсы
Национальные институты здравоохранения, MedlinePlus: родимые пятна
Национальные институты здравоохранения, MedlinePlus: сыпь — дети до 2 лет
Авторские права © Американская академия семейных врачей,
Эта информация представляет собой общий обзор и может не относиться ко всем.Поговорите со своим семейным врачом, чтобы узнать, применима ли эта информация к вам, и получить дополнительную информацию по этому вопросу.
Красная сыпь и пятна от укола булавкой
Если прыщи сопровождаются одним из следующих симптомов, и ваш ребенок выглядит хуже, обратитесь за неотложной медицинской помощью.
- Сонливость
- Неустранимая высокая температура / лихорадка
- Мягкий тон тела (ваш ребенок выглядит и ощущается как тряпичная кукла, когда вы его берете)
- Замешательство / трудность пробуждения
- Сильные / усиливающиеся головные боли
- Очень бледная кожа
- Припадки, припадки (судороги)
- Одышка
- Острая боль в груди, усиливающаяся при дыхании
- Кашель с кровью.
Обратитесь в ближайшее отделение неотложной помощи или вызовите скорую помощь, если у вас или вашего ребенка появятся какие-либо из этих симптомов.
Джеки перечисляет некоторые из наиболее распространенных пятен и высыпаний, на которые следует обращать внимание:
1. Менингит
Это самая страшная вещь, которой боятся все родители. Однако помните, что сыпь часто является одним из последних признаков менингита или сепсиса, поэтому обратитесь к врачу, если вас беспокоит любой из этих симптомов:
На что обращать внимание
«Ребенок с менингитом обычно очень плохо себя чувствует с красноватыми / пурпурными пятнами, которые немного похожи на крошечные свежие синяки на коже — главное в том, что они не бледнеют при нажатии на них.Стеклянный тест — очень полезный способ проверки », — объясняет Джеки. «Это если вы плотно прижимаете край прозрачного стекла к коже и сыпь не исчезает, это признак заражения крови (сепсиса), и вам следует немедленно обратиться за медицинской помощью. На более темной коже сыпь труднее увидеть, поэтому поищите пятна на более светлых участках, например на ладонях, подошвах ног или животе ».
Как лечить
Если есть подозрение на менингит, ребенок должен немедленно обратиться в отделение неотложной помощи.
Это заразно?
Бактериальный менингит может быть заразным, и профессионалы, ухаживающие за вашим ребенком, сообщат вам о действиях, которые необходимо предпринять.
2. Синдром пощечины щеки
На что обращать внимание
Это вызвано парвовирусом и вызывает ярко-красную сыпь на щеках. Это сопровождается небольшой температурой, и ребенок будет чувствовать себя легким / умеренно недомоганием, но через несколько дней станет лучше.
Как лечить
Синдром пощечины щеки обычно протекает в легкой форме и должен исчезнуть без специального лечения.Если вы или ваш ребенок плохо себя чувствуете, вы можете попробовать следующее, чтобы облегчить симптомы:
- Отдыхайте и пейте много жидкости — младенцы должны продолжать нормальное питание. Обезвоживание представляет больший риск, особенно у молодых.
- При лихорадке, головной боли или боли в суставах можно принимать обезболивающие, например парацетамол или ибупрофен. Аспирин нельзя давать детям младше 16 лет.
- Чтобы уменьшить зуд, можно принимать пероральные антигистаминные препараты и / или использовать смягчающие средства — некоторые антигистаминные препараты не подходят для маленьких детей, поэтому сначала проконсультируйтесь с фармацевтом.
- К терапевтам следует обращаться: беременные женщины, контактировавшие с кем-либо с синдромом пощечины или имеющие симптомы инфекции, лица с заболеванием крови, ослабленной иммунной системой или лица с симптомами тяжелой анемии, например очень бледной кожей. , одышка, сильная усталость или обморок.
Это заразно?
Вирус распространяется при вдыхании капель, которые чихает или кашляет кто-то инфицированный, или при прикосновении к зараженной поверхности или предмету, а затем при прикосновении ко рту или носу.Очень сложно предотвратить синдром пощечины, потому что люди, у которых есть инфекция, наиболее заразны до того, как у них появятся какие-либо очевидные симптомы. Однако частое мытье рук в доме может помочь остановить распространение инфекции.
Человек с синдромом пощечины заразен в период до появления сыпи. Как только появляется сыпь, заболевание больше не передается. Если вы или ваш ребенок не плохо себя чувствуете, нет необходимости избегать учебы или работы после того, как появилась сыпь.Тем не менее, рекомендуется уведомить школу вашего ребенка об инфекции, чтобы дети, у которых развиваются первые симптомы, могли быть быстро обнаружены, а уязвимые люди могли быть осведомлены о том, что им может потребоваться медицинская помощь.
3. Ветряная оспа
На что обращать внимание
Сначала ваш ребенок будет казаться немного тусклым, он может отказаться от еды и несколько дней оставаться вялым. Затем начнут появляться несколько зудящих красных приподнятых пятен на шее, лице, груди, спине или других частях тела.Они превращаются в маленькие наполненные жидкостью волдыри, которые могут вызывать зуд и болезненность. Ребенок может быть заразным в течение нескольких дней до появления пятен и 5 дней и более после того, как пятна станут видимыми. формирование.
Как лечить
Ветряная оспа обычно протекает в легкой форме, и ее можно лечить самостоятельно, не выходя из дома. Большинство людей чувствуют себя лучше в течение недели или около того. Но некоторые люди могут серьезно заболеть, и им необходимо обратиться к врачу. Лекарства нет, но описанные ниже методы лечения могут помочь облегчить симптомы, пока организм борется с инфекцией.
- Отдыхайте и пейте много жидкости, чтобы избежать обезвоживания.
- При лихорадке могут помочь обезболивающие, например парацетамол. Ибупрофен не следует давать детям, больным ветряной оспой, так как от этого они могут серьезно заболеть. Не давайте аспирин детям до 16 лет.
ВАЖНАЯ ИНФОРМАЦИЯ: Всегда читайте упаковку или информационный листок, прилагаемый к лекарству, чтобы узнать, подходит ли оно и сколько принимать. Если вы не уверены, обратитесь к фармацевту или терапевту.
Вы можете купить препараты местного действия для нанесения непосредственно на сыпь или назначить пероральный антигистаминный препарат, чтобы уменьшить зуд и успокоить кожу — некоторые антигистаминные препараты не подходят для маленьких детей, поэтому сначала проконсультируйтесь с фармацевтом.
Противовирусное лекарство под названием ацикловир может быть рекомендовано, если есть риск тяжелой формы ветряной оспы и у вас уже есть симптомы. В идеале его нужно начинать в течение 24 часов после появления сыпи.
Это заразно?
Ветряная оспа очень заразна и может вызвать у некоторых людей серьезные заболевания, поэтому важно стараться не передавать ее другим. Если вы или ваш ребенок болеют ветряной оспой, не ходите в детский сад, школу или на работу, пока все волдыри не высохнут и не покроются корками.Обычно это происходит через пять или шесть дней после первого появления сыпи. У вас могут оставаться пятна на коже еще неделю или две, но вы больше не заразны, если пятна будут сухими и шелушащимися.
Некоторые люди подвергаются более высокому риску серьезного заболевания, если они заразятся ветряной оспой. К ним относятся:
- Беременные
- Новорожденные
- Люди с ослабленной иммунной системой
- Люди в этих группах должны избегать контактов с больными ветряной оспой и проконсультироваться со своим терапевтом, если существует риск заражения.
Ветряная оспа может передаваться при контакте с предметами, зараженными вирусом, такими как игрушки, постельное белье или одежда. Вы можете предотвратить его распространение, очистив любые предметы или поверхности дезинфицирующим средством и регулярно стирая зараженную одежду или постельное белье.
4. Корь
Корь — это очень заразное неприятное вирусное заболевание, которое имеет некоторые характерные особенности, отличающие его от других вирусов. Кроме того, это может вызвать серьезные осложнения.
На что обращать внимание
Множество красных пятен появляются вокруг шеи, за ушами и на лице, но могут появляться и в других местах, включая внутреннюю часть рта. Корь может привести к серьезным осложнениям, но благодаря программам вакцинации частота вспышек невысока.
Начальные симптомы кори могут включать:
- Насморк или заложенность носа
- Чихание
- Слезотечение
- Опухшие веки
- Болезненные красные глаза, чувствительные к свету
- Лихорадка
- Маленькие серовато-белые пятна во рту
- Боли и боли
- Кашель
- Потеря аппетита
- Усталость, раздражительность и общий упадок сил.
Как лечить
Вам следует как можно скорее связаться с вашим терапевтом, если вы подозреваете, что у вас или у вашего ребенка корь. Лучше всего позвонить перед визитом, так как вашему терапевту, возможно, потребуется принять некоторые меры, чтобы снизить риск распространения инфекции среди других. Специального лечения кори не существует, но обычно состояние улучшается в течение 7-10 дней. Если симптомы кори вызывают дискомфорт у вас или вашего ребенка, вы можете предпринять некоторые меры для их лечения, пока вы ждете, пока ваш организм не начнет бороться с вирусом.
- Отдыхайте и пейте много жидкости, чтобы избежать обезвоживания.
- Парацетамол или ибупрофен можно использовать для снижения температуры и облегчения болей или болей, если вам или вашему ребенку неудобно. (Аспирин нельзя давать детям до 16 лет). Поговорите со своим фармацевтом, если вы не уверены, какие лекарства подходят вашему ребенку.
Не ходите на работу или в школу в течение как минимум четырех дней с момента первого появления коричной сыпи, чтобы снизить риск распространения инфекции.Важно избегать контактов с людьми, которые более уязвимы для инфекции, например с маленькими детьми и беременными женщинами.
Вы можете избежать заражения корью, сделав прививку от кори, эпидемического паротита и краснухи (MMR). Корь маловероятна у людей, которые полностью иммунизированы или ранее заразились инфекцией. Вакцинация одной дозой комбинированной вакцины против кори, эпидемического паротита и краснухи (MMR) должна обеспечить около 90% иммунитета. Однако считается, что вакцинация двумя дозами вакцины MMR, как указано в Программе иммунизации детей Великобритании, обеспечивает почти 100% пожизненный иммунитет.
Данные свидетельствуют о том, что люди, наиболее подверженные заболеванию корью, — это молодые люди, которые не получали вакцину MMR и ранее не подвергались воздействию вируса. В прошлом корь была эндемичной, но после введения вакцины MMR это стало относительно редким заболеванием. Однако в последние годы инфекция стала более распространенной из-за того, что вакцинация не прошла.
5. Немецкая корь (краснуха)
На что обращать внимание
Это обычно легкое заболевание, при котором сначала появляются маленькие красные пятна на лице, а затем распространяются на другие части тела.Другие симптомы включают опухшие железы и простудную болезнь. В настоящее время это редко встречается в Великобритании благодаря плановой вакцинации. Однако серьезную озабоченность вызывает заражение беременной женщины вирусом в первые 16 недель беременности, поскольку он может вызвать врожденные дефекты у ее ребенка.
И корь, и краснуха являются вирусными, однако инфекция краснухой обычно легкая по сравнению (симптомы включают сыпь и увеличение лимфатических узлов), но вероятность развития осложнений мала.Основной риск — заболеть краснухой во время беременности.
Как лечить
При подозрении на краснуху всегда следует обращаться к терапевту. Лучше всего позвонить перед визитом, так как вашему терапевту может потребоваться принять некоторые меры, чтобы снизить риск передачи инфекции другим людям. Специального лечения краснухи не существует. Состояние обычно легкое и улучшается без лечения в течение 7-10 дней. Если симптомы краснухи доставляют дискомфорт вам или вашему ребенку, вы можете предпринять некоторые действия, ожидая, пока инфекция пройдет.
- Отдыхайте и пейте много жидкости, чтобы избежать обезвоживания.
- Парацетамол или ибупрофен можно использовать для снижения температуры и снятия болей или болей. (Аспирин нельзя давать детям до 16 лет). Поговорите со своим фармацевтом, если вы не уверены, какие лекарства подходят вашему ребенку.
Это заразно?
Пока у вас краснуха, важно снизить риск передачи инфекции другим людям. Если вы или ваш ребенок страдаете этим заболеванием, вам следует избегать работы или школы в течение четырех дней с момента появления сыпи от краснухи.
В редких случаях краснуха может вызвать серьезные проблемы у будущего ребенка, поэтому вам также следует избегать контактов с беременными женщинами в течение четырех дней с момента появления сыпи. Если вы беременны и у вас появилась сыпь, или если вы контактировали с кем-то, у кого есть сыпь, немедленно обратитесь к терапевту или акушерке.
6. Импетиго
На что обращать внимание
Это часто начинается с красного пятна на коже вокруг носа или рта, но может возникать на любом участке тела. Через несколько дней красные пятна приобретают твердый / коричневатый цвет.
Это вызвано чрезмерным ростом кожных бактерий и легко устраняется антибиотиками, хотя легко распространяется, если не лечить.
Поговорите со своим терапевтом, если вы считаете, что у вас или вашего ребенка могут быть симптомы импетиго. Импетиго обычно не является серьезным заболеванием, но иногда оно может иметь симптомы, похожие на симптомы более серьезных состояний, таких как целлюлит, поэтому важно поставить правильный диагноз.
Как лечить
Импетиго обычно проходит через несколько недель без лечения.Тем не менее, лечение часто рекомендуется, поскольку оно может сократить продолжительность болезни примерно до 7-10 дней и снизить риск передачи инфекции другим людям.
Использование одних только гигиенических мер даже при небольших локализованных поражениях не рекомендуется. Основное назначаемое лечение — это кремы с антибиотиками или пероральные антибиотики, а продолжительность лечения обычно составляет одну неделю.
Это заразно?
Во время лечения важно соблюдать меры предосторожности, чтобы свести к минимуму риск распространения импетиго на других людей или на другие части тела.Большинство людей перестают быть заразными после 48 часов лечения или после того, как их язвы высохнут и зажили. До этого момента важно не ходить в школу или на работу.
Для предотвращения риска распространения инфекции:
- Не делитесь фланелевыми тканями, постельным бельем или полотенцами с людьми, у которых импетиго.
- Вымойте язвы и слегка прикройте их.
- Не прикасайтесь к язвам и не царапайте их.
- Избегайте контакта с новорожденными, приготовления пищи, занятий контактными видами спорта или посещения тренажерного зала — до тех пор, пока не минует риск заражения.
- Часто мойте руки
- Моющиеся игрушки следует мыть — тщательно не протирать игрушки, не подлежащие стирке.
7. Экзема
На что обращать внимание
Сухие / воспаленные участки кожи обычно образуются на локтях и под коленями, но могут возникать на любом участке тела.
Как лечить
Лечение экземы заключается в том, чтобы разорвать цикл «царапина-зуд» и восстановить влажность кожи. Обычно он хорошо реагирует на регулярное использование смягчающих / увлажняющих средств и местных стероидных препаратов при обострениях.Невозможно «передозировать» увлажняющие кремы, и то, что может работать для одного человека, может не работать для другого. Стероидные препараты полезны при лечении обострений, но их следует применять по назначению. Существуют также специальные добавки для ванн / гели для душа / мыло, которые помогают справиться с экземой.
Это заразно?
Экзема не заразна. Это хроническое заболевание кожи, наиболее распространенное в детстве.
8. Моллюск
На что обращать внимание
Небольшие скопления выпуклых пузырей, наполненных жидкостью, могут образоваться где угодно на теле или конечностях.Эти пятна безвредны, и ребенок не заболеет, но они заразны и передаются от человека к человеку.
Как лечить
Их очистка может занять до 18 месяцев. Обычно лечение не требуется, поскольку они проходят сами по себе.
Это заразно?
Разрешение спонтанное, но заразительное. Он может передаваться при тесном прямом контакте. Если вы заразились вирусом и на вашей коже появляются пятна, вирус также может распространиться на другие участки.Неизвестно, как долго человек с моллюском заразен, но считается, что заразный период может длиться до полного заживления последнего пятна.
9. Аллергические волдыри
На что обращать внимание
Это волдыри, красноватые выпуклые пятна на коже, которые могут быстро появляться на разных частях тела. Они, как правило, вызывают зуд и обычно возникают из-за контакта с аллергеном, например. шерсть животных / перхоть, травы или пищевые продукты / добавки.
Как лечить
Антигистаминные препараты, такие как Пиритон, могут быть полезны для уменьшения симптомов и прогрессирования.Чаще всего сыпь проходит быстро в течение 24 часов, но если возникает сопутствующий отек лица, губ или какие-либо проблемы с дыханием, звоните по телефону 999.
Это заразно?
Аллергические волдыри не заразны. Это связано с тем, что аллергические реакции являются результатом уникальной реакции иммунной системы каждого человека на определенные триггеры. Вещества, вызывающие реакцию у одного человека, могут не вызвать реакции у другого.
10. Неонатальные тепловые пятна
На что обращать внимание
Эти маленькие красные пятна с крошечным белым прыщиком наверху появляются на лице, шее и верхней части груди.Это результат того, что незрелые потовые железы блокируются, когда ребенку становится жарко. Они очень распространены и обычно не вызывают беспокойства и исчезнут через несколько месяцев.
Узнайте больше о вариантах медицинского обслуживания детей, доступных вашей семье. Вы также можете получить дополнительную информацию в наших центрах по уходу за беременными и детьми или, если у вас есть конкретный вопрос, вы можете спросить наших экспертов.
Дополнительная литература
Менингит
Кожные высыпания у младенцев
Аллергия
Руководство по устранению выступающих шишек на коже
Getty Images
Я бы солгал, если бы сказал, что никогда не ложился спать допоздна WebMD-ing после того, как обнаружил загадочную шишку на руке.Это прыщ? Киста? Рак кожи?!
Конечно, 99 процентов времени я делаю гору из укуса насекомого. Но на вашей коже есть несколько странных бугорков и шишек, которые, хотя и не обязательно вредны, могут быть неприятными. Пусть шишка слишком надолго станет беспорядочной, и вы можете даже иметь дело с вещами уровня доктора Прыща Поппера. (Дрожит.)
Воспользуйтесь этим фото-руководством, чтобы расшифровать неровности на теле — и решить, нужно ли вам обратиться к дерматологу, стат.
Реклама — продолжить чтение ниже
1 Фолликулярный кератоз
Что это: «Волнистый кератоз вызывает появление шишек цвета кожи или красного цвета, обычно на предплечьях и ногах», — говорит Дебра Джалиман, M.D., автор книги Skin Rules: Trade Secrets from a Top New York Dermatologist . «Кожа обычно очень грубая, как наждачная бумага».
Почему это у вас : Это неприятное состояние кожи вызвано накоплением кератина, белка, который защищает вашу кожу от вредных веществ и инфекций. «Поскольку кожа не отшелушивается нормально, избыток кератина блокирует поры, что приводит к образованию крошечных бугорков», — говорит Джалиман.
Лечение : Используйте звуковую очищающую щетку (например, Clarisonic Mia 2 ), которая мягко ускоряет процесс отшелушивания, и увлажняющие средства с отшелушивающей молочной или салициловой кислотой (поскольку сухая кожа имеет тенденцию к ухудшению состояния).
2 Вишневые ангиомы
Что это такое: «Вишневые ангиомы — это безвредные красные шишки, которые могут развиваться где угодно на теле», — говорит Джошуа Зейхнер, доктор медицины, директор косметических и клинических исследований в больнице Mount Sinai. Они состоят из расширенных кровеносных сосудов.
Почему они есть: Обычно все сводится к генам. Но иногда их количество и размер увеличиваются во время беременности, а иногда, когда уровень эстрогена очень высок.
Лечение: К счастью, обычно они не опасны. Ваш дерматолог может косметически удалить их с помощью лазера или других инструментов в офисе.
3 Дерматофибромы
Что это такое: «Эти розово-коричневые твердые шишки на коже технически являются разновидностью шрама», — говорит Циппора Шейнхаус, доктор медицины, дерматолог из Беверли-Хиллз, сертифицированный советом. Они могут появиться где угодно на теле, но чаще всего на ногах и руках.
Почему они есть: «Они часто возникают в результате вросших волос, укусов насекомых или других травм кожи и иногда появляются во время беременности», — говорит Шейнхаус.
Лечение: Их не нужно снимать, но можно, если вы чувствуете дискомфорт. «Если у вас много дерматофибром, обратитесь к дерматологу, чтобы убедиться, что у вас нет основного предрасполагающего состояния, которое их вызывает», — говорит Шейнхаус, например, волчанки.
4 Келоиды
Что это такое: «Келоиды — это толстые твердые образования рубцовой ткани, которые возникают в месте травмы кожи, но вместо того, чтобы ограничиваться точной линией рубца, они выходят далеко за ее пределы, затрагивая здоровую кожу», — говорит Шейнхаус. .Они могут быть зудящими и болезненными.
Почему они есть: Они часто образуются после травм кожи от прыщей, ветряной оспы, пирсинга, шрамов от кесарева сечения и даже незначительных царапин. Цайхнер говорит, что, хотя их может получить любой, они чаще встречаются у пациентов с более темным оттенком кожи.
Лечение: Иногда они становятся меньше со временем, но если нет, существует ряд вариантов лечения, включая замораживание, лазерное лечение, инъекции стероидов и местный силикон, — говорит Шейнхаус.
5 Родинки
Какие они: Хорошо, вы знаете это. «Это коричневые пятна на коже, состоящие из скоплений клеток кожи, содержащих меланин», — говорит Шейнхаус.
Почему они у вас: Генетика (вы рождаетесь с маленькими, которые растут!) И пребывание на солнце. У светлокожих их, как правило, бывает больше.
Лечение : Вы можете оставить их в покое, но следите за новыми и необычно выглядящими, поскольку они могут быть злокачественными.(В этом случае сразу приступайте к дерме!)
6 Липомы
Что это такое: Липома — это доброкачественная жировая опухоль, которая на ощупь кажется рыхлой и может двигаться при легком нажатии пальцами, — говорит Шейнхаус. Они могут появиться в любом месте тела, где есть жир, но они не прикреплены к нижележащему жировому слою или к вышележащей коже.
Почему они у вас: Липомы имеют тенденцию быть генетическими.Они не связаны с лишним весом или набором веса, и они не уменьшаются, если вы теряете килограммы.
Лечение: Обычно они безвредны, но могут вызывать болезненные ощущения, если разрастаются и давят на близлежащие нервы. «Лучше всего удалить его», — говорит Шейнхаус.
7 Фолликулит
Что это: «Фолликулит — это инфекция волосяных фолликулов», — говорит Джалиман, и он выглядит как небольшая белая шишка.«Это обычное явление в областях, где наблюдается повышенное потоотделение, таких как ягодицы, и многие люди путают это с прыщами на ягодицах», — говорит Цайхнер.
Почему он у вас: Это вызвано слишком большим количеством бактерий на коже, например, когда вы пропускаете душ после тренировки или слишком долго остаетесь в потной одежде. «Я также видел это от людей, которые не бреются должным образом», — добавляет Джалиман. Если вы используете тусклую бритву или бреетесь без крема для бритья, вы подвергаете себя риску.
Лечение: Фолликулит можно лечить с помощью местных антибиотиков (или таблеток в тяжелых случаях).
8 Метки на коже
Что это такое: «Кожные метки — это мясистые бугорки, которые обычно возникают вокруг шеи и под мышками», — говорит Цайхнер.
Почему они у вас: Обычно все сводится к генетике, хотя до сих пор неясно, почему именно они возникают. Однако избыточный вес и диабет могут увеличить вероятность развития кожных меток.
Лечение: «Они безвредны, но если они станут большими, они могут помешать вашему нижнему белью или украшениям», — говорит Цайхнер.Поговорите со своим дерматологом о том, чтобы их профессионально отрезали. (И, пожалуйста, не сдирайте с себя ярлыки кожи!
9 Себорейный кератоз
Что это такое: «Себорейный кератоз — это бородавчатые шишки телесного или коричневого цвета, которые обычно появляются на груди, спине, конечностях и вокруг линии бюстгальтера», — говорит Цайхнер. Они безвредны, хотя в некоторых случаях могут стать большими, зудящими и воспаленными.
Почему они у вас: Обычно это просто то, что случается, когда вы становитесь старше.«Некоторые описывают их как ракушки, которые с возрастом растут на коже», — говорит Цайхнер.
Лечение: Ваш дерматолог может заморозить их с помощью жидкого азота, или вы можете попробовать новое, одобренное FDA средство под названием Eskata.
Крисси Брэди Крисси регулярно пишет для Prevention, а также пишет для Cosmopolitan, Weight Watchers, Women’s Health, FitnessMagazine.com, Self.com и Shape.com. Дэйли Куинн Дейли Куинн — уроженец Коннектикута, уроженец Техаса, писатель о красоте и благополучии, живущий в Нью-Йорке.Этот контент создается и поддерживается третьей стороной и импортируется на эту страницу, чтобы помочь пользователям указать свои адреса электронной почты. Вы можете найти больше информации об этом и подобном контенте на сайте piano.io.
Реклама — продолжить чтение ниже
Узоров витилиго
Я всегда считал витилиго красивым, включая множество узоров, которые образуются на людях с разными цветами, оттенками и оттенками кожи.Витилиго может появляться на любой части тела, иметь самые разные формы и формы. Чаще всего встречается на лице и гениталиях, затем на руках и ногах, а затем и на остальном теле. Одна женщина обрисовала все свои пятна ручкой, что мне показалось действительно крутым, и я разместил ее фотографию в своем блоге о витилиго и татуировках (конечно, с ее разрешения). Поскольку я видел много пациентов в течение многих тысяч посещений в моей клинике витилиго, я видел МНОГО закономерностей, но все время вижу новые.Это одна из тех вещей, которые делают мою работу очень интересной!
Лично я не думаю, что ТАК важно указывать точный тип витилиго, который есть у пациента, за исключением сегментарного витилиго, которое я опишу ниже. Это потому, что все другие формы обычно лечатся одинаково и имеют аналогичный прогноз. Важно отметить, что участки тела без волос плохо поддаются большинству медицинских процедур. К безволосым участкам тела у большинства людей относятся губы, кончики пальцев, суставы пальцев, нижняя сторона запястий, ступни и части гениталий.Если ваш образец витилиго преимущественно включает в себя эти области (например, витилиго на губах и кончиках пальцев), то вылечить его сложнее. Таким образом, некоторые врачи любят маркировать типы, потому что они знают, какие из них имеют лучший или худший прогноз при лечении, исходя из их распределения в этих областях. Но я обнаружил, что формы не попадают точно под одно из четких обозначений, и мне трудно выбрать одно. Я думаю, что намного проще просто назвать витилиго «витилиго», а затем сказать пациенту, что безволосые участки плохо поддаются лечению.ЗА ИСКЛЮЧЕНИЕМ сегментарного витилиго (опять же, поясняется ниже). Но опять же, я больше не скупщик, а не сплиттер, и, может быть, поэтому я чувствую то же самое.
Распространенные виды витилиго
Обычно витилиго проявляется в виде множественных пятен на коже с обеих сторон тела, чаще всего симметрично. Итак, если есть пятно на одной стороне лица, часто есть такое же пятно на другой стороне. Если пятно находится рядом с центром тела, оно вырастет посередине и затронет и другую сторону.Иногда пятна обнаруживаются только на слизистых оболочках тела (например, на губах, внутренней части носа или в области гениталий), поэтому образец называется витилиго слизистой оболочки . Если он затрагивает губы или другие части лица, а также руки и / или ноги, он называется акрофациальное витилиго («акральный» означает руки и ноги). Это действительно распространенное явление, поскольку витилиго чаще всего поражает лицо и / или руки (более 80% людей с витилиго). Если поражаются в основном губы и кончики пальцев, это называется витилиго кончиков губ .Если витилиго поражает только небольшую область тела, его можно назвать фокальным витилиго , но я обнаружил, что это обычно довольно быстро распространяется и превращается в другую форму. Пятна могут сильно распространяться и затрагивать большие части тела по всему телу, это называется генерализованным витилиго . Если он затрагивает большую часть тела (некоторые говорят, что более 80%), он называется универсальное витилиго — я видел пациентов, у которых было так много витилиго, что было трудно найти области нормального цвета кожи, потому что они были красивыми. много всего белого.Интересно, что у большинства пациентов с универсальным витилиго, которых я наблюдал, все еще сохранился весь цвет волос, что действительно интересно.
Сами пятна также могут иметь различный внешний вид, даже в пределах вышеуказанных форм, определяемых анатомическим расположением на теле. Обычно пятна витилиго довольно простые, выглядят как круглые и полностью белые, окруженные нормальной кожей. Однако есть еще 4 появления, и все они указывают на то, что пятно быстро растет или «активно», а не стабильно.Представьте себе обычное круглое белое пятно как тлеющий пепел после того, как лесной пожар в основном выгорел, а эти четыре формы — это бушующий ад, который бесконтрольно горит. Это важно, потому что, когда я вижу одну из этих форм на коже, я знаю, что болезнь очень активна, и лечу более агрессивно, чтобы предотвратить распространение витилиго, в то время как более медленные, но более эффективные методы лечения начинают работать.
Воспалительное витилиго — одна из этих очень активных форм, у которой есть розовая кайма белого пятна, иногда с появлением чешуек и часто зуд.Розовая граница обычно довольно тонкая, и ее легко пропустить, если вы ее не ищете. Трихром витилиго имеет три цвета вместо двух («три» означает три, «хром» означает цвет), включая нормальную кожу, белый центр и более светлую гипопигментированную границу между ними. Confetti vitiligo состоит из множества очень маленьких пятен витилиго, обычно размером 1-3 мм, которые часто сгруппированы вместе на более крупных участках, размером около четверти или полдоллара, или по краям существующего пятна.Наконец, феномен Кебнера описывает, когда пятно витилиго следует за травмой кожи, такой как царапина, царапина или ожог. Эти пятна принимают форму травмы, поэтому обычно они не имеют типично круглой формы, но могут быть длинной линией, например, в случае царапины. Эти проявления не являются «типами витилиго» сами по себе, потому что они могут быстро менять внешний вид, переходя от одного к другому, а затем успокаиваясь и становясь похожим на обычное старое белое пятно. Конфетти-витилиго — хороший тому пример, когда десятки или сотни крошечных белых пятен превращаются в нормально выглядящие круглые пятна, когда они срастаются вместе, обычно всего за несколько месяцев.
Изображение предоставлено: Teitge DesignСегментарное витилиго — особый случай
Существует одна форма витилиго, сегментарного витилиго , которая не подчиняется обычным правилам и отличается от всех других типов, перечисленных выше. Он затрагивает только одну область тела только с одной стороны, не пересекая среднюю линию тела спереди или сзади (обычно). Реже бывает сегментарное витилиго, которым страдают только около 5% взрослых и 20% детей. Поскольку этот рисунок также характерен для опоясывающего лишая, который обычно поражает кожу только над одним нервом или «дерматомом», сегментарное витилиго было названо дерматомным витилиго, но это неверно.Шаблон редко, если вообще когда-либо, следует за истинным дерматомом и часто идет в направлении, противоположном дерматомам, поэтому мы не должны использовать этот термин.
Сегментарное витилиго уникально, даже если не считать того факта, что оно не пересекает среднюю линию. Распространяется очень быстро, быстрее, чем другие формы, но всего около 6 месяцев (иногда до года). Это такой быстрый темп, что пациенты предполагают, что он скоро покроет все их тело, но он резко останавливается и обычно остается стабильным, не меняясь, навсегда после этого.Сегментарное витилиго также часто довольно быстро окрашивает волосы в белый цвет на пораженном участке, что важно, потому что пятна витилиго с белыми волосами обычно не очень хорошо поддаются лечению. Это потому, что стволовые клетки меланоцитов, которые могут производить больше клеток, вырабатывающих пигмент, живут в волосяных фолликулах, но, скорее всего, разрушаются, если волосы поражены витилиго, становясь белыми.
Исходя из этого, вы можете себе представить, что сегментарное витилиго плохо поддается лечению, если оно не начато очень рано, до того, как затронуты волосы.Это плохие новости о сегментарном витилиго. Конечно, хорошая новость заключается в том, что «то, что вы видите, то и получаете» примерно через 6 месяцев, обычно это не распространяется на другие области после этого. Конечно, есть исключения, о которых я расскажу ниже (это называется смешанным витилиго). Другая хорошая новость заключается в том, что сегментарное витилиго очень чувствительно к хирургической терапии, называемой процедурой трансплантации меланоцитов-кератиноцитов (MKTP), подробно описанной здесь. Фактически, MKTP часто является лекарством от сегментарного витилиго!
Смешанное витилиго очень редко и проявляется четким пятном сегментарного витилиго, которое находится на одной стороне тела и ограничено средней линией, а также другими пятнами на теле, которые соответствуют одной из других форм.Итак, у этого человека есть и сегментарное витилиго, и другая форма. Мы обнаружили, что сегментарная часть смешанного витилиго ведет себя как сегментарное витилиго (быстро распространяется, трудно поддается медикаментозному лечению, но реагирует на MKTP), в то время как другие пятна действуют как другие формы и более чувствительны к традиционным методам лечения.
Паттерны возврата пигмента
Как только мы начинаем лечить пятна витилиго, пигмент возвращается, тем самым обращая болезнь вспять. Если в пятнах, которые мы лечим, есть пигментированные волосяные фолликулы, примерно через 3 месяца лечения вокруг каждого волоса появляются маленькие коричневые пятна.Из-за паттерна мы называем это перифолликулярной репигментацией , и это лучший паттерн для обращения болезни, потому что каждое маленькое коричневое пятно со временем растет, переходя в другие пятна и полностью заполняя бывшее белое пятно. Иногда я вижу эту закономерность, даже когда кто-то не лечит витилиго намеренно, обычно на участках кожи, подверженных воздействию солнца. Пациенты часто не уверены, возвращается ли это пигмент или это просто пигмент, оставшийся после того, как белое пятно распространилось вокруг него.Я всегда говорю им, что это определенно возвращение пигмента, поскольку белые пятна не оставляют пигментных пятен, когда они распространяются. Итак, это хорошие новости!
Даже несмотря на то, что лучший образец — перифолликулярный, а участки без волос плохо реагируют, они все же поддаются лечению, но по другому образцу, называемому маргинальным репигментацией . Это когда края белого пятна немного расползаются, сжимая все пятно на несколько миллиметров. Это не очень помогает, но делает пятно меньше и может полностью заполнить пятна, если они изначально небольшие (менее 5 мм в диаметре или около того).Интересно, что когда я много лет назад наблюдал за пациентами и со мной в моей клинике были ординаторы или стажеры, они спрашивали, откуда я знаю, что неровные края означают, что пятно становится меньше, а не наоборот, становится больше. В то время я не знал, по крайней мере, сознательно, хотя каким-то образом знал, что считал своим «внутренним чувством». Я понял это только после того, как прочитал очень старый учебник по витилиго, атлас, написанный в конце 1800-х годов. В книге на самом деле сказано, что если на неровном крае пигментированная часть закруглялась, то пятно уменьшалось или репигментировалось.Если белая часть была закругленной, значит, она увеличивалась или депигментировалась. Я подумал, что это здорово, что я чему-то научился из учебника старше 135 лет! Я думаю, это похоже на то, что Малькольм Гладуэлл описал в своей книге « Blink » — когда врачи знали о своих пациентах то, что они не могли выразить словами. Они знали эту информацию, поскольку видели так много пациентов, но данные где-то были в их подсознании!
Сводка
Иногда вышеуказанные формы, за исключением сегментарного витилиго, объединяют вместе и называют « несегментарное витилиго », но мне ДЕЙСТВИТЕЛЬНО не нравится этот термин.Я думаю, что глупо определять тип витилиго по тому, чем он НЕ является, тем более что это наиболее распространенная форма витилиго (80-95% всех случаев). Это также не имеет значения для большинства людей, которые не знают, что такое сегментарное витилиго (конечно, не для вас, потому что вы читаете этот блог и знаете все о сегментарном витилиго). Поскольку я не думаю, что разделение витилиго на вышеуказанные формы необходимо или полезно, и поскольку мне так не нравится термин «несегментарное витилиго», я обычно называю многие паттерны просто «витилиго», а затем выделяю «сегментарный подтип». .
Это описывает многие лица витилиго, и теперь, надеюсь, вы можете оценить закономерности, как я их вижу. И вы кое-что знаете о том, что означают эти паттерны, как они будут реагировать на лечение и как они будут развиваться (или нет) в будущем!
Контагиозный моллюск | Дерматология | JAMA дерматология
Molluscum contagiosum — это распространенная вирусная инфекция, которая вызывает небольшие неровности на коже.
Моллюск чаще всего встречается у здоровых детей. Вирус моллюска может передаваться другим людям при прямом контакте кожа к коже с неровностями, а также к другим участкам собственной кожи пациента («автоинокуляция») при царапании или растирании. Он также может передаваться при контакте с предметом (например, полотенцем, спортивным ковриком, бритвой), на который попадает вирус, потирая неровности. Моллюск, который развивается у подростков и взрослых, может быть вызван сексуальной активностью. Вирус моллюска поражает только поверхность тела и никогда не распространяется внутри.
Шишки моллюска обычно появляются через 2–6 недель после заражения вирусом. Состояние длится от нескольких месяцев до нескольких лет, в среднем около 1 года. За это время некоторые неровности могут исчезнуть сами по себе, а могут появиться новые.
Поражения моллюска начинаются с куполообразных блестящих бугорков с центральной ямкой или беловатой «сердцевиной». Они от розового до телесного цвета и размером с ластик от булавки до карандаша.Моллюск может возникнуть на любом участке кожи, кроме ладоней и подошв. Обычные участки — шея, подмышки, боковые стороны груди, бедра, ягодицы, гениталии и лицо. Количество шишек колеблется от 1 до десятков, и часто они сгруппированы вместе.
Кожа вокруг моллюска может стать розовой, шероховатой и зудящей. Эта реакция, похожая на экзему, может привести к расчесыванию, что может привести к распространению вируса. Сами бугорки моллюска могут стать красными и опухшими, иногда образуя гнойные прыщи.Обычно это хороший признак того, что иммунная система борется с вирусом и начинает избавляться от инфекции. Когда неровности моллюска проходят, они могут оставлять розово-пурпурные или белые пятна, которые со временем исчезают.
Врачи обычно могут распознать моллюск по коже. Иногда для подтверждения диагноза проводят соскоб или биопсию.
Поскольку моллюск очищается сам по себе в течение нескольких месяцев или нескольких лет, лечение не требуется, если неровности не вызывают беспокойства.Нет причин удерживать детей дома от детских садов или школ. Подавляющее большинство людей с моллюском, даже с множеством стойких шишек, имеют нормальную иммунную систему. Однако у пациентов с иммунными нарушениями могут быть тяжелые инфекции.
Для предотвращения вирусного распространения:
Избегайте царапин и повреждений неровностей.
Если есть зудящая сыпь или экзема, применяйте местные стероиды (безрецептурный гидрокортизон или по рецепту) ежедневно в течение 1-2 недель.
Избегайте совместного использования полотенец и контакта кожи с кожей во время купания с братьями и сестрами.
Избегайте бритья или полового контакта с участками, где есть моллюски.
Если требуется лечение детей, обычным способом лечения в кабинете врача является кантаридин («сок волдыря»). Наносится на отдельные неровности и смывается через 2–4 часа; Затем образуются пузыри, заполненные жидкостью, и в идеале шишки исчезают по мере заживления волдырей. Офисный «кюретаж» или соскабливание шишек моллюска и замораживание шишек жидким азотом чаще проводят у детей старшего возраста, подростков и взрослых.Иногда полезно домашнее использование кремов, которые раздражают поверхность шишек.
Раздел коробки Ref IDДля получения дополнительной информации
Чтобы найти эту и другие страницы пациентов JAMA Dermatology , перейдите по ссылке на страницу пациента на веб-сайте JAMA Dermatology по адресу http://www.

 В тяжелых случаях они достигают размеров ладони пациента;
В тяжелых случаях они достигают размеров ладони пациента;