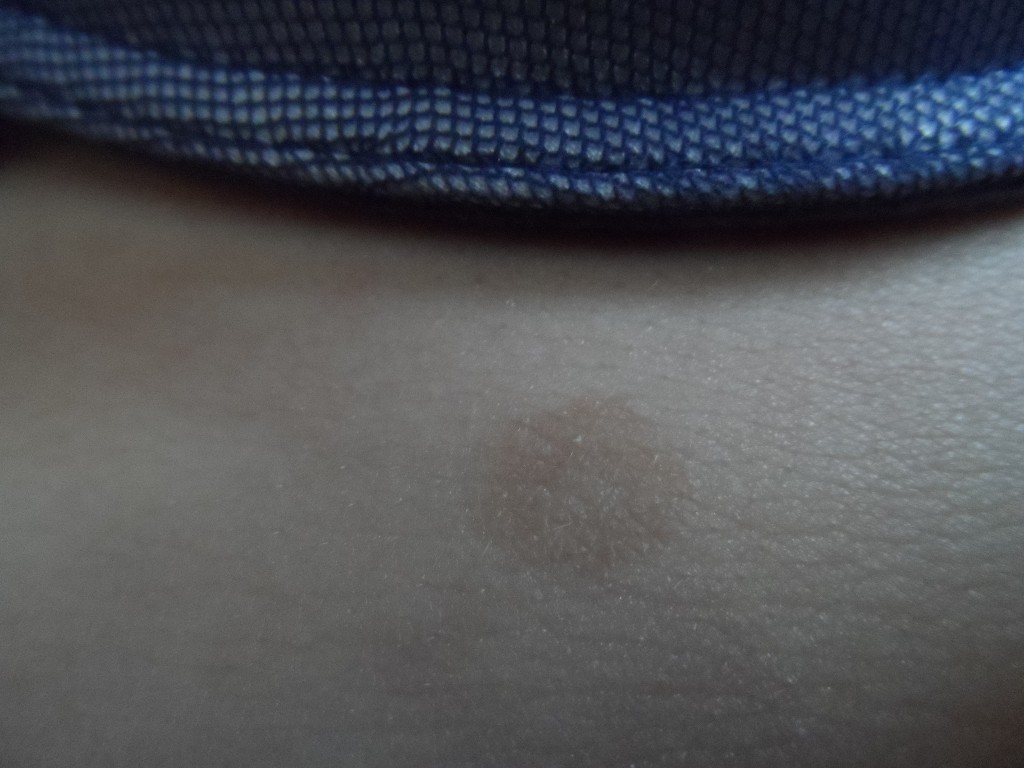
дерматофиброма — СПБ ГБУЗ «Кожно-венерологический диспансер № 4»
Дерматофиброма относится к доброкачественным новообразованиям кожного покрова. Другое её название – гистиоцитома (или склерозирующая гемангиома). Она образуется в
глубине кожных покровов, а наружу выходит лишь небольшая её часть. В большинстве случаев дерматофибромы встречаются у женщин. Обычно наблюдается появление только одного образования, реже – множества. Чаще всего встречается дерматофиброма на ноге. Тем не менее, она может появиться на верхних конечностях, плече, лице и других участках. По внешнему виду это образование напоминает родинку или бородавку. У него обычно гладкая поверхность. Подобное доброкачественное образование состоит из клеток – фибробластов и гистиоцитов. Дерматофибромы могут отличаться по цвету. Встречаются розовые, коричневые, фиолетовые, чёрные и серые оттенки этого образования. Его форма чаще всего округлая.
Причины появления дерматофибром
Предполагается, что появление различных высыпаний неинфекционного генеза связано с укусами насекомых.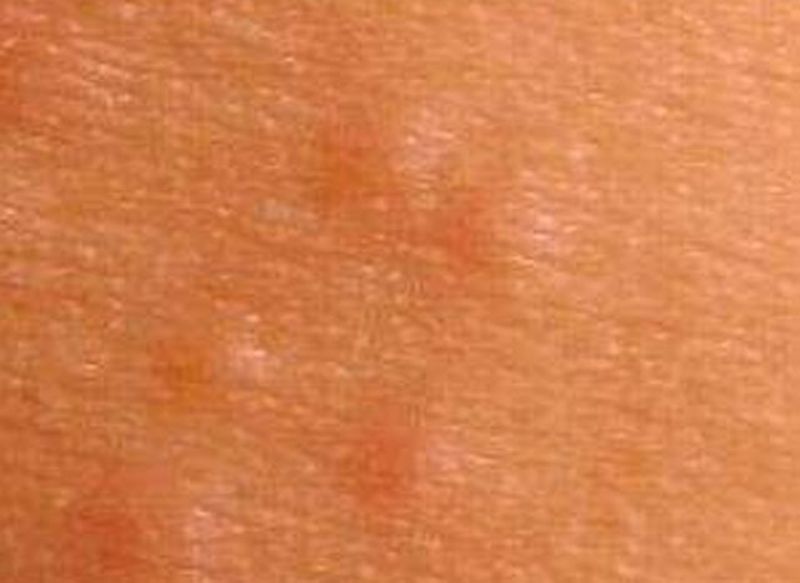
Виды дерматофибром
В зависимости от вида образования и его консистенции, а также причин появления, выделяют 3 формы дерматофибром. Независимо от разновидности, все они является доброкачественными. Выделяют следующие формы: Мягкая дерматофиброма.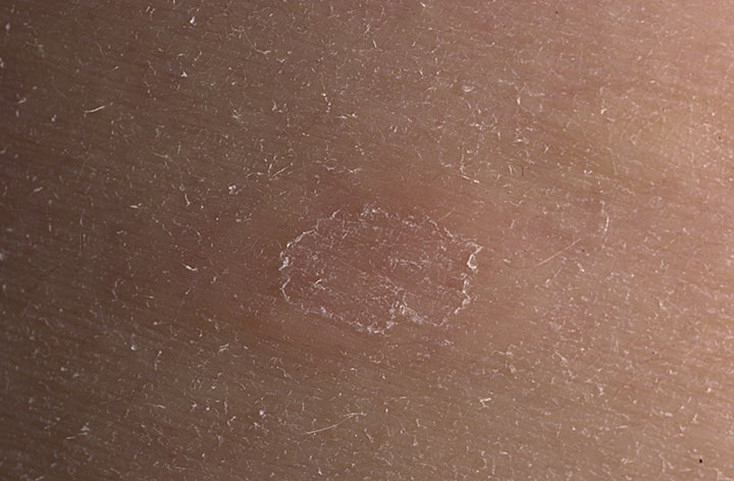
или несколько плотных узелков на коже.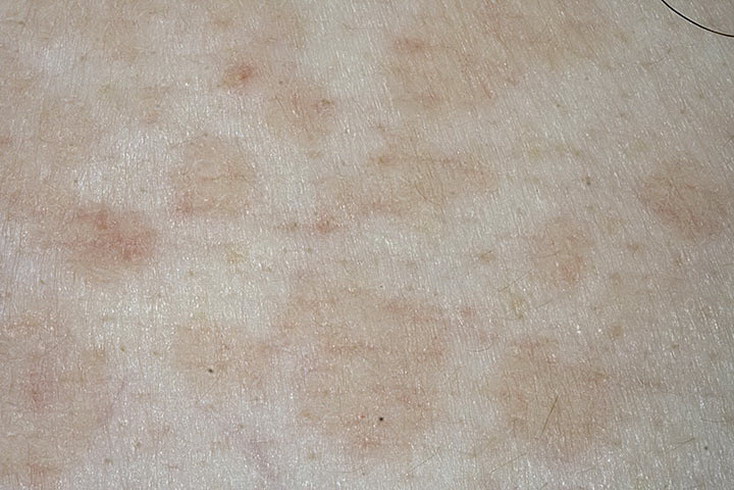 Имеет маленький размер – до 1 см. Цвет этого образования варьирует от красного до чёрного оттенка.
Имеет маленький размер – до 1 см. Цвет этого образования варьирует от красного до чёрного оттенка.
Симптомы
Выделяют следующие симптомы, характерные для дерматофибромы (гистиоцитомы): Образование чаще всего округлой формы. Поверхность – гладкая, в редких случаях – бородавчатая. Имеет тенденцию к медленному росту. Цвет дерматофибромы чаще всего зависит от клинической формы (от телесного оттенка до чёрного). В большинстве случаев возникает у женщин среднего возраста на коже нижних или верхних конечностей, лица, туловища. При трении об одежду может сопровождаться неприятными ощущениями, зудом, покраснением. Повреждение этого новообразования приводит к кровоточивости.
Диагностика дерматофибром
Несмотря на то, что дерматофиброма относится к доброкачественным процессам, при её появлении стоит обратиться к врачу. Ведь образования кожи очень похожи между собой, и различать их сложно для тех, кто не имеет опыта в данном деле. В первую очередь дерматолог задаёт вопросы о том, как давно появилось данное высыпание, изменилось ли оно с течением времени, беспокоит пациента или нет. Далее он проводит пальпацию. Дерматофиброма может иметь плотную или мягкую консистенцию и дольчатое строение. При надавливании на образование оно прогибается внутрь кожи. Пальпация дерматофибромы может вызвать болезненные ощущения. Патологических выделений в норме быть не должно. Окончательно убедиться в правильности диагноза можно лишь при взятии биопсии и проведении гистологического и цитологического исследования.
Далее он проводит пальпацию. Дерматофиброма может иметь плотную или мягкую консистенцию и дольчатое строение. При надавливании на образование оно прогибается внутрь кожи. Пальпация дерматофибромы может вызвать болезненные ощущения. Патологических выделений в норме быть не должно. Окончательно убедиться в правильности диагноза можно лишь при взятии биопсии и проведении гистологического и цитологического исследования.
С чем дифференцируют дерматофибромы
Чтобы не перепутать дерматофиброму с другими новообразованиями, следует знать, какие ещё изменения на коже могут её напоминать. Среди них доброкачественные опухоли, которые имеют тенденцию к малигнизации. Примером служит пигментный невус. Помимо того, данное доброкачественное образование путают с раком.
Имеются в виду такие злокачественные опухоли, как меланома и дерматофибросаркома.
Лечение
Выбор метода лечения зависит от размера образования и от того, приносит ли оно неудобство пациенту.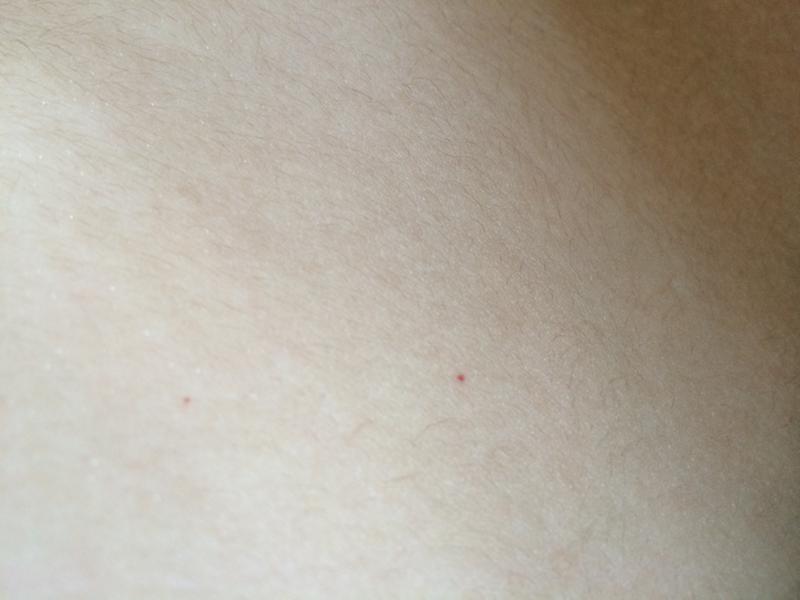 В некоторых случаях дерматофиброму рекомендуется просто наблюдать. Оперативное лечение проводят при кровоточивости образования, большом размере или быстром росте. Лазерная вапоризация. Считается безболезненной и быстрой процедурой. После удаления доброкачественного образования на коже пациент может покинуть клинику в тот же день. Операция занимает всего несколько минут. Риск осложнений при данном вмешательстве — минимальный.
В некоторых случаях дерматофиброму рекомендуется просто наблюдать. Оперативное лечение проводят при кровоточивости образования, большом размере или быстром росте. Лазерная вапоризация. Считается безболезненной и быстрой процедурой. После удаления доброкачественного образования на коже пациент может покинуть клинику в тот же день. Операция занимает всего несколько минут. Риск осложнений при данном вмешательстве — минимальный.
Данилов С.С.
Получить справочную информацию, а также записаться на процедуру можно по телефону: 956-70-86
Пятна с красным ободком на коже лица и тела – фото с пояснением, причины и лечение
Внешний вид кожных покровов напрямую связан с состоянием здоровья человека. Поэтому любое изменение цвета и других характеристик эпидермиса следует рассматривать как первый тревожный звоночек, оповещающий нас о возможных сбоях в той или иной системе организма.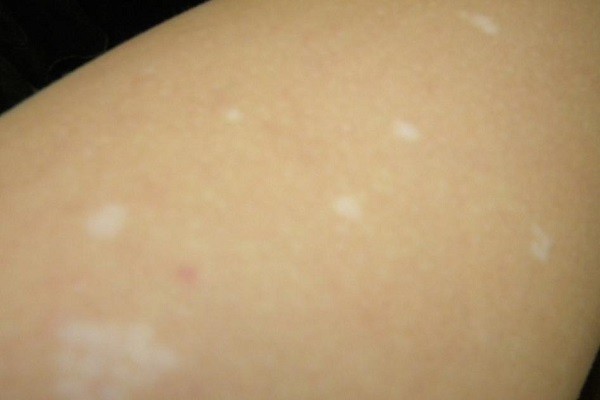
Пятна с красным ободком – неспецифический симптом, который чаще всего появляется при грибковых заболеваниях или аллергической реакции. Реже он сигнализирует об эндокринных недугах или иммунных нарушениях. Поэтому важно обращать внимание не только на интенсивность и локализацию самих высыпаний, но и на сопутствующую симптоматику: наличие/отсутствие гипертермии, зуда, шелушения, состояние лимфоузлов, признаки общего недомогания.
В этом обзоре TecRussia.ru дает основную вводную информацию, но за окончательным диагнозом и лечением следует идти на очный прием к врачу-дерматологу:
Самые распространенные причины, приводящие к их появлению подобных пятен:
- Лишай — этот термин используют для обозначения группы патологий, в основе которых лежит инфекционно-аллергическое поражение одного или нескольких слоев кожи. Они развиваются при сочетании ряда провоцирующих факторов: внедрение в эпидермальный покров возбудителя бактериальной или вирусной природы, снижение иммунитета и нетипичная аллергическая реакция организма.
 Для эффективной терапии необходимы тщательная диагностика состояния пациента, выделение возбудителя, а также слаженная работа дерматолога и иммунолога.
Для эффективной терапии необходимы тщательная диагностика состояния пациента, выделение возбудителя, а также слаженная работа дерматолога и иммунолога. - Грибковое поражение кожи — нередко сопровождается не только появлением специфических пятен, но и зудом. Причина подобного состояния – внедрение в эпидермис нитчатых грибов. Это особые микроорганизмы, инфицирование которыми происходит во время контакта с больным человеком или предметами обихода (полотенце, расческа). Иногда недуг провоцирует собственная сапрофитная микрофлора, например, при сбоях в деятельности иммунной системы.
- Аллергия — это реакция сенсибилизированного (слишком чувствительного) организма на контакт с тем или иным чужеродным агентом. Если говорить о кожных заболеваниях, то стоит упомянуть о самой распространенной патологии этой группы — контактном дерматите. Частое взаимодействие с веществами, которые воспринимаются нашей иммунной системой в качестве агрессора, провоцирует появление на поверхности дермы пятен с каймой красного цвета по краям, сопровождающихся шелушением и неприятными ощущениями.

- Системные (аутоиммунные) патологии — группа заболеваний, при которых происходит сбой в работе защитных сил организма, и он начинает воспринимать собственные ткани как чужеродные. Точная причина, по которой возникают подобные состояния, до сих пор не установлена. Ученые и врачи склоняются к мультифакторной концепции этиопатогенеза таких недугов, однако и она не может полностью объяснить все те процессы, которые происходят с больным.
Далее мы рассмотрим каждую из этих категорий подробнее, разберемся с тем, на какие симптомы обращать внимание и что делать при их появлении.
Существует большое количество разновидностей данной патологии, в случае с нашим симптомом особый интерес представляют три из них: розовый, опоясывающий и красный плоский.
- Розовый лишай или болезнь Жильбера
Инфекционно-аллергический недуг, один из симптомов которого — появление на кожных покровах круглых или продолговатой формы высыпаний с четкой каймой.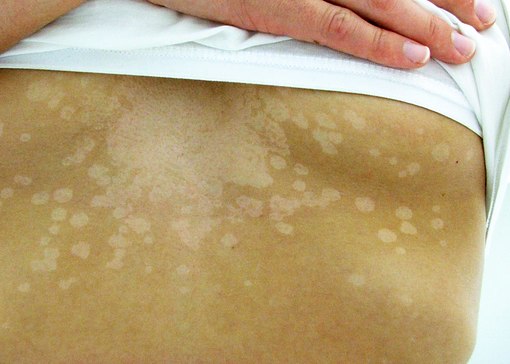 Развитие патологии связывают с занесением болезнетворных микроорганизмов (вирусов, бактерий) и неспецифической реакцией на них иммунитета. Чаще всего недугу подвержены люди в возрасте от 20 до 40 лет. Патология имеет хроническое течение, периоды обострения приходятся на весну и осень.
Развитие патологии связывают с занесением болезнетворных микроорганизмов (вирусов, бактерий) и неспецифической реакцией на них иммунитета. Чаще всего недугу подвержены люди в возрасте от 20 до 40 лет. Патология имеет хроническое течение, периоды обострения приходятся на весну и осень.
Примерно в 50% случаев у пациентов появляется так называемая материнская бляшка размером 3-5 см. Она имеет красный или ярко-розовый окрас и существует около недели, иногда до 10 дней. Далее от нее начинают «отсеиваться» более мелкие пятна, цвет которых заметно бледнее. Спустя 2-3 суток центр элементов сыпи становится желтоватым, а кожа в этой зоне сморщивается и трескается, образуя чешуйки. Материнское пятно шелушится по всей площади. По мере выздоровления кожа на этих участках приобретает более темный окрас (пигментация) или вовсе обесцвечивается, и лишь затем постепенно возвращается ее естественный цвет.
Во время обострения такие высыпания появляются по несколько раз, поэтому на теле у больного могут соседствовать как «свежие» элементы, так и те, которые завершают свой цикл.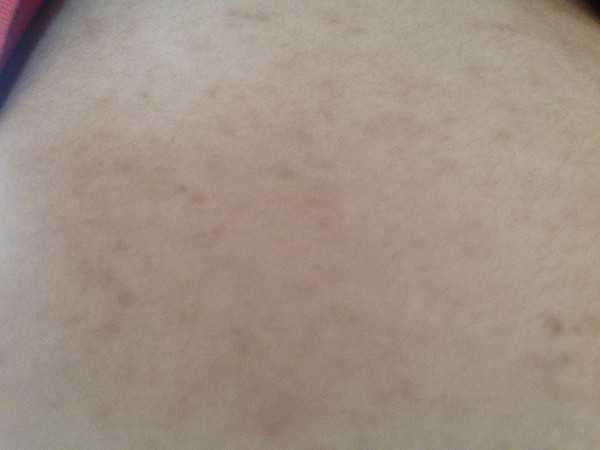 Именно эта клиническая особенность считается основным диагностическим критерием розового лишая. Существенный плюс болезни Жильбера — ее терапия, точнее отсутствие таковой. Пациенту лишь рекомендуют избегать контакта с аллергенами и соблюдать щадящую диету.
Именно эта клиническая особенность считается основным диагностическим критерием розового лишая. Существенный плюс болезни Жильбера — ее терапия, точнее отсутствие таковой. Пациенту лишь рекомендуют избегать контакта с аллергенами и соблюдать щадящую диету.
- Опоясывающий лишай
Причина этой патологии — вирус герпеса, который также называют возбудителем ветряной оспы. Он не элиминируется полностью после того, как человек переболел ветрянкой, а «прячется» в ганглиях (узлах) спинномозговых нервов и активизируется при сильном снижении защитных сил организма.
Заболевание характеризуется острым началом с лихорадкой и признаками ОРВИ. Спустя 1-3 суток на коже по ходу нервных стволов спинного мозга образуются небольшие пятна с характерным ободком красного оттенка, которые довольно быстро трансформируются в пузырьки с прозрачным содержимым. Излюбленная локализация этих высыпаний — межреберные промежутки на одной из сторон грудной клетки. Процесс сопровождается выраженным зудом, иногда отмечается болезненность. Спустя несколько дней содержимое везикул мутнеет и уменьшается в объеме, затем на месте пузырьков образуется корочка, которая, отпадая, оставляет небольшой рубец.
Излюбленная локализация этих высыпаний — межреберные промежутки на одной из сторон грудной клетки. Процесс сопровождается выраженным зудом, иногда отмечается болезненность. Спустя несколько дней содержимое везикул мутнеет и уменьшается в объеме, затем на месте пузырьков образуется корочка, которая, отпадая, оставляет небольшой рубец.
Диагноз опоясывающего лишая ставят на основании жалоб больного и клинических проявлений патологии. Назначение терапии — прерогатива дерматолога и/или невропатолога. Как правило, лечение предполагает использование обезболивающих и противоаллергических средств, а в особо тяжелых случаях их дополняют противовирусными препаратами.
- Красный плоский лишай
Данная патология чаще поражает женщин в возрасте от 50 до 60 лет и характеризуется хроническим течением, склонным к частым рецидивам. Точная причина недуга до сих пор не установлена, однако ученые выделяют три основных гипотезы в отношении развития красного плоского лишая: вирусная, токсико-аллергическая и нейрогенная.
Точная причина недуга до сих пор не установлена, однако ученые выделяют три основных гипотезы в отношении развития красного плоского лишая: вирусная, токсико-аллергическая и нейрогенная.
Кожные симптомы заболевания — это сыпь, которая может появиться на любом из участков тела (излюбленная локализация — красная кайма губ и слизистая рта), имеет вид уплотнений неправильной формы с четким контуром. Высыпания несколько возвышаются над кожей и имеют небольшое углубление в центре. Цвет — темный розовый или фиолетовый, размер — 2-3 мм. В дальнейшем отдельные элементы имеют тенденцию к слиянию, образуя бляшки с шелушащейся поверхностью. Эти симптомы сопровождаются зудом и болевым синдромом. По мере выздоровления сыпь исчезает, оставляя после себя зоны повышенной пигментации.
Диагностика проводится на основе клинического осмотра и жалоб пациента, также могут понадобиться дополнительные анализы, чтобы убедиться, что речь не идет о сифилисе, системной красной волчанке или лейкоплакии. Специфической терапии не существует, однако пациентам для купирования высыпаний назначают мази, содержащие гормоны коры надпочечников. Также, больные принимают седативные препараты, витамины. Доказанной эффективностью обладает физиотерапия (индуктометрия, электроскоп).
Специфической терапии не существует, однако пациентам для купирования высыпаний назначают мази, содержащие гормоны коры надпочечников. Также, больные принимают седативные препараты, витамины. Доказанной эффективностью обладает физиотерапия (индуктометрия, электроскоп).
Грибковые поражения кожи — это не только постоянный зуд и деформация инфицированного участка, нередко подобные недуги сопровождаются появлением хорошо заметных ярких пятен. Ниже рассмотрим несколько примеров таких патологий.
До недавнего времени это заболевание относили к группе микозов, но его истинным возбудителем оказалась специфическая бактерия – Corynebacterium minutissimum. При изменении pH, чрезмерной потливости, высокой влажности воздуха, угнетении иммунной системы этот микроорганизм начинает активно размножаться, повреждая эпидермис и нарушая его защитные свойства.
Симптоматика довольно специфична: на коже (зачастую в естественных складках) возникают пятна коричневатого или кирпично-красного цвета с неровными краями в виде валика. Иногда сыпь сопровождается легким зудом, но чаще никак не беспокоит пациента. Локализация может быть различной: у мужчин обычно страдают пахово-мошоночная и бедренная области, у женщин — зоны под молочными железами и вокруг пупка.
Для диагностики эритразмы используют лампу Вуда, также принимают в расчет общие результаты осмотра и опроса пациента. Лечение недуга довольно простое: ежедневные гигиенические процедуры, дезинфицирующие и смягчающие средства (Экзодерил, Кандидерм и т.п.), физиотерапевтические методики.
- Стригущий лишай
Патология возникает при инфицировании пациента грибами рода Microsporum, Trichophyton или Epidermophyton. Наиболее часто этим недугом страдают дети, заражаясь от инфицированных сверстников или больных животных. Существует три варианта развития заболевания:
Существует три варианта развития заболевания:
| Форма | Особенности |
| Поверхностная | Поражается только гладкая кожа. На проблемном участке появляются воспалительные пятна овальной или круглой формы, преимущественно красного цвета с шелушащимся центром и четким ободком. Иногда такую сыпь сравнивают с печатью. Элементы склонны к слиянию, сопровождаются небольшим зудом. |
| Волосистой части головы | Лишай локализуется на голове, высыпания не имеют столь выраженного окраса и четких границ, однако на всей их площади происходит разрушение структуры волоса и он обламывается — так возникают проплешины. |
| Хроническая | Характеризуется наличием признаков обоих вышеописанных вариантов стригущего лишая, а также более тяжелым течением. Сыпь может трансформироваться в абсцесс, нередко образуются узловатые очаги. |
Лечебные мероприятия направлены на достижение трех целей: уничтожить возбудителя, облегчить симптоматику и предотвратить присоединение вторичной инфекции. Из за повышенной опасности и большого риска осложнений вся терапия должна проходить под контролем специалиста, без использования подручных средств.
Из за повышенной опасности и большого риска осложнений вся терапия должна проходить под контролем специалиста, без использования подручных средств.
- Эпидермофития
Патология грибковой природы, поражающая не только кожу, но и ее придатки (волосы, ногти). Чаще недугу подвержены мужчины, особенно при наличии у них сахарного диабета, склонные к повышенной потливости, страдающие от ожирения.
Первыми симптомами появляются красные пятна небольшого размера, с признаками воспаления и шелушения. Постепенно высыпания разрастаются, образуя овальные очаги с мацерированной поверхностью и воспаленным контуром. В дальнейшем центр пятен бледнеет и опускается, но их граница сохраняет изначальный цвет и при этом начинает мокнуть. Заболевание склонно перетекать в хроническую форму с регулярными обострениями. Диагноз эпидермофитии выставляется на основании внешних проявлений и результатов микроскопии соскобов с поверхности высыпаний. Лечение состоит из противомикотических препаратов, дезинфицирующих и подсушивающих средств.
Лечение состоит из противомикотических препаратов, дезинфицирующих и подсушивающих средств.
Вызывается антропофильными видами грибов, чаще всего болеют дети в возрасте 5-12 лет. Первый симптом — появление пятна размером 1-2 см овальной или округлой формы с приподнятым над уровнем кожи валиком. Далее сыпь распространяется по всему телу, захватывая в т.ч. и голову. Волоски в пораженной зоне обламываются на уровне 2-3 мм. Иногда заболевание сопровождается сильным зудом.
Если затронут лишь небольшой участок кожи, допускается применение местных средств — антимикотических и дезинфицирующих мазей. Генерализованный вариант невозможно вылечить без назначения комплексной терапии: системные противогрибковые препараты дополняются иммуномодуляторами и курсом витаминов.
Наименее опасная из причин появления сыпи. Различают две формы этой патологии:
- Пероральная – если провоцирующий нестандартную реакцию компонент содержится в пище. Характеризуется появлением на коже пятен, по краю которых может наблюдаться красноватый ободок. Чаще всего – в области губ, а также на слизистой оболочке ротовой полости. При небольшом количестве высыпаний пациенты не испытывают дискомфорта, боли или зуда. Если поражаются обширные участки лица, человек может жаловаться на болезненность в данной зоне.
- Контактная, в этом случае причина сыпи – фиксация чужеродного белка на коже. Эта форма в многом схожа с пероральной, однако сопровождается трансформацией пятен в волдыри и пузырьки, которые в дальнейшем подсыхают, образуя корочки.
Нередко высыпания, связанные с дерматитом, исчезают самостоятельно после прекращения контакта с аллергеном, в противном случае пациенту назначают антигистаминные средства или гормонотерапию.
Самая сложная в лечении группа заболеваний. Связана с нарушением работы защитных систем организма. Интересующая нас форма сыпи встречается при двух из них:
Точные причины возникновения этой патологии до сих пор не выяснены, однако основными провоцирующими факторами считаются регулярные стрессы, переохлаждение, неблагоприятное воздействие окружающей среды, работа на вредном производстве и т.п.
Первый характерный симптом – появление на коже в области сгибательной поверхности суставов и/или волосистой части головы характерных пятен: они окаймлены красной полоской и покрыты серебристыми чешуйками, при снятии которых иногда появляются капельки крови. Зуд для этого недуга нехарактерен, равно как и болезненность.
Псориаз протекает длительно, с чередующимися периодами затихания и обострения. Специфическая терапия отсутствует, основная цель лечения — уменьшить размер «бляшек» и продлить ремиссию. Для этого применяются гормональные мази, седативные средства, витаминотерапия.
- Системная красная волчанка (СКВ)
Характеризуется наличием 3 видов высыпаний: во-первых, «бабочка» — выраженная гиперемия спинки носа и щек; во-вторых — аналогичное изменение цвета кожи в зоне декольте, которое усиливается при волнении, воздействии высоких и низких температур; и в-третьих — бледные пятна, по краю которых проходит кромка красного цвета. Также, для этого заболевания типичны поражения суставов (артрит), мышц, внутренних органов.
Диагноз СКВ ставится после тщательного осмотра и сбора жалоб, изучения результатов иммунологических анализов, ЭХО сердца, биопсии дермы в зоне поражения. Лечебные мероприятия направлены на угнетение деятельности иммунитета (иммунодепрессанты), уменьшение выраженности воспалительных реакций (гормональные препараты). В некоторых случаях показан плазмаферез.
Удаление «винных пятен» (naevus flammeus) комбинированным лазерным способом
Что такое «винное пятно» (пятно цвета портвейна)?
Пятно цвета портвейна (naevus flameus) – это врожденное увеличение количества мелких капилляров кожи на большой площади, еще называемое «винным пятном». Это плоское красное или сине-белое пятно кожи. Чаще всего пятно цвета портвейна бывает на лице. Хотя это еще называют дисплазией кровеносных сосудов, но считается, что причина заболевания – не изменение кровеносных сосудов кожи, а нарушение их иннервации. В результате неразвитости иннервации дермы кровеносные сосуды постоянно находятся в расширенном состоянии, что визуально выглядит как красное пятно на коже.
Винное пятно
Изменяется ли с возрастом это пятно?
Эта патология – не опухоль, еще в раннем детстве рост пятна цвета портвейна не наблюдается. Ухудшение, т. е. расширение, утолщение, появление узелков (нодулярная трансформация) возможны в результате заболевания другими болезнями, в подростковом возрасте, в случае тяжелой травмы, во время беременности, родов.
Возможно ли выздоровление без лечения?
В отличие от гемангиомы, пятно цвета портвейна само по себе никогда не исчезает, невозможно самостоятельное улучшение его состояния.
Как лечить пятно цвета портвейна?
Port wine stains never disappear or improve without treatment.
What is the treatment?
Эффективное лечение возможно только при помощи лазерных процедур, хирургическое устранение пятна чаще всего не приемлемо с эстетической точки зрения и дает краткосрочный эффект. Необходимо несколько или даже более десяти процедур лазером, пока мы добиваемся желаемого результата. В GK Клинике кроме прогрессивного способа лазерного лечения еще применяется и лечение интенсивным импульсным светом, но наилучших результатов можно достичь в сочетании этих двух методов лечения.
Когда надо начать лечение винных пятен?
Лечение будет более эффективным в раннем детстве, когда еще нет нодулярной трансформации или других осложнений болезни. В нашей GK Клинике врач проведет осмотр и даст оценку Вашего состояния, расскажет о всех особенностях этой процедуры, вместе с Вами обсудит ожидаемый результат.
В каждом индивидуальном случае специалист составит и подберет наиболее подходящий Вам режим лечения и комбинацию лазера и IPL.
Красные родинки: лечение, причины появления.
Этот тип новообразований обычно не является поводом для беспокойства. При условии, что они не кровоточат или не меняются в размере, форме и цвете. В противном же случае лучше будет проконсультироваться у врача. Любые изменения в родинке могут быть первыми сигналами о раке кожи, при условии, что не было механических повреждений, от которых они также могут кровоточить и чесаться, что может послужить неправильным выводам.
Причины появления красных родинок
Точная причина, почему появились красные родинки на теле, неизвестна, это может быть предрасположенность из-за генетического фактора. Но есть и другие причины:
- беременность;
- воздействие химических веществ;
- некоторые заболевания, в том числе инфекционные;
- неподходящий климат (слишком жаркий или холодный)
- механические повреждения кожи, такие как укус или порезы, при которых кусочки кожи не совсем оторвались.
Также возможны их проявления в более зрелом возрасте, связано это с постепенным снижением иммунитета. Новообразования проявляются у 75% населения в возрасте старше 60 лет.
Невозможно как-то повлиять на появление или непоявление красных родинок на теле, поскольку они заложены в нас на генетическом уровне, если у одного из родителей было их много, значит, и у детей будет похожая ситуация, и даже возможны идентичные карты расположения невусов.
Места локализации
Увеличение роста родинок наблюдается у людей в возрасте от 0 до 20 лет, а потом уже от 45 лет и старше. В остальное время они появляются, но не так активно, как в первую и последнюю фазу жизни. Обычно красные родинки возникают на верхней части тела, руках, ногах и плечах. Также любимым их местом являются голова, стопы, кисти рук. Могут располагаться по всему телу, и невозможно предугадать их последующие месторасположения. Красный цвет им придает скопление мелких кровеносных сосудов в основании, которые подпитывают их кровью.
Виды и классификация
Родинки имеют два основных вида:
- Пигментные. К ним относятся плоские, чаще коричневого цвета, невусы.
- Сосудистые, которые образуются от изменения структуры сосудов.
Также они бывают:
- Врожденными – делящимися по размеру: мелкие, средние и крупные.
- Приобретенные, делящиеся на три вида в зависимости от нахождения меланоцитов в слоях эпидермиса.
- Висячие, их еще называют папилломами.
Существуют невусы-невидимки, которые проявляются со временем меняя окрас. Также блуждающие, которые меняют свое расположения, появляясь то в одном, то в другом месте. За картой расположения своих родинок желательно следить.
Опасны ли красные родинки?
Признаки, на которые надо обратить внимание, если появились маленькие красные родинки:
- Цвет. Если он неравномерный и начинает изменяться – это причина для посещения врача.
- Воспаление вокруг образования, то есть покраснения в виде ореола вокруг родинки.
- Увеличение размера родинки или ее уплотнение.
- Появление трещин и язв на теле родинки.
- Выпадение волос, если они росли из родинки.
- Появление зуда, жжения или покалывания в месте, где находится родинка.
- Изменение краев невуса тоже говорит о том, что пора посетить специалиста.
Точный диагноз может поставить дерматолог или врач-онколог, за помощью к которым можно и нужно обращаться. Невусы не опасны, пока они находятся в стабильном состоянии, в этом случае можно повременить с врачом.
Красные родинки у детей
У большинства людей основная часть родинок появляется в первые 20 лет жизни, затем образование родинок (невусов) спадает. Также они имеют свойства иногда сами по себе исчезать, и происходит это из-за того, что кровеносные сосуды, питающие родинку, пересыхают или закупориваются. Один из 100 новорожденных уже рождается с маленькими красными родинками на теле, и они считаются более предрасположенными к изменениям и переходу в меланому. Это новообразование красного цвета немного возвышающиеся над поверхностью кожи, называется невус Шпица.
Еще дети могут рождаться с большими голубыми пятнами на спине, их называют Монгольскими и чаще всего они встречаются у детей с азиатскими корнями. Любые родинки часто травмируются особенно в детском возрасте. Это может быть причиной осложнений, поэтому целесообразно иногда наблюдаться у врача, а также стараться беречь детей от подобных травм.
Красные родинки в период беременности
В период беременности женский организм переживает гормональную перестройку, и в это время могут появляться новые невусы, или разрастаться старые. В 85% это может быть нормой и обычной реакцией организма на беременность. Такие родинки скорее всего безопасны. В оставшиеся 15 % все же лучше проконсультироваться со специалистом и выяснить, почему на теле появляются красные родинки.
Нужно ли удалять красные родинки?
Не только можно, но и нужно. Если гемангиома увеличивается в размерах, меняет форму или окраску – это, безусловно, является прямым показанием как можно быстрее попасть на прием к онкологу для дальнейшего ее исследования, при надобности и удалении. Конечно же, не кустарными или народными методами, а при помощи современных специалистов. Если родинка ведет себя достаточно спокойно не меняет форму и окраску, то скорее всего, бояться не стоит и с удалением родинок можно повременить.
Диагностика
В медицине существует общий метод диагностики новообразований на коже. К ним относится первичный осмотр и запись всех жалоб пациента (анамнез). При подозрении на злокачественную опухоль назначается МРТ или рентгенография. Все полученные данные анализируются и делаются выводы, на основе которых ставится предварительный диагноз. Основным и окончательным пунктом в постановке диагноза является гистологический метод (биопсия). Она представляет собой микроскопический забор ткани из тела родинки, и делается с целью выявления патологии клеток в новообразовании.
Методы удаления красных родинок
Если родинка ничем не беспокоит и не находится в местах повышенного риска, то есть на руках, ступнях или голове и спине, то ее вполне можно не удалять.
Если же гемангиома беспокоит, то удалять ее можно только у специалистов, дерматолога или онколога. Не стоит рисковать, удаляя невус у косметолога и подвергая опасности роста неправильно удаленную гемангиому или риску заражения.
Есть несколько распространенных процедур их удаления.
- Электрокаутеризация. Невус сжигается электрическим током, подаваемым с помощью небольшого инструмента. Колодка заземления будет размещена где-нибудь так, чтобы остальная часть тела не подвергалось воздействию электричества.
- Криохирургия. Родинка замораживается с помощью жидкого азота. Его разрушает сильный холод. Жидкий азот распыляется в течение 10 секунд, проблема решается в течение одного сеанса. Этот метод быстрый и относительно простой. Рана тоже не требует особого ухода.
- Лазерная хирургия. При этой процедуре используется концентрированный желтый луч лазера, который излучает достаточно тепла, чтобы разрушить невус изнутри. Этот метод быстр и применяется в амбулаторных условиях, то есть не требует последующей госпитализации. В зависимости от того, сколько родинок будут удалять, может потребоваться от одной до трех процедур. Возможны маленькие шрамы, которые пройдут в течение 10 дней.
- Хирургический метод. Это процесс удаления невуса с верхней части кожи путем разрезания очага поражения с последующим наложением швов. Он не является часто используемым методом, и после такого вмешательства остаются шрамики.
В любом случае, если есть беспокойство и вопросы, от чего появляются красные родинки, нужно обратится к доктору, хотя бы для того, чтобы успокоить себя хорошими анализами. Потому что от невыясненных вопросов появляется стресс, который в свою очередь способствует снижению иммунитета. Будьте здоровы.
Удаление пятен и новообразований кожи
Электронож, жидкий азот, лазер или сургитрон — что лучше?
Удаление новообразований кожи… Электрокоагулятор, криодеструкция, лазер, сургитрон. Клиники Москвы предлагают разные методы решения одной проблемы. Выбирая, чему отдать предпочтение? Проведем обзор.
Лазер
Сегодня в мире существует несколько десятков различных лазеров. Нужно понимать: каждый из них имеет свою область применения! От выбранного аппарата во многом зависит результат лечения. Неправильно проведенная процедура может привести к нежелательным последствиям в виде термических ожогов кожи, рубцов, гиперпигментации.
Лазеры в лечении сосудистой патологии
Лечение сосудистых нарушений является одной из наиболее частых лазерных процедур. Распространенными сосудистыми образованиями кожи являются гемангиомы и «пылающий» невус («винное» пятно), ангиомы, телеангиоэктазии (звездочки и сеточки), купероз. Врачи дерматокосметологи и лазерные хирурги клиники «Медика Менте» в Королеве имеют большой опыт удаления сосудистых поражений.
Практика нашей работы показала, что, пожалуй, одними из лучших лазеров в лечении поверхностно расположенных сосудистых и пигментных образований кожи являются импульсные лазеры на красителях. В своей работе врачи «МедикаМенте» используют специальный, так называемый «сосудистый», лазер Vbeam Candela. Это новейший импульсный лазер на красителях, который обеспечивает безболезненное, надежное лечение, эффективно удаляя расширенные капилляры, сосуды на лице, покраснения, гемангиомы, гематомы (синяки) и прочие сосудистые поражения.
На сегодняшний день это единственный тип лазера, одобренный для устранения сосудистых патологий (гемангиом, «винных» пятен) у новорожденных, начиная с первых дней жизни ребенка! …подробнее
Candela VBeam Perfecta: эффективен в борьбе со всем, что «КРАСНОЕ»
В коагуляции крупных расширенных сосудов на ногах диаметром 1-3 мм, расположенных в более глубоких слоях кожи (так называемой сосудистой сеткой), а также в борьбе с варикозным расширением вен хорошо себя зарекомендовал высококачественный диодный лазер Dornier Medilas D LiteBeam+ с улучшенными характеристиками безопасности.
Dornier Medilas D LiteBeam+
Диодный лазер с улучшенными характеристиками безопасности
Варикоз
Лазерная коагуляция вен (ЭВЛК)
Dornier Medilas D LiteBeam+ действует прицельно, не повреждая здоровые ткани
Применяя в работе оба лазера, врачи медцентра «МедикаМенте» имеют возможность выбрать оптимальную для конкретного лечения и типа кожи скорость и длительность импульса. При необходимости, комбинированное воздействие двух лазеров дает быстрые и впечатляющие результаты, позволяя избавиться от «нежелательных» сосудов разного размера быстрее, менее болезненно для пациента, с отличным косметическим результатом без риска появления рубцов, ожогов и гиперпигментации.
Удаление образований лазером (бородавки, родинки, папилломы)
С помощью лазера может быть произведено удаление практически любого новообразования кожи. Возможность регулировки глубины воздействия лазера позволяет его использовать даже на деликатных участках кожи, с минимальным повреждением окружающих тканей.
Лазер практически не имеет противопоказаний при удалении бородавок, возвышенных над кожей. Процедура проходит безболезненно, не вызывая побочных реакций. Лазер — эффективный метод удаления папиллом. Лазерная терапия не оставляет никаких следов в случае удаления небольших невусов (при соблюдении всех врачебных рекомендаций).
У нас работают опытные врачи дерматокосметологи и лазерные хирурги, которые выберут для Вас оптимальный и малотравматичный способ удаления пигментных или вирусных образований на коже. Приходите на консультацию.
Однако не стоит воспринимать лазерную хирургию как панацею от всех кожных проблем. Лазер – это всего лишь инструмент, который при всех своих достоинствах имеет ряд недостатков. Лазерная коагуляция не оставляет возможности для полноценного гистологического исследования удаленного образования. Кроме того, метод не всегда позволяет точно контролировать глубину воздействия лазера на ткани — при выполнении процедуры сохраняется риск получения ожога окружающих тканей, образования рубца в месте удаления.
В этом случае метод радиоволновой хирургии среди аппаратных методов наиболее предпочтителен. Радиоволны отлично справляются с образованиями на коже разных размеров и форм и выводят их с любых участков тела.
Сургитрон (удаление образований кожи радионожом)
Сургитрон — метод радиохирургического лечения, названный по аналогии с аппаратом, которым производят иссечение образования на коже.
С помощью радионожа можно эффективно и безболезненно устранять большие и очень мелкие новообразования на теле или лице. Сургитрон особенно эффективен для удаления выступающих образований с четким контуром на коже. Метод радиохирургии позволяет удалять родинки, бородавки, папилломы, мягкие фибромы, кисты сальных желез «бескровно», с минимальной травмой для окружающих тканей. Процедура проводится под местной анестезией, не занимает много времени. В отличии от лазера, а тем более электрокоагулятора, термического повреждения окружающих тканей практически не происходит. Заживление происходит быстро, с хорошим эстетическим результатом. При необходимости, удаленное образование в Королеве возможно сдать на гистологию (например, чтобы проверить родинку на онкологию).
Сургитрон — эффективный метод удаления новообразований на коже
С применением лазера или аппарата Сургитрон врачи клиники «МедикаМенте» в Королеве проводят удаление большинства доброкачественных образований кожи.
Иссечение скальпелем
Хирургическое иссечение образования кожи проводится при онкологических заболеваниях, в случае высокого риска перерождения новообразования в злокачественное (например, атипичный диспластический невус, показывающий динамику развития), а также при наличии крупных кожных образований (диаметром более 1 см). Иссечение производят скальпелем в пределах здоровых тканей с последующим наложением кожного шва.
Фото из архива онкохирургов клиники «МедикаМенте», г. Королёв
Электрокоагуляция (электронож)
Электронож — аппарат для бескровного операционного рассечения мягких тканей током высокой частоты.
Электрокоагуляция применима в косметологии и дерматологии для удаления доброкачественных кожных образований. Однако этот метод не лишен ряда недостатков: болезненность процедуры, глубокое и обширное рассечение тканей, ожог окружающих тканей, риск образования гипертрофических или келоидных рубцов, длительный период заживления ран на коже.
Очевидно, что электронож – более травматичный метод воздействия на кожу по сравнению с лазером и радиоволновой хирургией. Однако этот аппарат абсолютно незаменим там, где требуется хороший гемостаз (остановка кровотечения) в ходе оперативного вмешательства.
ERBOTOM ICC 350
Аппарат для коагуляции в гинекологии, урологии, мини-инвазивной хирургии
ERBE VIO 300D
Хирургический коагулятор с широким спектром возможностей высокочастотной электрохирургии
Высокочастотная электрохирургия в клинике «МедикаМенте»
Даже малые хирургические операции сопровождаются кровотечением. Электрокоагулятор позволяет одновременно осуществить разрез и сразу прижечь кровеносные (в том числе крупные) сосуды, предотвращая обширное кровотечение. В своей работе мы используем хирургический коагулятор для осуществления операционных разрезов мягких тканей, в онкологии — для иссечения опухолей кожи, головы и груди. «Сухой», бескровный разрез облегчает хирургу обзор операционного поля, что сокращает время операции и повышает ее эффективность. Кроме того, раны остаются открытыми менее продолжительное время, что уменьшает вероятность их инфицирования. Широкое применение аппарат также нашел в гинекологии, ЛОР-практике.
Криодеструкция (лечение жидким азотом)
Метод заключается в использовании жидкого азота, который позволяет убрать «нежелательные» образования кожи под воздействием сверхнизких температур относительно безболезненно. Быстрый и доступный метод. Однако применять его можно не всегда.
В частности, мы не рекомендуем жидкий азот для удаления невусов (родинок). Невозможность проведения гистологии удаленного образования может привести к серьезным последствиям.
Не позволяйте прижигать гемангиомы у детей жидким азотом! К недостаткам следует отнести вероятность неполного удаления образования, что может потребовать повторения процедуры, а также риск образования рубцов на коже в случае неправильно выбранной силы воздействия. При нанесении жидкого азота невозможно в полной мере контролировать глубину его воздействия на кожу, сохраняется риск получить «холодный» ожог. Период заживления пораженных тканей после применения жидкого азота более длительный и практически не отличаются от сроков заживления при хирургическом иссечении новообразования скальпелем. О вариантах лечения сосудистых образований у детей (гемангиомы, КАД и др.) читайте здесь.
Химическое удаление (препарат «Солкодерм» или его аналоги)
Химическое удаление кожного образования предполагает нанесение специального препарата на пораженный участок. Содержащиеся в Солкодерме вещества прижигают и вызывают дальнейшее отмирание тканей образования. Химиодеструкция имеет еще более узкий спектр показаний: только небольшие, тонкие, плоскостные образования, чаще всего – обыкновенные или подошвенные бородавки. Метод безболезненный, но достаточно агрессивный, поэтому лечение должно проводится под врачебным контролем. Нарушение технологии применения препарата «Солкодерм» может привести к химическому ожогу и повреждению глубоких слоев ткани.
В целом, косметический результат после применения любого из методов зависит от трех основных факторов:
- типа новообразования на коже, глубины его залегания и обширности поля удаления,
- квалификации врача,
- строгого соблюдения рекомендаций врача по уходу за раной.
Выбор способа удаления кожного образования также зависит от многих факторов, поэтому подобрать наиболее эффективный метод должен врач на очной консультации.
Кольцевидная эритема: симптомы, лечение, диагностика заболевания
Кольцевидная эритема – многоформное поражение кожного покрова, характерной особенностью которого служит появление на коже пятен и высыпаний кольцеобразной формы. Цвет кожи пораженных участков изменяется и приобретает красный, ярко-розовый либо синюшный оттенок. В зависимости от причин, вызвавших заболевание, могут наблюдаться отек, местное повышение температуры и другие проявления болезни. Изменение цвета кожи возникает из-за расширения просвета кровеносных капилляров, пронизывающих соединительную ткань, и связанного с ним застоя крови.
Разновидности патологии
Медики выделяют несколько видов кольцевидной эритемы, в зависимости от причин, вызывающих заболевание:
- центробежную эритему Дарье – наиболее часто поражающую мужчин среднего возраста, реже – детей и пожилых людей, относящуюся к инфекционно-аллергическим проявлениям;
- мигрирующую – заболевание инфекционной природы, возникающее вследствие укуса клеща, зараженного боррелией;
- ревматическую, или кольцевидную анулярную эритему – один из симптомов, сопровождающих ревматизм, характерных для детей и подростков.
По внешним признакам кольцевая эритема может протекать:
- в шелушащейся форме – с облущиванием отмершей кожи по краям или всей поверхности пятен;
- в везикулярной форме – с появлением небольших заполненных жидкостью пузырьков по краю или всей поверхности пятен;
- в гирляндообразной форме – с наиболее легким течением, для которого характерны бледно-розовые пятна, располагающиеся цепями или гирляндами и исчезающие спустя несколько суток;
- в микрогирляндообразной форме – с небольшими, до 1 см в диаметре пятнами, иногда сопровождающимися шелушением или образованием пузырьков, с длительным течением.
Медицинская литература упоминает и о других, очень редких видах кольцевидной эритемы – телеангиэктатической, пурпурозной или уплотненной.
Симптоматика
Основным проявлением заболевания служит появление на коже характерных высыпаний в форме неправильных колец с яркой каймой, приподнятой над поверхностью кожи. При центробежной эритеме Дардье они появляются, как правило, на участках кожи, обычно прикрытых одеждой, – на спине, животе и груди, предплечьях. Кольцевидная эритема после укуса мошки представляет собой единичное пятно, распространяющееся от места проникновения инфекции, причем в окончательном виде оно может достигать 20-25 см в диаметре. Пятна могут сопровождаться зудом или жжением. При ревматической форме патологии неприятные ощущения отсутствуют.
У вас появились симптомы кольцевидной эритемы?
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60Причины заболевания
Существует множество заболеваний и состояний, которые могут стать причиной кольцевидной эритемы, так как она не является самостоятельным заболеванием и всегда возникает на фоне какого-либо патологического процесса. Кожные проявления наиболее часто развиваются на фоне:
- накопления в организме токсинов;
- ревматизма;
- грибковых, вирусных или бактериальных инфекций;
- хронических воспалительных заболеваний;
- нарушений функции эндокринной железы;
- туберкулеза;
- боррелиоза;
- снижения защитной функции иммунной системы;
- аллергической реакции;
- онкозаболевания;
- глистной инвазии;
- приема некоторых лекарственных препаратов.
Кроме того, во многих случаях кольцевидная эритема Дарье возникает без видимых причин у совершенно здоровых людей.
Диагностика
При появлении кольцевидной эритемы диагностика базируется на данных дерматологического осмотра и сборе анамнеза. Основной задачей обследования становится определение причины, вызвавшей патологические изменения кожи. Для этого пациенту назначают:
По полученным результатам могут быть назначены специфические исследования, чтобы определить состояние тех или иных органов и выявить исходное заболевание.
Лечение
Основной принцип лечения кольцевидной эритемы заключается в прекращении действия фактора, провоцирующего патологию. В зависимости от результатов диагностики пациенту могут быть назначены препараты для приема внутрь:
- антибиотики, противовирусные средства для лечения инфекции;
- противоаллергические и гипосенсибилизирующие средства;
- цитостатики;
- противогельминтозные средства;
- глюкокортикоиды.
Кроме того, могут быть полезны наружные средства – антигистаминные, стероидные либо цинкосодержащие мази для снижения неприятных ощущений, уменьшения симптоматики. При кольцевидной эритеме клинические рекомендации могут включать ограничение определенных продуктов, вызывающих аллергическую реакцию: кондитерские изделия, грибы, орехи, консервы, копчености, цитрусовые и т. д. Следует быть готовым к тому, что процесс лечения будет длиться несколько месяцев, а также к возможности рецидивов.
Диагностика и лечение кольцевой эритемы в Москве
Клиника АО «Медицина» проводит эффективную диагностику и лечение кольцевой эритемы в Москве. Мы обладаем мощной лабораторно-диагностической базой, позволяющей выполнять наиболее современные и информативные виды анализов и диагностических процедур. Консультации ведут опытные врачи высшей категории. Запишитесь на прием онлайн или по телефону в удобное для вас время.
Вопросы и ответы
Какой врач лечит кольцевидную эритему?
При подозрении на кольцевую эритему необходимо безотлагательно обратиться к дерматологу, который проведет соответствующую диагностику и назначит лечение по ее результатам. В дальнейшем могут понадобиться консультации аллерголога, ревматолога, онколога либо других специалистов, в зависимости от причины, вызвавшей появление красных пятен на коже.
Кольцевая эритема – заразна ли она?
Нет, эта патология не передается другим людям даже в тех случаях, когда ее причиной является инфекционное заболевание.
Насколько опасна кольцевидная эритема?
Сама по себе кольцевая эритема не представляет большой опасности. При своевременно начатом адекватном лечении пациент гарантированно выздоравливает. Однако пренебрежительно относиться к ней не стоит: при отсутствии лечения заболевание переходит в хроническую форму с постоянными рецидивами. Кожные проявления свидетельствуют о наличии проблем со здоровьем, поэтому при их появлении необходимо, не откладывая, обратиться к квалифицированному дерматологу.
Обсуждение кожных проблем с дерматовенерологом ЕвроМед клиники
Летом, в жару нередко появляются или обостряются различные дерматологические заболевания. Кто из нас не сталкивался летом с раздражением, покраснением кожи, непонятными высыпаниями или аллергической реакцией на растения или укусы насекомых? Вместе с дерматовенерологом «ЕвроМед клиники» Еленой Анатольевной ФЕОКТИСТОВОЙ мы рассказываем о самых распространенных «летних» неприятностях с кожей.
В теплые месяцы в нашей жизни появляются новые провоцирующие заболевания факторы: это жара и как следствие — повышенная потливость, активное солнечное облучение, резкие перепады температур от жары к прохладе, большое количество растений и насекомых, с которыми мы ежедневно контактируем. И всё это может привести к определенным проблемам, которые проявляются на нашей коже.
Акне Майорки
Акне Майорки еще иногда называют «летнее акне». Жаркие дни провоцируют повышенное потоотделение, солнце подсушивает кожу, и как следствие – сальные железы закупориваются, приводя к появлению угрей. Провоцирующим фактором для появления таких высыпаний могут быть и косметические средства, которые закупоривают кожу.
Чаще всего высыпания локализуются на груди и между лопатками – в этих местах много сальных желез, и здесь концентрируется пот.
Симптомы
Угревая сыпь, появляющаяся летом и самостоятельно исчезающая в зимнее время.
Бактериальные инфекции
На фоне повышенной потливости могут проявиться стрептококковая и стафилококковая инфекции.
Стрептококки и стафилококки — это бактерии, являющиеся причиной развития множества заболеваний, и не только дерматологических. Стрептококковые и стафилококковые инфекции очень разнообразны: это могут быть заболевания кожи, органов дыхания, пищеварения, половых и пр. Заболевания, вызванные бактериальной инфекцией, обычно тяжело протекают и могут привести к осложнениям.
Стафилококковая инфекция передается различными путями: пищевым, контактным, аэрозольным, воздушно-пылевым. Для профилактики распространения бактерий, важно соблюдать личную гигиену, тщательно мыть руки, продукты, посуду, детские игрушки, регулярно делать влажную уборку в помещении.
Стафилококки могут длительное время сохраняться в пищевой среде, опасностью заражения обладают продукты животного происхождения (животные тоже болеют стафилококковой инфекцией): в некипяченом молоке, непрожаренном мясе, яйцах всмятку, в кисломолочной продукции, в мороженом, в кондитерских изделиях.
Симптомы наличия бактериальной инфекции
Нередко о наличии стафилококковой или стрептококковой инфекции можно судить по поражениям кожи. Бактериальная инфекция может вызывать появления фурункулов, флегмон, абсцессов, сикоза (воспаление волосяных фолликулов) пиодермию (гнойное поражение кожи), ожогоподобный кожный синдром и др. Стрептококковая инфекция может вызывать рожистое воспаление, которое характеризуется появлением сильного зуда, жжения, покраснения кожи.
Важно понимать, что эти инфекции поражают не только кожу, и могут проявляться и другими разнообразными симптомами.
Герпес
Перепады температуры, когда мы с жары заходим в кондиционированное помещение или садимся в прохладный автомобиль или автобус, могут привести к обострению герпеса, как простого, так и опоясывающего.
Герпес – это вирусное, высокозаразное заболевание, проявляющееся появлением мелких болезненных пузырьков на коже. Вирус герпеса может жить в организме человека годами, и проявиться при снижении иммунитета, переохлаждении, стрессах. Существует простой и опоясывающий герпес.
Простой локализуется на губах, на половых органах. Может пойти дальше и вызвать воспаление слизистой оболочки рта – стоматит, который в свою очередь может перейти в герпетическую ангину.
Опоясывающий герпес – «родственник» ветряной оспы. Это заболевание вызывается тем же вирусом. То есть после того, как человек переболел ветрянкой, в его организме мог затаиться вирус, причем в таком «спящем» режиме вирус может просуществовать в организме десятилетиями! И проявиться в момент ослабления иммунитета, стресса, переутомления и т.п. А опоясывающий герпес может привести к развитию опоясывающего лишая – крайне неприятного и болезненного заболевания и герпетической невралгии – весьма болезненного состояния.
Симптомы герпеса
- Мелкие пузырьковые, наполненные мутной жидкостью, болезненные высыпания на губах, во рту, на половых органах.
- Боль, зуд в местах высыпаний.
- Болезненные высыпания на груди, с одной стороны, по ходу ребра; иногда – на шее.
- Сильная межреберная боль (при опоясывающем герпесе).
Посттравматическая микробная экзема
Это заболевание может развиться на фоне укусов насекомых, комаров, мошек, порезов, ссадин, натертых ног, солнечных ожогов и других повреждений кожи, которые так часты летом. Индивидуальная реакция кожи на повреждение, особенно, на фоне сниженного иммунитета или наследственной предрасположенности, или сбоя в обмене веществ и т.п. могут привести к микробной экземе.
Симптомы посттравматической микробной экземы
- зуд;
- отечность и покраснение кожных покровов;
- сыпь в виде пузырьков, иногда наполненных гноем;
- формирование корок в местах вскрытия пузырьков.
При отсутствии лечения посттравматическая микробная экзема переходит в хроническую форму.
Контактные дерматиты
Контактный дерматит – это общее название для дерматологических заболеваний, возникающих в результате непосредственного воздействия на кожу раздражающих химических веществ. Существуют три типа этого заболевания:
Простой контактный дерматит, который развивается вследствие воздействия на кожу химических раздражителей (кислот, щелочей).
Аллергический контактный дерматит может быть вызван контактом с металлами, латексом, красителями, растениями, косметическими средствами, лекарственными мазями, солнцезащитными кремами.
Фототоксический контактный дерматит – индивидуальная реакция на ультрафиолет, так называемая аллергия на солнце.
Симптомы
- контактный дерматит развивается исключительно на участке кожи, который контактировал с аллергеном. Симптомы могут появиться не сразу, а через несколько дней после контакта.
- зуд
- локальное покраснение, отек
- высыпания в виде пузырьков, наполненных жидкостью
- эрозии
Эритремотозная опрелость
Это поверхностное воспалительное поражение кожи, развивается обычно в местах кожных складок, соприкасающихся поверхностей. Чаще всего это заболевание встречается у детей. Основные причины развития заболевания – повышенная потливость, грибковые и стрептококковые инфекции, нарушение обмена веществ.
Симптомы
- покраснение кожи (без резких границ со здоровой областью)
- пузырьковая сыпь
- ссадины с нечеткими очертаниями, трещины
- отеки
- боль, жжение в местах повреждения кожи
- неприятный запах
Если вы заметили у себя любой из вышеперечисленных симптомов, не тяните – обращайтесь к дерматологу! Большинство заболеваний, при кажущейся их безобидности, сами не проходят, и могут либо перетечь в хроническую форму, либо спровоцировать развитие более тяжелых состояний. Современная медицина позволяет быстро диагностировать заболевание, и в сжатые сроки помочь вам избавиться от него.
Знаете ли вы?
Неровный загар может говорить о наличии у вас грибковой инфекции – отрубевидного (разноцветного) лишая!
Это хроническая грибковая инфекция, поражающая поверхностные слои кожи. Грибок может активизироваться на фоне повышенной потливости. Грибок приводит к появлению на коже невоспалительных пятен, не особо заметных на загорелой коже. Но эти пятна не загорают, и не поглощают ультрафиолет. В итоге при потемнении всей кожи, места, пораженные грибком, остаются белыми. Со временем эти пятна всё увеличиваются. Локализуются они, чаще всего, на спине и груди, реже – на плечах и животе, волосистой части головы.
Вишневая ангиома: симптомы, причины, диагностика, лечение
Вишневая ангиома — это ярко-красное или пурпурное пятно на коже, состоящее из кровеносных сосудов. Эти пятна часто появляются на туловище, но они могут развиваться где угодно, включая руки, ноги, грудь и даже кожу головы.
Вишневые ангиомы — это доброкачественные (доброкачественные) кожные новообразования, которые чрезвычайно распространены у взрослых старше 30 лет.
Также известен как:
- Гемангиомы вишни
- Кэмпбелл де Морган пятна
- Старческая ангиома
Verywell / Лаура Портер
Симптомы вишневой ангиомы
Вишневую ангиому классифицируют как яркое, вишнево-красное или пурпурное пятно из-за расширенных капилляров, из которых они состоят.Они могут быть самых разных размеров — от крошечной точки до нескольких миллиметров в диаметре.
Ангиомы вишни обычно имеют округлую или овальную форму. Они могут быть гладкими и плоскими или могут образовывать выпуклость на коже. Вишневая ангиома также может начаться с маленькой и плоской и перерасти в более крупную шишку. Это не должно вызывать тревогу — все равно безвредно.
Вишневые ангиомы также могут иногда кровоточить, особенно если их раздражает одежда или другие внешние факторы. Опять же, это нормальный симптом и не должен вас беспокоить.
Причины
Вишневые ангиомы — одно из наиболее распространенных кожных новообразований, и, хотя они могут быть у детей, чаще всего они встречаются у взрослых старше 30 лет.
Генетика играет роль в том, насколько вероятно, что у вас будут вишневые ангиомы. Если они есть у ваших родителей, бабушек и дедушек, велика вероятность, что они будут у вас. Воздействие определенных химических веществ и газов в окружающей среде также может вызывать образование кластеров вишневых ангиом. Они также более распространены в определенных климатических условиях.
Также возможно, что гормоны играют роль в появлении вишневых ангиом, поскольку они часто обнаруживаются после родов. Считается, что это связано с повышением уровня пролактина, гормона, стимулирующего выработку грудного молока.
Более раннее исследование, опубликованное в International Journal of Dermatology , показало, что более 50% взрослых имеют вишневые ангиомы на коже. С возрастом их становится больше.
Диагностика
Врачи часто диагностируют вишневую ангиому, просто взглянув на нее.Они могут запросить биопсию, если подозревают, что это потенциально опасный рост кожи.
Ваш врач может также захотеть проверить другой тип роста кожи, называемый паучьей ангиомой. Они очень похожи на вишневые ангиомы, выглядя как маленькие красные точки, окруженные тонкими капиллярами (что придает им паучий вид).
Чаще всего во время беременности и у детей появляются паучьи ангиомы, которые появляются внезапно и группами, что может быть предупреждающим признаком поражения печени.Если ваш врач не уверен, какой у вас тип ангиомы, он может провести анализы крови или визуализации, чтобы проверить состояние вашей печени.
Лечение
Вишневые ангиомы обычно не нуждаются в лечении. Однако, если они беспокоят вас или часто кровоточат, их можно лечить неинвазивными способами, которые вызывают минимальное образование рубцов или их отсутствие. Эти методы лечения также относительно безболезненны.
Общие методы удаления включают:
- Electrodesiccation : пятно касается электрической иглой, которая разрушает кровеносные сосуды.
- Жидкий азот или криотерапия : Используя зонд, холодный газ распыляется на ангиому, в результате чего она отпадает через несколько часов.
- Laser : Концентрированный лазерный луч нацеливается на ангиому и сжимает ее, что в конечном итоге приводит к ее исчезновению.
- Excision : Большие вишневые ангиомы могут быть удалены острой бритвой. Процедура занимает менее 10 минут и включает местную анестезию.
При любой лечебной процедуре вишневая ангиома со временем может вырасти снова.Если это так, вы можете удалить его снова.
Слово Verywell
В зависимости от того, где они находятся на вашем теле и сколько их у вас, вы можете стесняться вишневых ангиом. Но к 70 годам почти у каждого из них появляется один или несколько из них, что делает эти кожные новообразования частой проблемой, с которой сталкиваются многие люди.
Если вы считаете, что у вас вишневая ангиома, и особенно если у вас есть пятно, которое со временем выросло и изменилось, сообщите об этом своему врачу, чтобы он мог подтвердить, является ли это вишневой ангиомой или чем-то более серьезным.
Петехии: обзор и многое другое
Петехии — маленькие красные точки на коже; они могут возникать у людей любого возраста, но особенно часто встречаются у детей. Фактически, внезапное появление петехий — очень частая причина, по которой дети попадают в отделение неотложной помощи. Петехии выглядят как сыпь, состоящая из очень маленьких (точечных) красных пятен, поражающих кожу и слизистые оболочки. Обычно они встречаются на руках, ногах, животе и ягодицах.
Размер пятен — важная особенность сыпи; пятна должны быть меньше 2 миллиметров (0.078 дюймов), чтобы считаться петехиями. Пятна , а не , подняты, как ульи, и не чешутся. Пятна могут или не могут быть пальпированы (ощутимы) в зависимости от основной причины.
Красные точки, похожие на сыпь, которые возникают при петехиях, являются не состоянием, а скорее симптомом чего-то еще, например, вирусной или бактериальной инфекции, травмы или других причин. Петехии могут быть даже симптомом аллергической реакции. Петехии возникают в результате кровотечения из мелких кровеносных сосудов, называемых капиллярами, которые разрываются под кожей, в результате чего пятна приобретают коричневато-пурпурный цвет.
Пятна могут появиться на одном участке тела (из-за какой-либо травмы) или могут быть широко распространенными (например, в результате нарушения свертываемости крови). Петехии иногда являются симптомом серьезного заболевания, которое потенциально может потребовать неотложной медицинской помощи.
Веривелл / Нуша АшджаиСимптомы
Симптомы петехий включают:
- Красновато-коричневые плоские пятна, которые часто появляются внезапно
- Пятна, которые обычно встречаются на конечностях (руках и ногах), животе и ягодицах
- Пятна, которые могут появиться на других участках тела, в том числе во рту и на веках
- Пятна, которые часто образуются скоплением и выглядят как сыпь
- Не чешущиеся пятна
- Пятна, которые не побледнеют (обратите внимание, что это те пятна, которые не исчезают после кратковременного надавливания на них.
После того, как они впервые появятся, участки, пораженные петехиями, могут расшириться и начать сливаться вместе, образуя более крупные пятна. Это может указывать на нарушение свертываемости крови. Если петехии сопровождают лихорадку, это может указывать на серьезную инфекцию. Петехии — это обычная сыпь, которую можно увидеть в педиатрических отделениях неотложной помощи; этот тип не бледной сыпи может вызывать серьезное беспокойство.
Когда звонить врачу
Часто петехии вызваны чем-то незначительным, но важно проконсультироваться с педиатром или врачом каждый раз, когда петехии обнаруживаются у ребенка.Следует немедленно обратиться за неотложной медицинской помощью при любом из этих симптомов, которые возникают вместе с петехиями:
- Температура выше 100,4 F или выше
- Если петехии увеличиваются или распространяются на другие части тела
- Длинные полосы под ногтями
- Ребенок, у которого внезапно меняются эмоции (например, он плачет, не имея возможности утешиться)
- Ребенок, который очень хочет спать
- Ребенок с затрудненным дыханием
Причины
Медицинские работники должны провести тщательное обследование, чтобы определить первопричину петехий.Есть много потенциальных первопричин петехий; некоторые из наиболее распространенных причин включают грибковые, вирусные или бактериальные инфекции, например, вызывающие:
Внезапное напряжение может привести к разрыву мелких кровеносных сосудов, называемых капиллярами, и попаданию в кожу; это проявляется в виде красных точек, составляющих петехии. Причины напряжения, которое может привести к петехиям, могут включать:
- Сильный и продолжительный кашель или рвота
- Роды (от толчка)
- Подъем тяжестей
К другим причинным факторам петехий относятся:
- Нарушение коллагена (например, синдромы Элерса-Данлоса [EDS].ЭДС — это группа заболеваний соединительной ткани кожи, связок, сосудов, суставов и внутренних органов).
- Загар
- Ссадины кожи
- Травма
- Травмы
- Специфические аутоиммунные заболевания, такие как системная красная волчанка (СКВ)
- Васкулит (воспаление сосудов)
- Другие воспалительные состояния
- Низкий уровень тромбоцитов (свертываемости крови)
- Некоторые виды лечения (например, лечение рака, например лучевая и химиотерапия).
- Специфическая недостаточность витаминов (например, цинга, состояние, вызванное недостатком достаточного количества витамина С, а также дефицит витамина К)
- Хроническая (длительная) болезнь печени
Побочные эффекты лекарств
Некоторые лекарства, в которых петехии указаны как возможные побочные эффекты, включают:
- Антибиотики
- Антикоагулянты (разжижители крови)
- Антидепрессанты
- Противоэпилептические (противосудорожные)
- НПВП (нестероидные противовоспалительные препараты, такие как ибупрофен)
- Седативные препараты
- Антиаритмические средства (лекарство от нерегулярного пульса)
Общие лекарства, которые вызывают петехии, включают:
- Пенициллин
- Фенитоин (противосудорожный препарат)
- Хинин (лекарство от малярии)
Диагностика
Диагностика основной причины петехий включает тщательное физикальное обследование и анамнез.Поставщик медицинских услуг будет собирать такую информацию, как:
- Когда впервые была замечена сыпь (время и день)
- Другие симптомы (кашель, лихорадка, рвота, контакт с инфицированными людьми и др.)
- Как быстро распространяется сыпь (вызывает большее беспокойство быстро распространяющаяся сыпь [вместе с лихорадкой])
- Любое недавнее кровотечение (например, носовое)
- Недавние травмы
- Любые узоры петехий с синяками
- Статус вакцинации
- История болезни
- Подробнее
Подробный анамнез пациента имеет жизненно важное значение для установления любой картины симптомов, которые могут предупредить врача о возможности серьезного заболевания.Диагностические тесты, которые могут быть назначены при обнаружении у ребенка петехий, могут включать:
- Полный анализ крови (чтобы убедиться, что уровень тромбоцитов в норме и проверить, нет ли увеличения лейкоцитов, что может указывать на наличие инфекции и т. Д.).
- Посев крови (при подозрении на инфекцию)
- Люмбальная пункция (небольшой образец жидкости, взятой из позвоночника для проверки на менингит)
- Профиль свертывания крови (для проверки нормальных факторов свертывания)
- Функциональные пробы печени
- Рентген грудной клетки
- Тесты на витаминную недостаточность
- Общий анализ мочи (для проверки мочи на наличие бактерий (которые могут указывать на инфекцию мочевыводящих путей) или для выявления потенциальных проблем с почками
После первичного осмотра можно заказать дополнительные анализы, а лабораторные анализы помогут сузить возможный диагноз.
Обратите внимание: если при обследовании здорового ребенка с петехиями выясняется, что причиной сыпи является безобидная причина (например, травма без осложнений), за ребенком следует дополнительно наблюдать (некоторые источники говорят, что не менее четырех часов, но он может быть дольше, особенно если результаты анализов заняли более четырех часов), чтобы не возникло других симптомов / осложнений.
Лечение
Лечение петехий зависит от основной причины. Часто лечение не требуется, например, когда ребенок выздоравливает после периода наблюдения, без признаков инфекции, нормальных результатов лабораторных анализов и отсутствия распространения сыпи.В этом случае поставщик медицинских услуг обычно выписывает ребенка домой.
Но когда отмечаются рассеянные петехии с лихорадкой, это может быть признаком очень серьезной инфекции (такой как IMD), требующей внутривенной антибактериальной терапии и, возможно, госпитализации. Некоторые другие состояния, вызывающие петехии (например, нарушение свертываемости крови), также потребуют быстрой диагностики и медицинской помощи.
Слово Verywell
Петехии требуют немедленного медицинского вмешательства для выявления неотложной медицинской помощи.Консультация врача также исключит серьезные состояния, при которых может потребоваться неотложное медицинское вмешательство. Но это не значит, что родителям следует паниковать и предполагать худшее. Хотя петехии могут вызывать серьезное беспокойство (особенно когда у детей появляется сыпь вместе с лихорадкой), по данным детской больницы Перта, менее чем у 10% детей с петехиями и лихорадкой будет диагностирован менингит. Имейте в виду, что быстрое обращение за профессиональной медицинской помощью может помочь улучшить прогноз (исход) любых серьезных медицинских осложнений, если они все же возникнут.
Внешний вид и причины розового питириаза
Розовый отрубевидный лишай — это распространенная самоизлечивающаяся сыпь, которая обычно возникает у здоровых подростков и молодых людей. Причина сыпи в значительной степени неизвестна, хотя некоторые исследования показали, что она может иметь вирусную или бактериальную природу.
BSIP / Getty ImagesНесмотря на то, что мы мало знаем о причинах этого состояния, исследователям удалось выявить ряд общих черт:
- Заболевание обычно возникает в возрасте от 10 до 35 лет.
- Вспышке часто предшествует острая инфекция и обычно сопровождается лихорадкой, усталостью, головной болью и болью в горле.
- Чаще встречается в холодные месяцы.
- Это происходит во всех расах одинаково.
- Только у двух процентов людей будет рецидив.
Внешний вид
Розовый отрубевидный лишай часто проявляется так называемым вестибулярным пятном, единичным, круглым или овальным поражением, которое может развиваться на любой части тела, но в первую очередь на туловище.Круглую форму поражения часто принимают за стригущий лишай.
В течение от нескольких дней до нескольких недель начнут появляться более мелкие поражения, которые могут распространяться на руки, ноги и лицо. На более светлом типе кожи поражения будут иметь цвет лосося; на более темной коже они будут более гиперпигментированными (более темными или пятнистыми по цвету). Поражения иногда могут сильно зудеть.
Высыпанные поражения обычно имеют овальную форму, при этом длинная ось поражения ориентирована вдоль линий кожи. Тонкая, похожая на ткань чешуйка обычно прикрепляется к границе поражения (аналогично тому, что мы видим при стригущем лишае).
В среднем, высыпание может длиться от шести до восьми недель, хотя известно, что в некоторых случаях оно сохраняется в течение пяти месяцев и более.
Варианты
Розовый лишай может проявляться по-разному у разных людей. У детей младшего возраста, беременных женщин и людей с более темной кожей сыпь будет более бугристой (папулезной). У младенцев иногда наблюдаются пузырьки и волдыри.
Хотя розовый отрубевидный лишай обычно развивается на туловище и конечностях, были случаи, когда все тело было покрыто сыпью.Также известны поражения во рту.
Диагностика
Розовый лишай обычно диагностируется на основании появления сыпи. В то же время его часто ошибочно принимают за другие заболевания, такие как псориаз, нумулярная экзема и сифилис. Поскольку причина сыпи до сих пор неизвестна, для идентификации обычно требуется исключить все другие причины.
Для этого иногда проводят тест КОН и другие лабораторные анализы, чтобы исключить стригущий лишай и другие инфекционные кожные инфекции.Скрининг заболеваний, передающихся половым путем, может использоваться для исключения сифилиса. В редких случаях может потребоваться биопсия очага.
Лечение
Хотя неясно, является ли розовый питириаз заразным, изоляция не считается необходимой. Однако возможности лечения могут быть ограничены, учитывая наше слабое понимание этого состояния.
Было показано, что ацикловир уменьшает тяжесть розового отрубевидного лишая и сокращает продолжительность заболевания. Кроме того, поражения, подверженные воздействию прямых солнечных лучей, имеют тенденцию исчезать быстрее, чем те, которые находятся на необлученных участках.
В некоторых случаях для уменьшения зуда и ускорения заживления может использоваться терапия ультрафиолетовым светом B (UVB), хотя обычно она наиболее эффективна в течение первой недели после вспышки. Устные антигистаминные препараты и стероиды для местного применения также могут помочь при зуде.
Петехии: причины и лечение
Петехии — это крошечные красные плоские пятна, которые появляются на вашей коже. Они вызваны кровотечением. Иногда они появляются группами и могут выглядеть как сыпь. Если на коже есть крошечные красные, пурпурные или коричневые пятна, это могут быть петехии.Это не болезнь, а симптом. Они могут произойти по ряду причин, от сильного приступа кашля до инфекции.
Часто петехии не о чем беспокоиться. Тем не менее, всегда полезно проконсультироваться с врачом, если вы не знаете, откуда взялись эти пятна. Некоторые состояния, вызывающие петехии, очень серьезны.
Петехии чаще встречаются у детей. Если у вашего ребенка есть эта сыпь, особенно при лихорадке, немедленно покажите его педиатру.
Причины петехий
Петехии — это признак утечки крови из капилляров под кожей.Капилляры — это мельчайшие кровеносные сосуды, соединяющие артерии с венами. Они помогают перемещать кислород и питательные вещества из кровотока в органы и ткани. Они также уносят отходы из ваших органов и тканей.
Утечка в капиллярах может быть вызвана болезнью или лекарством, которое вы принимаете. Петехии также могут образовываться на лице, шее или груди, если вы сильно или в течение длительного времени напрягаетесь, когда делаете что-то вроде:
Сильный кашель
Рвота
Роды
Тяжелый подъем веса
Многие инфекции, вызванные бактериями, вирусами или грибами, также могут вызывать эти пятна, в том числе:
Вирусные инфекции, такие как цитомегаловирус (ЦМВ), эндокардит, мононуклеоз и грипп
Бактериальные инфекции, такие как менингит, пятнистая лихорадка Скалистых гор, скарлатина и стрептококковая ангина
Пурпура Геноха-Шонлейна, заболевание, вызывающее воспаление мелких кровеносных сосудов
Сепсис, серьезная реакция организма на инфекцию
Вирусные геморрагические лихорадки, такие как денге, лихорадка Эбола и желтая лихорадка
Нарушения со стороны крови и иммунной системы также могут вызывать петехии. uch as:
Недостаток витамина C (цинга) или витамина K в вашем рационе также может привести к петехиям.
Эти пятна также могут быть вызваны реакцией на некоторые лекарства. Петехии могут быть побочным эффектом таких лекарств, как:
Как выглядят петехии?
Петехии плоские и выглядят как маленькие красные, коричневые или фиолетовые точки. Их скопления на коже выглядят как сыпь. Но, в отличие от многих высыпаний, при нажатии на пятна они не становятся белыми. А если пятна больше, красные или пурпурные, у вас может быть другой тип кровотечения, называемый пурпурой.
Петехии могут образовываться практически на любом участке тела, даже на веках или во рту.
Петехии Диагноз
Петехии с лихорадкой у детей могут быть признаком серьезной инфекции, такой как менингококковая инфекция. Немедленно обратитесь к врачу для проверки этих симптомов.
Врач осмотрит вашего ребенка, осмотрит сыпь и спросит об их симптомах и недавних заболеваниях. Анализы крови и мочи могут помочь определить причину появления пятен.
Петехии у вашего ребенка могут быть вызваны и другими серьезными заболеваниями. Если у вашего ребенка есть прыщи, обратите внимание на следующие симптомы:
Проблемы с дыханием: Если у вашего ребенка одышка или затрудненное дыхание вместе с петехиями, это может быть признаком серьезного состояния, называемого эндокардитом.Эндокардит означает инфекцию слизистой оболочки внутренних камер сердца и клапанов.
Путаница: Петехии — наряду с путаницей — могут указывать на то, что у вашего ребенка пятнистая лихорадка Скалистых гор, инфекция, вызванная укусом клеща.
Изменение сознания: Некоторые инфекции, вызванные вирусами, известные как вирусные геморрагические лихорадки, могут вызывать изменения сознания, а также проявлять признаки петехий.К этим заболеваниям относятся денге, желтая лихорадка, ласса, марбург и эбола. Они обнаруживаются в тропических странах, а случаи в США обычно поступают от людей, которые приезжали в эти районы.
Немедленно позвоните своему врачу, если у вас возникнут какие-либо проблемы.
Лечение петехий и домашние средства
Сыпь сама по себе не требует лечения. Если это вызвано вирусом, пятна должны исчезнуть, как только инфекция исчезнет.
Если вы считаете, что петехии могли быть вызваны незначительным инцидентом, например, сильным кашлем, рвотой или поднятием тяжестей, вы можете справиться с этим дома, выполнив следующие действия;
Однако, поскольку петехии могут быть результатом серьезного основного заболевания, при появлении этих пятен лучше проконсультироваться с врачом.
Если у вас бактериальная инфекция, вам может потребоваться прием антибиотиков. Обязательно принимайте полную дозу лекарства, даже если вы почувствуете себя лучше.
Более серьезные заболевания, такие как менингококковые инфекции, заболевания крови или рак, могут нуждаться в лечении в больнице. Ваш врач может посоветовать вам обратиться к специалисту по инфекциям, болезням крови (гематологу) или раку (онкологу) для наблюдения за вашим лечением.
Профилактика петехий
Единственный способ избежать петехий — это попытаться предотвратить различные состояния, которые могут их вызывать.Позаботьтесь о себе:
Соблюдайте правила гигиены, такие как мытье рук, чистка зубов и дезинфекция жилого помещения. Не передавайте личные вещи (соломку, посуду, зубные щетки и т. Д.).
Избегайте процедур, которые могут привести к кожным инфекциям, например татуировок и пирсинга. Внимательно следите за своим здоровьем и обращайтесь к врачу по поводу лихорадки и инфекций, которые не проходят быстро.
Ешьте фрукты и овощи или принимайте пищевые добавки, чтобы обеспечить достаточное количество витаминов в своем рационе.
Сделайте прививку (иммунизацию), чтобы предотвратить определенные типы бактериального менингита.
Избегайте комаров и клещей, надев длинные брюки и рубашки с длинным рукавом, если вы находитесь в зоне поражения, и используйте репелленты от насекомых, содержащие ДЭТА.
Красные пятна на коже
Красные пятна могут быть вызваны множеством различных заболеваний, расстройств и состояний. Например, красные пятна могут быть признаком воспаления в организме или могут быть вызваны инфекцией или укусами насекомых.Более серьезные причины включают менингит и лейкоз.
Инфекционные причины красных пятен
Красные пятна могут быть вызваны инфекцией, в том числе:
Грибковая инфекция
Менингит (инфекция или воспаление мешка вокруг головного и спинного мозга)
Розеола (инфекция, вызванная вирусом герпеса у младенцев)
Стрептококковая инфекция, например инфекция группы A Streptococcus , вызывающая стрептококковую инфекцию горла
Вирусные болезни, такие как корь, краснуха и ветряная оспа
Паразиты или насекомые, вызывающие красные пятна
Красные пятна могут быть вызваны насекомыми, которые оставляют красные следы укусов или зарываются под кожей, в том числе:
Аллергические причины красных пятен
Лекарственные, животные, пищевые и другие аллергены окружающей среды могут вызывать появление красных пятен или сыпи.Аллергены и аллергические состояния, которые могут вызывать красные пятна, включают:
Аутоиммунные причины красных пятен
Воспалительные и аутоиммунные причины красных пятен включают:
Системная красная волчанка (заболевание, при котором организм атакует собственные здоровые клетки и ткани)
Васкулит (воспаление сосудов)
Другие причины красных пятен
Другие причины появления красных пятен включают:
Разбитые кровеносные сосуды
Удушение или удушение, которое может вызвать появление красных пятен на шее и лице
Многоформная эритема (тип аллергической реакции)
Узловатая эритема (воспалительное заболевание)
Жар или солнце передержка или тепловая сыпь
Саркома Капоши (проявляется при ВИЧ / СПИДе)
Лекарства, разжижающие кровь или уменьшающие свертываемость, такие как аспирин и кумадин
Саркоидоз (заболевание кожи и многих органов)
Сильная рвота или кашель могут вызвать появление красных пятен на лице и шее
Причины появления красных пятен, опасные для жизни
В некоторых случаях красные пятна могут быть симптомом серьезного или опасного для жизни состояния, которое следует немедленно обследовать в экстренных случаях.К ним относятся:
Каковы возможные осложнения красных пятен?
Осложнения, лежащие в основе основных причин появления красных пятен, различаются в зависимости от заболевания, расстройства и состояния. Например, красные пятна, вызванные стрептококковой инфекцией, могут привести к инфицированию крови всего тела (сепсису) или ревматической лихорадке. Вы можете наилучшим образом снизить риск осложнений в виде красных пятен и основных причин, следуя плану лечения, который вы и ваш лечащий врач разработали специально для вас.Осложнения могут включать:
Бактериальная пневмония и другие вторичные бактериальные инфекции
Кома
Энцефалит
Кровоизлияние (сильное неконтролируемое кровотечение)
Органная недостаточность
Осложнения беременности, такие как преждевременные роды, выкидыш, инфекции новорожденных и врожденные дефекты
Остановка дыхания
Ревматическая лихорадка
Изъятия
Сепсис (бактериальная инфекция крови)
Распространение рака
Ударная
Сыпь у младенцев и детей
Многие вещи могут вызвать сыпь у младенцев и детей, и часто это не о чем беспокоиться.
Как родитель, вы можете знать, серьезно ли плохо себя чувствует ваш ребенок, и должны доверять своему собственному суждению.
Сыпь высокотемпературная
Сыпь на щеках при повышенной температуре
Кредит:
Сыпь на одной или обеих щеках плюс высокая температура, насморк, боль в горле и головная боль могут быть синдромом пощечины щеки. Через несколько дней на их теле может появиться сыпь.
Синдром пощечины щеки обычно проходит сам по себе в течение 3 недель. Детский парацетамол или ибупрофен могут сбивать высокую температуру.
Волдыри на руках и ногах плюс язвы во рту
Кредит:
Болезнь рук, ягодиц и рта — распространенное детское заболевание, вызывающее волдыри на руках и ногах и язвы во рту. Это также вызывает высокую температуру, и у вашего ребенка может болеть горло.
Обычно лучше через 7-10 дней. Детский парацетамол может сбивать высокую температуру.
Сыпь на лице и теле
Кредит:
Скарлатина вызывает сыпь, которая выглядит как укол булавкой и на ощупь грубая, как наждачная бумага. Сыпь может быть красной, но менее заметна на коричневой и черной коже.
Скарлатина обычно начинается с белого налета на языке, боли в горле, головной боли и высокой температуры.
Немедленно обратитесь к терапевту, если вы считаете, что у вашего ребенка скарлатина. Лечится антибиотиками.
Кредит:
Корь обычно начинается с тех же симптомов, что и простуда, плюс высокая температура, воспаление глаз, чувствительность к светлым и серым пятнам внутри щек.
Через несколько дней на голове или шее появляется пятнистая сыпь, которая распространяется на все тело. Пятна могут быть красными или коричневыми, но они могут быть менее заметны на коричневой и черной коже.
Позвоните терапевту, если считаете, что у вашего ребенка корь.
Сыпь с зудом
Сыпь от тепла
Кредит:
Тепло и пот могут вызвать выступающие пятна или пятна, известные как потница или тепловая сыпь. Сыпь может выглядеть красной, но менее заметна на коричневой или черной коже.
Он чешется, и вы можете заметить, что ваш ребенок чешется.
Тепловая сыпь обычно проходит сама по себе через несколько дней.
Чешуйчатая или потрескавшаяся кожа
Кредит:
Кредит:
Зудящая, сухая и потрескавшаяся кожа может быть атопической экземой. Это обычное явление в области коленей, локтей и шеи, но может появиться где угодно.
Пораженная область может изменить цвет. На белой коже участок может выглядеть розовым или красным. На коричневой и черной коже он может выглядеть серым или пурпурным или темнее окружающей кожи.
Обратитесь к терапевту, если вы считаете, что у вашего ребенка экзема.
приподнятые зудящие пятна или бляшкиКредит:
Крапивница вызывает повышенную зудящую сыпь. Он может выглядеть красным, но это может быть менее заметно на коричневой и черной коже.
Сыпь может быть признаком аллергической реакции на укус, лекарство или пищу.
Обычно становится лучше в течение нескольких дней.
Обратитесь к терапевту, если у вашего ребенка продолжает появляться сыпь такого типа. У них может быть аллергия на что-то.
Позвоните в службу 999, если у них отек вокруг рта.
Зудящая круглая сыпь
Кредит:
Кредит:
Зудящее, сухое, кольцевидное пятно на коже может быть стригущим лишаем. Пятно может выглядеть красным, розовым, серебристым или темнее окружающей кожи.
Попросите фармацевта крем или лосьон для лечения стригущего лишая.
Поговорите с терапевтом, если он появляется на коже головы вашего ребенка, так как может потребоваться лечение лекарствами, отпускаемыми по рецепту.
Маленькие пятна и волдыри
Кредит:
Кредит:
Ветряная оспа начинается с маленьких зудящих пятен. Пятна могут выглядеть красными, розовыми, того же цвета или более темными, чем окружающая кожа, в зависимости от тона кожи вашего ребенка. Вначале пятна могут быть труднее увидеть на коричневой и черной коже.
Пятна быстро образуют волдыри, а затем струпья.
У некоторых детей есть несколько пятен, а у других они по всему телу.
Зудящие язвы или волдыри
Кредит:
Кредит:
Красные язвы или волдыри, которые лопаются и оставляют твердые золотисто-коричневые пятна, могут быть импетиго. Покраснение может быть труднее увидеть на коричневой и черной коже.
Язвы или волдыри могут вызывать зуд, увеличиваться в размерах или распространяться на другие части тела. Они часто появляются на лице, руках или около середины тела.
Обратитесь к терапевту, если считаете, что у вашего ребенка импетиго.
Крошечные и очень зудящие пятна
Кредит:
Чесотка вызывается крошечными клещами, которые зарываются в кожу.
Попросите фармацевта крем или лосьон для лечения чесотки. Все члены семьи нуждаются в лечении одновременно, даже если у них нет симптомов.
Вам следует показать своего ребенка терапевту, если ему меньше 2 месяцев.
Сыпь без температуры и зуда
Крошечные пятна на лице ребенка
Кредит:
Очень маленькие пятна, называемые милиями, часто появляются на лице ребенка в возрасте нескольких дней.
Милии могут казаться белыми или желтыми, в зависимости от тона кожи вашего ребенка.
Обычно они проходят в течение нескольких недель и в лечении не нуждаются.
Красные, желтые и белые пятна у младенцев
Кредит:
Красные, желтые и белые пятна (токсическая эритема) могут появиться у новорожденных после рождения. Обычно они появляются на лице, теле, плечах и бедрах.
Сыпь может исчезать и появляться снова.
Без лечения через несколько недель должно стать лучше.
Пятна розового или телесного цвета
Кредит:
Кредит:
Маленькие твердые выпуклые пятна, которые могут появиться на любом участке тела, часто встречаются у детей и известны как контагиозный моллюск.
Пятна могут быть того же цвета, что и окружающая кожа, темнее, чем окружающая кожа, или розового цвета.
Лечение не рекомендуется, поскольку пятна проходят сами по себе, хотя это может занять больше года.
Красные пятна на ягодицах
Кредит:
Кожа ребенка при опрелостях может выглядеть болезненной и горячей. На ягодице ребенка или вокруг всей области подгузника могут быть красные пятна.
Могут быть пятна или волдыри. Это может заставить вашего ребенка чувствовать себя некомфортно или расстраиваться.
Можно купить крем в аптеке в помощь.
Прыщи на щеках, носу и лбу
Кредит:
Детские прыщи могут появиться в течение месяца после рождения, но обычно проходят через несколько недель или месяцев.
Может помочь умывание лица ребенка водой с мягким увлажняющим кремом.
Не используйте лекарства от прыщей, предназначенные для детей старшего возраста и взрослых.
Желтые чешуйчатые пятна на коже головы
Кредит:
Колыбель — это когда у ребенка на коже головы появляются желтые или белые, жирные, чешуйчатые пятна.
Обычно лучше без лечения через несколько недель или месяцев.
Аккуратно вымойте волосы и кожу головы ребенка детским шампунем, чтобы предотвратить появление новых пятен.
Последняя проверка страницы: 11 июня 2021 г.
Срок следующей проверки: 11 июня 2024 г.
причин, лечение и когда волноваться
Красные пятна на коже — обычное явление, но определить причину их появления может быть непросто. Красные пятна на любом участке тела, от незначительных раздражений до опасных для жизни ситуаций, могут вызывать беспокойство и беспокойство.
Чтобы успокоить ваш разум, д-р Джульет МакГраттан дает нам краткое изложение наиболее распространенных причин красных пятен на коже, а также лучшие варианты лечения и когда следует действовать.
Что вызывает красные пятна на коже?
Есть буквально сотни причин, по которым на коже могут появиться красные пятна. Даже с помощью изображений для поиска в Интернете поставить диагноз может быть сложно. Правильное лечение требует постановки правильного диагноза.
Если вы когда-либо не уверены, что вызывает появление пятен на коже, обратитесь за советом к врачу. Ваш местный фармацевт — отличное первое место для звонка, он может порекомендовать вам лечение, которое вы можете купить без рецепта, и направить вас к вашему терапевту, если требуется дальнейшая оценка или рецепт.
⚠️ Если у вас или у вашего ребенка есть красные пятна, и вы чувствуете себя плохо из-за высокой температуры, головной боли или рвоты, запишитесь на прием к врачу.
Причины появления красных пятен можно разделить на четыре категории:
- Инфекции
- Реакции
- Долгосрочные состояния
- Другие причины
Красные пятна могут быть вызваны различными инфекциями. Инфекции могут быть вызваны бактериями, вирусами или грибками. Мы рассмотрим каждый из них по очереди и выясним характеристики и методы лечения каждого из них.
Питер Кейд Getty Images
Бактериальные инфекции
Бактериальные инфекции, которые могут вызывать появление красных пятен на коже, включают следующее:
• Фолликулит
Инфекция вокруг волосяных фолликулов, небольшие пятна, которые выступают из кожи и могут содержать гной или прозрачную жидкость. Требуется очищение кожи и иногда крем или таблетки с антибиотиком для лечения.
• Импетиго
Часто встречается вокруг носа и рта, особенно у детей.Красные пятна могут плакать и образовывать корочку медового цвета. Лечится кремами с антибиотиками.
• Скарлатина
Покрасневшие щеки и грубая и ярко-красная сыпь, которая начинается на груди или животе. Обычно этому предшествует высокая температура, боль в горле и опухание шейных лимфоузлов. Лечится антибиотиками.
• Бактериальный менингит
Бактериальный менингит — опасное для жизни заболевание. Пятна присутствуют не всегда, но когда они есть, они красные или темно-красные и не исчезают при нажатии на них стеклом.Другие симптомы включают высокую температуру, ригидность шеи, рвоту, головную боль и неприязнь к яркому свету. Маленькие дети могут просто плохо себя чувствовать или спать. Наберите 999, чтобы вызвать скорую помощь, если подозреваете менингит. Лечение включает внутривенное введение антибиотиков, жидкости и кислорода.
Вирусные инфекции
К вирусным инфекциям, которые могут вызывать появление красных пятен на коже, относятся следующие:
• Вирусные высыпания
Пятнистые высыпания часто встречаются при легких вирусных заболеваниях. Они обычно плоские на коже, становятся белыми при нажатии на них и могут казаться теплыми на ощупь.Они могут появиться на любом участке тела, но обычно встречаются на груди и животе. Лечение обычно не требуется, и они исчезают по мере исчезновения вируса.
• Ветряная оспа
Выступающие красные пятна превращаются в маленькие волдыри, которые образуют корку. Они часто быстро распространяются и могут вызывать сильный зуд. Ветряная оспа очень заразна. Используйте успокаивающие кремы, прохладные ванны и старайтесь не поцарапать. Взрослые, у которых развивается ветряная оспа, должны проконсультироваться с врачом. Беременным женщинам, новорожденным и лицам с подавленной иммунной системой, у которых развивается ветряная оспа или которые находились рядом с больным ветряной оспой, следует проконсультироваться с врачом.
• Опоясывающий лишай
Красные пятна, которые превращаются в волдыри и образуют пятно или полосу на одной стороне тела, могут быть опоясывающим лишаем (опоясывающий лишай). Сыпь может быть очень болезненной, перед пятнами может появиться боль и потребуются сильные обезболивающие. Вакцина против опоясывающего лишая доступна в NHS для лиц старше 70 лет.
• Корь
Корь характеризуется красной и коричневой сыпью, состоящей из отдельных пятен, которые все сливаются. Она плоская на коже и довольно впечатляющая на вид.Другие симптомы включают покраснение глаз, высокую температуру, насморк и кашель. У кори есть серьезные осложнения. Если вы подозреваете, что заболели корью, обратитесь к терапевту. Вакцина MMR снизила частоту заболеваемости корью, но число случаев заболевания снова растет из-за более низкого уровня вакцинации.
Грибковые инфекции
Грибковые инфекции, которые могут вызывать появление красных пятен на коже, включают следующие:
• Стригущий лишай
Красные пятна, которые образуют форму круга с нормальной кожей в центре, могут указывать на стригущий лишай.Это грибковая инфекция и никак не связана с глистами! Это может быть где угодно на коже, часто в паху или коже головы, и обычно вызывает зуд. Кольца могут быть одиночными или множественными, и они могут увеличиваться в размерах. Лечение проводится с помощью противогрибковых кремов, которые можно купить в аптеке.
• Стопа спортсмена
Зудящие красные пятна, появляющиеся вокруг пальцев ног и между ними, а также на коже стопы, могут быть стопами спортсмена. Кожа также может трескаться и шелушиться. Часто встречается, если у вас потные ноги и вы часто носите кроссовки.Лечение предполагает тщательное мытье и сушку кожи с применением противогрибковых кремов.
Реакции
К реакциям, которые могут вызвать появление красных пятен на коже, относятся следующие:
• Тепловая и потовая сыпь
Маленькие красные пятна, которые слегка приподняты над кожей и вызывают легкий зуд или дискомфорт, могут быть тепловой или потовой сыпью. . Часто в жаркие дни и после тренировки. Обработайте прохладным бельем и успокаивающими кремами, такими как лосьон с каламином или судокрем. При сильном зуде также могут помочь антигистаминные препараты.
• Крапивница
Обычно известные как крапивница или крапивница, эти красные пятна или красно-белые пятна часто появляются как реакция на окружающую среду. Их может вызвать вирусная инфекция, но чаще всего это тепло, холод, вода или даже реакция на лекарство. Иногда они повторяются, и причина неизвестна. Лечение обычно проводится антигистаминными таблетками.
• Контактный дерматит
Кожа может реагировать на контакт с химическими веществами, металлами или другими материалами.Это тип экземы с маленькими красными зудящими пятнами, которые могут кровоточить, мокнуть и покрыться коркой. Лечение заключается в том, чтобы избежать триггера, увлажнить кожу и, при необходимости, использовать мягкий стероидный крем, о котором вы можете поговорить со своим фармацевтом.
• Реакция на лекарства
Новые красные пятна, которые появляются после начала приема нового лекарства, могут быть реакцией на лекарство или аллергией. Пятна и сыпь могут быть разными и могут вызывать зуд, а могут и не быть. Поговорите со своим врачом, если после начала приема нового препарата появилась сыпь.
Долговременные состояния
Долговременные состояния, которые могут вызывать появление красных пятен на коже, включают следующее:
• Экзема
Экзема часто начинается в детстве и характеризуется зудящими красными пятнами.Из-за царапин могут появиться корки, мокнутие или кровотечение. Пятна могут появиться в складках кожи, например, под коленями и на локтях, но часто встречается и более распространенная экзема. Экзема может варьироваться от случайной и легкой до постоянной и тяжелой. Лечение включает регулярное увлажнение (смягчающее средство) и использование стероидных кремов при обострениях. Тяжелая форма экземы требует лечения у специалиста по коже.
• Псориаз
Псориаз больше связан с красными чешуйчатыми пятнами, но пятна часто начинаются с небольших отдельных красных пятен.Его невозможно вылечить, а тяжелые случаи могут повлиять на качество жизни людей. Лечение включает кремы со стероидами или витамином D, легкую обработку и увлажняющие средства.
Красные пятна Другие причины
К другим причинам красных пятен на коже относятся следующие:
• Розовый лишай
Это могло быть связано с вирусной инфекцией, но это неясно. Он начинается с «предвестника», который представляет собой красный участок кожи овальной формы диаметром несколько сантиметров со слегка приподнятым краем (как стригущий лишай), обычно на туловище.Иногда бывает головная боль, боль в горле или жар. Через пару недель после этого появляется цветная сыпь из множества небольших пятен. Пятна красные у людей со светлой кожей и серые или коричневые у более темной кожи. Они чешуйчатые и часто слегка зудят. Для устранения розового лишайника может потребоваться несколько месяцев. Он очищает сам по себе, но увлажняющие средства, стероидные кремы и антигистаминные препараты могут помочь успокоить зуд или дискомфорт.
• Красный плоский лишай
В зависимости от того, где он находится на коже, его внешний вид может варьироваться.Красные или пурпурные выпуклые пятна или пятна на запястьях, лодыжках или спине могут быть красным плоским лишаем. Он имеет тенденцию появляться в виде белых пятен, если находится во рту. Красный плоский лишай плохо изучен, но он не заразен. Обычно он проходит самостоятельно, но может потребоваться крем и мазь от врача, чтобы облегчить зуд и предотвратить его ухудшение.
• Укусы
Не забывайте укусы как частую причину появления зудящих красных пятен. Это могут быть укусы блох домашнего животного, постельные клопы, укусы насекомых или чесотка.Профилактика лучше, чем лечение, поэтому прикрывайся и надевай средство от насекомых, если риск укуса высок. Часто пылесосьте и стирайте подстилку в горячей воде. Обратитесь за советом, если укусы становятся все более красными или опухшими или если вы плохо себя чувствуете.
Последнее обновление : 06.

 Для эффективной терапии необходимы тщательная диагностика состояния пациента, выделение возбудителя, а также слаженная работа дерматолога и иммунолога.
Для эффективной терапии необходимы тщательная диагностика состояния пациента, выделение возбудителя, а также слаженная работа дерматолога и иммунолога.