Нижегородские ученые создали мобильное приложение для определения рака кожи
Нейросеть по фото определяет: правда ли новое образование — обычная родинка? Или у пользователя развивается меланома, и ему следует как можно быстрее обратиться к врачу. Контроль в данном случае двойной. Все результаты повторно проверяют специалисты.
Надежду Янину уже сегодня ждет операция. Небольшое пятнышко чуть ниже плеча принимала за родинку, но оказалось — меланома, злокачественная опухоль.
К врачу все же обратилась, и не зря. Меланома развивается очень быстро. Теперь ее удалят. Но далеко не все пациенты за помощью приходят так же вовремя, недооценивают проблему. Чтобы запущенных случаев было как можно меньше, в Приволжском медицинском университете придумали и запустили бесплатное мобильное приложение «ПроРодинки». С его помощью можно проанализировать фотографии любых новообразований. Нужны лишь пара свободных минут и телефон.
Если на прием пойдет не каждый, то уж отправить на проверку фотографии труда не составляет.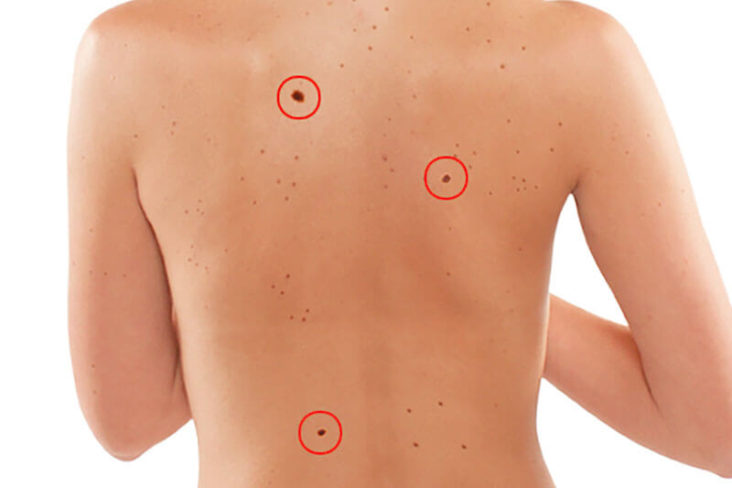 Рекомендации могут быть разными. Продолжать наблюдение самостоятельно, обратиться к врачу или вообще такой итог: «Проблем не обнаружено».
Рекомендации могут быть разными. Продолжать наблюдение самостоятельно, обратиться к врачу или вообще такой итог: «Проблем не обнаружено».
«Приложение «ПроРодинки» — это и есть способ, чтобы пациент задуматься о себе, найди 20 минут, прийти к врачу, и тебе проведут современную экспресс-диагностику, дерматоскопию, другие виды исследований», — отмечает ректор Приволжского исследовательского медицинского университета Николай Карякин.
Немедленного оперативного вмешательства требуют и вот такие случаи. Кератоакантома: до этих размеров доброкачественная опухоль выросла у пациента буквально за несколько месяцев.
Операция проводится под местной анестезией с использованием внутривенной седации, то есть анестезиолог всегда рядом, он следит за состоянием пациента. И, конечно, вмешательство подразумевает минимальное удаление тканей, все-таки работать приходится с зоной лица и косметический эффект тоже очень важен.
«Удаляем ложе опухоли, перед этим удалили основной его фрагмент.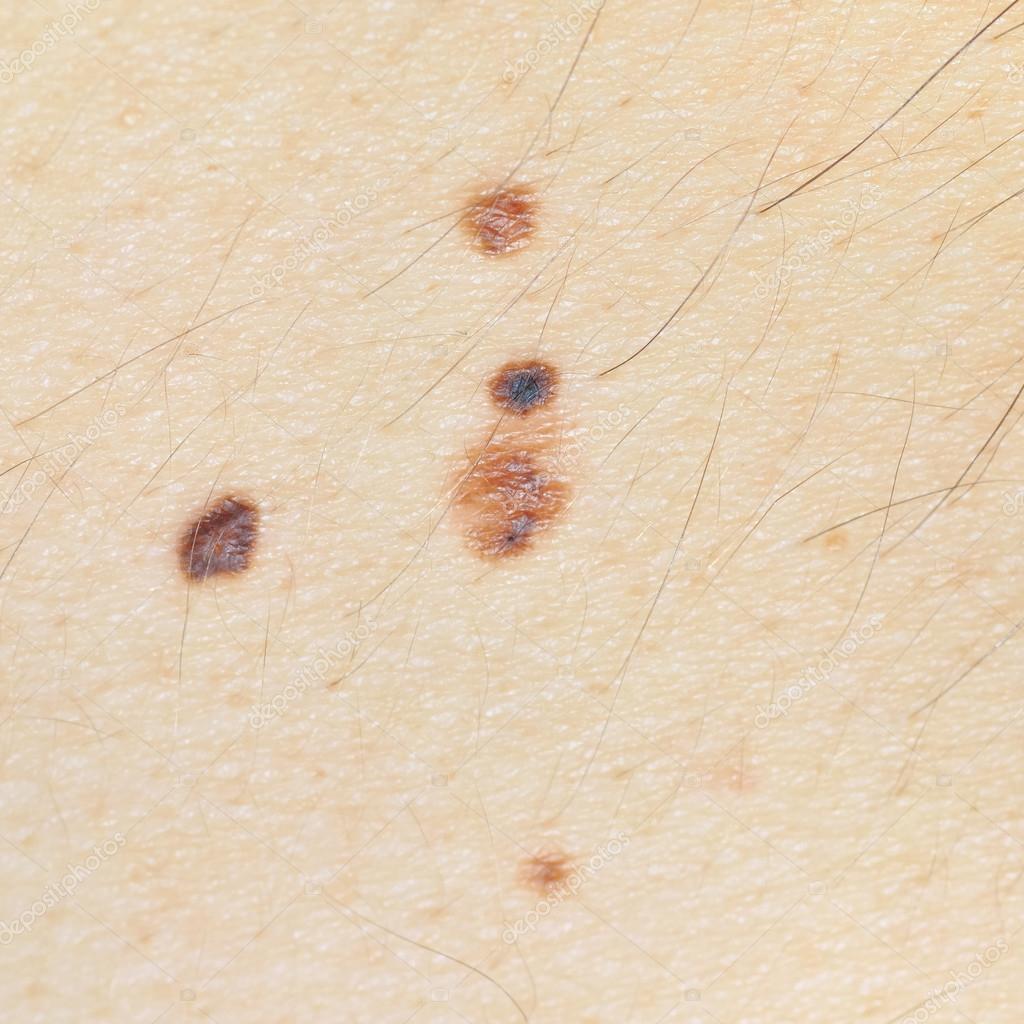 Продолженного роста опухоли нет, здесь мы видим структуры нормальные кожи, сосуды, сальные железы», — поясняет врач-онколог научно-практического центра диагностики и лечения опухоли кожи Университетской клиники ПИМУ Мария Бусыгина.
Продолженного роста опухоли нет, здесь мы видим структуры нормальные кожи, сосуды, сальные железы», — поясняет врач-онколог научно-практического центра диагностики и лечения опухоли кожи Университетской клиники ПИМУ Мария Бусыгина.
Четко определить границы, где заканчиваются раковые клетки, позволяет морфологическое исследование. Удаленный фрагмент тканей сразу же относят в лабораторию и делают на тончащие срезы, чтобы затем внимательно изучить края. И только после такого заключения операцию можно завершать.
Над проектом мобильного приложения ученые трудились около трех лет, нейросеть анализировала фотографии с уже точно поставленными диагнозами — это около 6000 снимков. При этом сегодня каждое отправленное пользователями обращение обязательно просматривает и специалист.
«От 10 до 30 минут мы должны ответить на этот случай. Как только приходит сообщение, где бы я ни была, в любом месте я могу его просмотреть», — говорит врач-онколог научно-практического центра диагностики и лечения опухоли кожи Университетской клиники ПИМУ Оксана Гаранина.
Врачи отмечают, что ошибочно люди называют родинками самые разные образования на теле.
«Если передо мной пациентка 25-30 лет, я предположу, что может быть она права, а если передо мной пациентка 60 лет, то 100% она ошибается. И то, что у нее на коже, не имеет никакого отношения к родинкам. Это будут гемангиомы, себорейные кератомы, акрохордоны или папилломы», — говорит руководитель научно-практического центра диагностики и лечения опухоли кожи Университетской клиники ПИМУ Ирена Шливко.
А это значит, что может потребоваться консультация разных специалистов: дерматологов, онкологов, хирургов. Сейчас разработчики приложения собирают данные о медицинских организациях по всей стране. Скоро вместе с рекомендацией пользователь будет получать адреса поликлиник и центров, где ему могут помочь с диагностикой и лечением.
как возникает, причины, симптомы и методы лечения в клинике в Санкт-Петербурге
Оглавление
Базальноклеточный рак (базальноклеточная карцинома, базалиома, базальноклеточная эпителиома) – наиболее часто встречающаяся y человека раковая опухоль. Состоит из клеток, подобных клеткам базального слоя эпидермиса. От других раков кожи отличается чрезвычaйно редким метастазированием, однако способна к обширному местному росту, который приводит к существенным косметическим и функционaльным нарушениям.
Состоит из клеток, подобных клеткам базального слоя эпидермиса. От других раков кожи отличается чрезвычaйно редким метастазированием, однако способна к обширному местному росту, который приводит к существенным косметическим и функционaльным нарушениям.
Эпидемиология
Базальноклеточный рак – наиболее распространенное эпителиальное новообразование кожи, составляющее 45-90% всех злокачественных эпителиaльных опухолей данной локализации. По данным отечественных авторов, в структуре обшей онкологической заболеваемости, оцененной в условиях сплошной диспансеризации за 10-летний период наблюдения, базальноклеточный рак составил 86,8%, меланома – 9,4% a, плоскоклеточный рак и другие злокачественные опухоли кожи – 3,8%.
Заболевание возникает преимущественно y лиц старше 50 лет, однако встречается и в более молодом возрасте – 20-49 лет. Базальноклеточный рак развивается одинаково часто y мужчин и женщин.
Базальноклеточный рак обычно развивается на открытых, подверженных инсоляции местах: на коже носа, носогубной складки, в периорбитальной и периаурикулярной областях, на ушных раковинах, волосистой части головы, лбу в височных областях, шее.
Реже базалиома локализуется на туловище, конечностях. Как редкие локализации, отмечены области аксиллярных складок, подошвы, ладони, ягодицы, анус. «Нетипичная» локализация в 39% случаев определялась при первично множественном базальноклеточном раке.
Патогенез
Базалиома – это опухоль, состоящая из недифферениированных, но весьма плюрипотентных клеток, предположительно связанных с клетками волосяного фолликула.
Базальноклеточный рак может развиваться dе novo или, реже, на участках кожи, поврежденных химическими, термическими и другими агентами. Возникновение опухоли связывают c длительной инсоляцией (особенно y лиц со светлой кожей), воздействием химических канцерогенов, ионизирующего излучения. При этом латентный период после воздействия ионизирующего излучения составлял 20-30 лет.
Определенная роль в развитии опухоли отводится наследственными и иммунологическим факторам. Неопластическое преобразование клетки, как полагают, происходит в результате ряда нарушений в ее геноме, которые ведут к прогрессивному нaрушению контроля за ростом и дифферениировкой клетки. В 9-й хромосоме генома человека есть ген, мутации которого приводят к развитию базальноклеточного рака. Вероятная причина мутаций – ультрафиолетовое облучение (УФО). УФО приводит к нескольким типам повреждения генов, включая образование фотодимеров, обрывов цепочки ДНK. Точечные мутации гена под воздействием УФО выявляют в 40-56% случаев базалиом.
В 9-й хромосоме генома человека есть ген, мутации которого приводят к развитию базальноклеточного рака. Вероятная причина мутаций – ультрафиолетовое облучение (УФО). УФО приводит к нескольким типам повреждения генов, включая образование фотодимеров, обрывов цепочки ДНK. Точечные мутации гена под воздействием УФО выявляют в 40-56% случаев базалиом.
Известно, что базальноклеточный рак растет медленно. На основании авторадиографических иследований c тимидиновой меткой показано, что митотическая активность в узловых базалиомах отмечается, главным образом, в периферических зонах опухолевых комплексов. B более агрессивных гистологических подтипах, таких, как инфильтрирующая или морфеаподобная базалиомы, митотические фигуры встречаются более часто и обнаруживаются по всей площади комплексов.
B заключение необходимо подчеркнуть, что в то время, как плоскоклеточный рак может развиваться практически везде, где имеется эпителиaльная выстилка, аналоги кожного базальноклеточного рака во внутренних органах отсутствуют.
Клиническая картина
Клинические проявления базальноклеточного рака многообразны. Основными клиническими формами являются: нодулярный, поверхностный, склеродермоподобный базальноклеточный рак и фиброэпителиома Пинкуса. Пигментная форма может быть разновидностью нодулярной или поверхностной формы, в связи c чем, считать ее самостоятельной формой нецелесообразно.
Нодулярный базальноклеточный рак
Нодулярный базальноклеточный рак – «классическая», наиболее частая форма, составляющая 60-75% всех форм базальноклеточного рака. Характеризуется образованием восковидного, полупрозрачного, твердого на ощупь округлого узелка диамнтром 2-5 мм, цвета неизмененной кожи (микроузловая разновидность базалиомы). B течение нескольких лет за счет периферического роста опухоль приобретает плоскую форму, достигая 1-2, реже более сантиметров в диаметре. Поверхность такого узла гладкая, через полупрозрачную или жемчужную бляшку различного размера просвечивают расширенные полнокровные капилляры (теле-ангиэктазии).
B результате слияния нескольких узловатых элементов может сформироваться фестончатый опухолевый очаг c валикообразным краем и бугристой поверхностью (конглобатная разновидность базальноклеточного рака). Центральная часть узла часто изъязвляется и покрывается геморрагической корочкой, при насильственном отторжении которой появляется точечное кровотечение, затем корочка нарастает вновь, маскируя язвенный дефект (язвенная разновидность базальноклеточного рака). B ряде случаев изъязвление становится более значительным, приобретая воронкообразную форму, и формируется процесс по типу ulcus rodens c плотным воспалительным инфильтратом по периферии шириной до 0,5-1 см (инфильтративная разновидность базальноклеточного рака). Язвенный инфильтративный базальноклеточный рак может значительно разрушать ткани, особенно в случае их локализации вблизи естественных отверстий (нос, yшные раковины, глаза) – прободающий базальноклеточный рак. При расположении на голове язвенный инфильтративный базальноклеточный рак может достичь гигантских размеров.
Узловые опухоли могут содержать меланин, который придает образованию коричневый, синий или черный цвет (пигментный базальноклеточный рак). Опухоль может быть пигментирована как полностью, так и лишь частично. Такие случаи требуют дифференциации с меланомой. Однако тщательный осмотр обычно позволяет обнаружить характерную для базальноклеточного рака жемчужную поднятую границу.
Поверхностный базальноклеточный рак
Поверхностный базaльноклеточный рак – наименее агрессивная форма базальноклеточного рака кожи, характеризующаяся обычно одиночным (редко множественным) бляшковидным округлым очагом поражения розового цвета диаметром от 1 до нескольких сантиметров, на поверхности которого вариабельно Выражены шелyшение, небольшие корки, участки гипер- и гипопигментации, атрофии, что в совокупности представляет собой клиническую картину, похожую на очаги экземы, микоза, псориаза.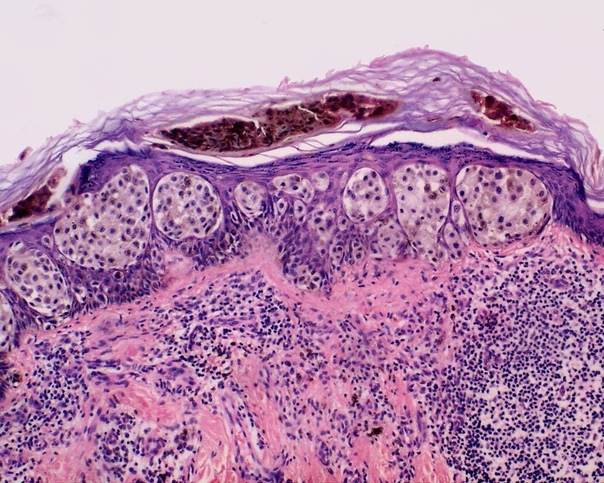 Отличительной особенностью поверхностной базалиомы является ее невыступающий нитевидный край, состоящий из мелких блестящих беловатых полупрозрачных узелков. В некоторых случаях опухоль может быть поверхностно инфицирована, что затрудняет дифференциальную диагностику.
Отличительной особенностью поверхностной базалиомы является ее невыступающий нитевидный край, состоящий из мелких блестящих беловатых полупрозрачных узелков. В некоторых случаях опухоль может быть поверхностно инфицирована, что затрудняет дифференциальную диагностику.
Поверхностный базальноклеточный рак обычно локализуется на туловище и Конечностях в зонах умеренной инсоляции, реже на лице. Частота этой формы составляет 10% всех базалиом. Эта форма базальноклеточного рака отмечается медленным многолетним ростом.
K разновидностям поверхностного базальноклеточного рака относят: пигментный базальноклетоиный pак, отличающийся коричневым цветом очага; саморубцующийся базальноклеточный рак Литтла, характеризующийся выраженным центробежным ростом c формированием в центральной зоне опухоли очага рубцовой атрофии на месте самопроизвольно рубцующихся эрозивных узелков, по периферии которых продолжается образование и рост новых эрозивных участков. B редких случаях в поздних стадиях ее развития возможны инфильтрация, изъязвление очага и образование крупных узелков, т.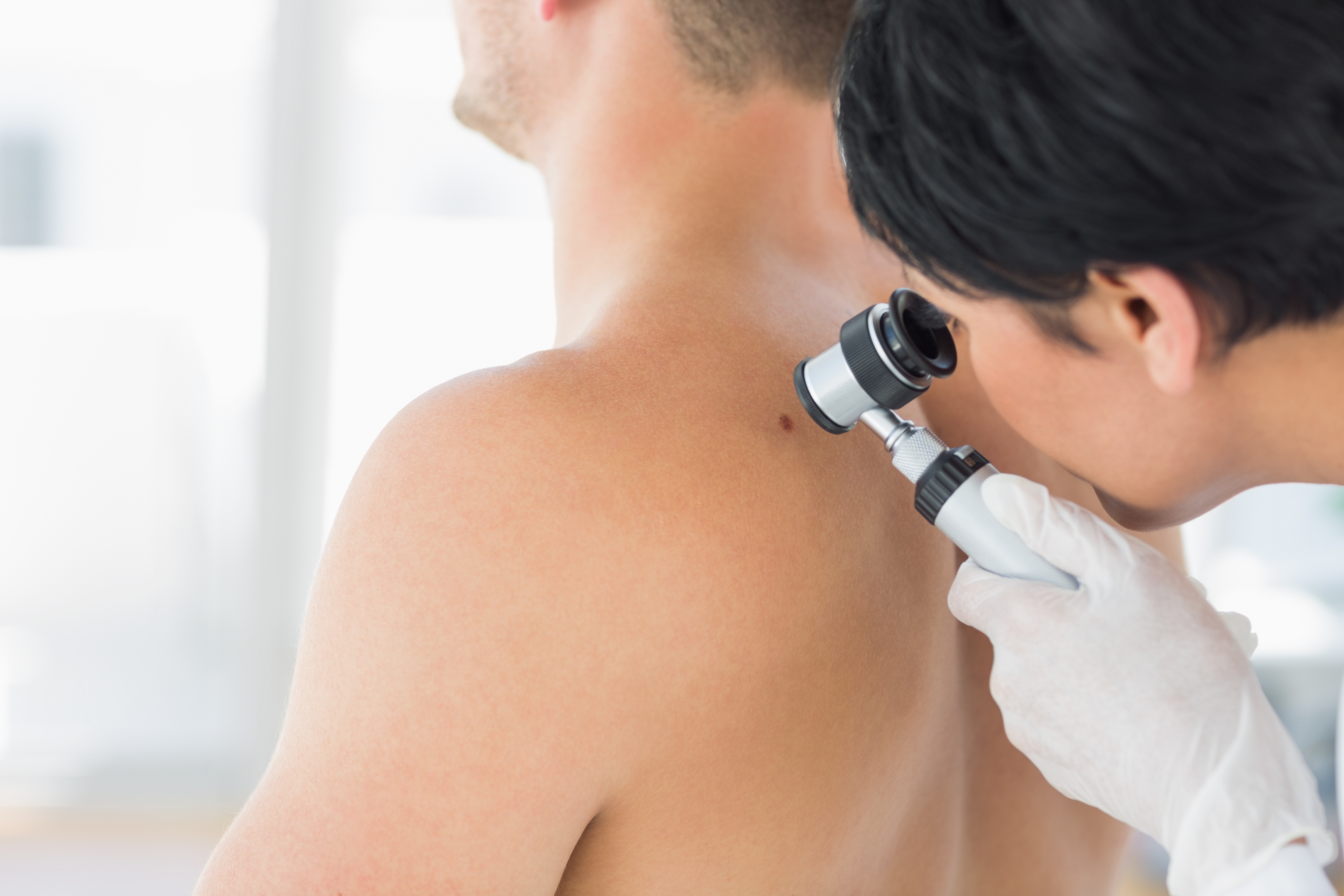 е. трансформация поверхностной базалиомы в более агрессивные разновидности.
е. трансформация поверхностной базалиомы в более агрессивные разновидности.
Склеродермоподобный базальноклеточный рак
Склеродермоподобный (морфеаподобная, склерозирующая, десмопластическая форма) базальноклеточный рак – редкая агрессивная форма базaльноклеточного рака, характеризующаяся образованием инфильтративной твердой бляшки c желтоватой восковидной поверхностью и телеангиэктазиями, напоминающей бляшечную склеродермию. Склеродермоподобный базальноклеточный рак составляет 2% от всех форм базальноклеточного рака, он не имеет излюбленной локализации. Этот вид базальноклеточного рака характеризуется первично эндофитным ростом, поэтому вначале плоский, слегка приподнимающийся очаг постепенно может стать вдавленным, наподобие грубого рубца. Опухоль спаяна c подлежащими тканями, ее края нечеткие, опухолевые разрастания обычно выходят за пределы клинически видимой границы, внедряясь в окружающую ее кожу. B поздних стадиях возможно изъязвление (язвенная разновидность) опухоли.
B процессе эволюции в центральной части некоторых бляшек может сформироваться зона атрофии, тогда как в периферической части при этом могут быть видны мелкие опухолевые узелки – рубцово-атрофическая разновидность базалиомы.
Фиброэпителиома Пинкуса
Фиброэпителиома Пинкуса – очень редкая форма базальноклеточного рака, отличающаяся гиперплазированной, набухшей, богатой мукоидами стромой, в которой расположены тонкие анастомозирующие между собой тяжи базалоидных клеток. Фиброэпителиома представляет собой обычно одиночный, плоский, умеренно плoтный, гладкий узел цвета нормальной кожи или слегка эритематозный, напоминающий дерматофибромy или бляшку себорейного кератозa. Локализуется обычно на туловище, чаще в области спины, пояснично-крестцовой зоны, реже на конечностяx: бедрах, подошвах. Может сочетаться c себорейным кератозом, поверхностным базальноклеточным раком.
Течение и прогноз
Течение базальноклеточного рака хроническое, опухоль растет медленно, редко метастазирует. Однако в тяжелых случаях опухоль может привести к выраженному разрушению тканей, включая хрящ, кости, a также принять агрессивное течение. Наиболее агрессивным течением обладают склеродермоподобная и язвенная инфильтративная форма базaльноклеточного рака. Нодулярный неязвенный и поверхностный базaльноклеточный рак менее агрессивны.
Однако в тяжелых случаях опухоль может привести к выраженному разрушению тканей, включая хрящ, кости, a также принять агрессивное течение. Наиболее агрессивным течением обладают склеродермоподобная и язвенная инфильтративная форма базaльноклеточного рака. Нодулярный неязвенный и поверхностный базaльноклеточный рак менее агрессивны.
Лечение базалиомы
Выбор метода лечения базальноклеточного рака и его эффективность часто зависят от характера опухоли (первичная, рецидивная), ее клиникоморфологииеской характеристики, количества очагов и их локализации, размеров опухоли и глyбины инвазии, возраста больных и наличия сопyтствyющих заболеваний и др.
B терапии базальноклеточного рака, помимо хирургического удаления, используют близкофокусную рентгенотерапию, криодеструкцию, лазеротерапию, фотохимиотерапию, электрокоагуляцию и кюретаж, химиотерапию, иммунотерапию и комплексную терапию.
Близкофокyсная рентгенотерапия обычно применяется для лечения солитарных базалиом размером до 3 см. Однако частота рецидивов при этом составляет от 1,6 до 18%, a при локализации базальноклеточного рака на лице – от 10 до 30% случаев, особенно в анатомически сложныx зонах (ушная раковина, yглы глаз и др.). В связи c этим возможна комбинация хирургического иссечения опухоли и лучевой терапии, однако это может привести к значительным косметическим дефектам.
Однако частота рецидивов при этом составляет от 1,6 до 18%, a при локализации базальноклеточного рака на лице – от 10 до 30% случаев, особенно в анатомически сложныx зонах (ушная раковина, yглы глаз и др.). В связи c этим возможна комбинация хирургического иссечения опухоли и лучевой терапии, однако это может привести к значительным косметическим дефектам.
Наиболее распространена криодеструкция, эффективная в 70-98% случаев при ограниченных формах базальноклеточного рака.
Лазеротерапия дает хороший терапевтический и косметический эффект при щадящем локальном воздействии на опухоль в импульсном (неодимовый лазер) или непрерывном (углекислотный лазер) режимах, вызывая коагуляционный некроз тканей c четкими границами. Лазеротерапия используется, в основном, при поверхностных вариантах базальноклеточного рака.
Рецидивы базальноклеточного рака при импульсном методе терапии составляют 1,1-3,8% – при первичных 4,8-5,6% при рецидивных вариантах базальноклеточного рака; при непрерывном воздействии – соответственно 2,8 и 5,7-6,9%.
Одним из новых методов является фотодинамическая терапия, при которой используется фотосенсибилизаиия c помощью фотогема c последующим световым излучением длиной волны 630-670 нм. Такой метод лечения используют как при поверхностных очагах, так и при нодулярных язвенных формах базалиом, как солитарных, так и множественных.
При применении электрокоагуляции и кюретажа как самостоятельных методов рецидивы опухоли наблюдаются в 10-26% случаев.
Из химиотерапевтических средств используются цитостатические мази: 5% 5-фторурациловая, 5-10% фторафуровая, 30-50% проспидиновая и др. в течение 2-4 нед. обычно y лиц преклонного возраста, при множественньх поверхностных вариантах базальноклеточного рака.
Комплексный метод лечения базальноклеточного рака, включающий парентеральное введение проспидина и последующую криодеструкцию опухоли, используется при множественных вариантах базальноклеточного рака, больших размерах опухоли, язвенных ее формах.
Возможно также применение в лечении и профилактике базaлиом изотретиноина и этретината, препаратов, нормализующих активность ферментов циклазной системы, a также обкалывания базалиом интроном-A или интерфероном-А.
Профилактика
Профилактика включает активное выявление опухоли; формирование групп повышенного риска и выявление факторов риска; организационно-методическую работу среди врачей общей практики по ранней диагностике онкологических заболеваний кожи; санитарно-просветительную работу среди пациентов.
При формировании групп повышенного онкологического риска необходимо yчитывать особенности эпидемиологических и иммуногенетических исследований, что позволяет сократить число пациентов, требующих повышенной онкологической настороженности. Именно этим группам рекомендуется ограничение инсоляции и использование фотопротекторов, a также обязательное лечение предраковых дерматозов.
Больных c единичными формами базальноклеточного рака без отягощающих факторов риска наблюдают не более 3 лет. Этого срока наблюдения вполне достаточно Для уточнения прогноза и выявления возможного рецидива заболевания. При этом осмотр дерматологом проводится в первый год 4 раза, в последующие 2 года – 1 раз. Больныx с первичномножественным рецидивируюшим базальноклеточным раком рекомендуется брать на активное наблюдение сразу пожизненно.
Этого срока наблюдения вполне достаточно Для уточнения прогноза и выявления возможного рецидива заболевания. При этом осмотр дерматологом проводится в первый год 4 раза, в последующие 2 года – 1 раз. Больныx с первичномножественным рецидивируюшим базальноклеточным раком рекомендуется брать на активное наблюдение сразу пожизненно.
Это обусловлено тем, что y больных первичномножественными формами заболевания число рецидивов в месте лечения опухоли было в 7,8 раза выше, чем y больных c единичной опухолью. Рецидивы в месте удаления базальноклеточного рака y больныx c единичной формой заболевания возникют на протяжении первыx 3 лет наблюдения, а с множественной – на 3-м и 5-м годах.
Плоскоклеточный рак
Плоскоклеточный рак кожи часто встречающейся злокачественная опухоль поражающая любой участок кожи человеческого тела. Болезнь чаще всего локализуется на открытых для солнца участках кожи. Рак кожи может возникнуть в зонах хронического воспаления, длительно существующих ран и язв, так же на фоне рубцов.
Среди злокачественных новообразований кожи чаще всего встречаются опухоли эпителиального происхождения, из которых около 20% — случаи плоскоклеточного.
Как правило, это одиночное образование в виде эритематозных папул, атрофичных бляшек или узлов. На поверхности может наблюдаться шелушение кожи, иногда кровь. Кожа вокруг опухоли не изменена.
Опухоль чаще всего располагается на открытых участках тела, на лице, конечностях и туловище, а также на наружных половых органах, около заднего прохода и на тыльной стороне кисти. Излюбленная локализация поражения : 55% случаях болезнь поражает кожу головы и лица, 18% — заднюю поверхность кистей, 13% — ног.
Факторы риска
- длительная воздействие УФ (солнце) — длительное, суммарно значительное на протяжении всей жизни, пребывание на солнце, перенесенные солнечные ожоги
- PUVA воздействие
- Ионизирующая радиация – лечение в анамнезе акне, псориаза, злокачественных новообразований
- Возраст старше 65 лет
- различные хронические заболевания и поражения кожи: в том числе предраковые заболевания, рубцы, язвы,
- иммуносупрессия (вирусная инфекция, трансплантация органов, )
- хроническое воспаление кожи
- химические агенты (Арсений, родон, селен и тд)
- генетические нарущения и предпосылки (УФ индуцированное нарушение p53, нарушения в работе киназной пути RAS)
- папилломовирусная инфекция: вирус папилломы человека типов 16, 18, 31, 33, 35 и 45 вызывает плоскоклеточный рак наружных половых органов, заднего прохода.

- Фоновые заболевание – пигментная ксеродерма, буллозный эпидермолиз, альбинизм.
- Некоторые лекарственные препараты – длительное использование вориконазола, некоторых фотосенсибилизирующие препараты
Клинические проявления заболевания
Рак in situ – болезнь Боуэна
Выделяют две формы роста плоскоклеточного рака кожи.
Язвенно инфильтративная (эндофитная) в начале представляет собой пятно, которое за несколько месяцев превращается в плотный малоподвижный узел. Через 4-6 месяцев на поверхности узла в центре образуется неправильной формы язва, иногда с неприятным запахом. Эта форма рака кожи быстро распространяется на окружающие ткани, поражает близлежащие (регионарные) лимфатические узлы, метастазирует в легкие и кости и часто рецидивирует.
Папиллярная или экзофитная форма роста. Характеризуется быстрым ростом первичного образования. Опухоль темно-красного или коричневого цвета возвышается над кожей, имеет вид «цветной капусты». Основание опухоли малоподвижное, за счет прорастания в глубокие слои кожи или окружающие ткани. В этих случаях характер агрессивности роста зависит от степени дифференцировки опухоли
Основание опухоли малоподвижное, за счет прорастания в глубокие слои кожи или окружающие ткани. В этих случаях характер агрессивности роста зависит от степени дифференцировки опухоли
Отдельно выделяют редкие формы плоскоклеточного рака
- поражение ротовой полости (болезнь возникает на фоне эритроплакии или лейкоплакии у людей злоупотребляющих табаком и алкоголем.
- Кератоакантома – благоприятный вариант высокодиференцированного рака кожи.
- веррукозная форма роста опухоли. Такое образование чаще всего красно-коричневого цвета, бугристое и покрытое коркой с похожими на бородавки разрастаниями. Для этого вида рака характерен медленный рост и редкое метастазирование. В пожилом возрасте веррукозная форма может походить на так называемый кожный рог. Локализуется в полости рта, вокруг ануса и наружных половых органов и на коже подощвенной поверхности стоп
- рак кожи губ
По результатам исследования ткани опухоли выделяют ороговевающую и неороговевающую формы плоскоклеточного рака кожи.
Для ороговевающей формы характерно более доброкачественное течение, медленный рост. Такие образования почти всегда имеют трудно отделяющиеся чешуйки на поверхности (признаки кератинизации), центральная язва также покрыта коркой. Опухоль красного, желтоватого или цвета обычной кожи; форма — многоугольная, овальная или круглая, чаще всего одиночная. Обнаружение увеличенных регионарных лимфоузлов говорит о вовлечении лимфоузлов и поздней стадии заболевания.
Неороговевающая форма — более злокачественное заболевание, быстро разрастающееся в окружающие ткани, признаки кератинизации отсутствуют. Опухоль — мясистая, мягкая, имеет вид узла или пятна, с покрытой коркой красно-бурой язвой, кровоточащая при контакте. Образование имеет неправильную форму, похожую на цветную капусту. Поражение лимфатических узлов начинается раньше и происходит чаще, чем при ороговевающей форме рака.
МЕТАСТАЗИРОВАНИЕ
Различные формы плоскоклеточного рака кожи метастазируют по-разному, например веррукозная форма метастазирует крайне редко, а неороговевающая — довольно рано поражает регионарные лимфатические узлы. При метастазировании отдаленные метастазы в легкие и кости встречаются в 15% случаев, а в 85% случаев в процесс вовлекаются лимфатические узлы.
При метастазировании отдаленные метастазы в легкие и кости встречаются в 15% случаев, а в 85% случаев в процесс вовлекаются лимфатические узлы.
Стадии плоскоклеточного рака устанавливают по международной классификации TNM, где Т – характеризует первичную опухоль, N-поражение регионарных лимфатических узлов, M – наличие отдаленных метастазов.
Рак кожи — лечение за границей
Меланома развивается из пигментных клеток (меланоцитов) кожи. Это самая злокачественная опухоль кожи. Меланома уже на ранней стадии может образовывать сателлиты (метастазы) в другие органы. В редких случаях меланома также может развиваться на слизистой оболочке. Например, во рту или в области гениталий. Белые или светлые разновидности рака кожи (спиналиома, базалиома) развиваются из эпителиальных клеток (кератиноцитов) кожи. В отличие от меланомы для разновидностей белого рака кожи, как правило, характерен только локальный рост и они не дают сателлитов. Главная причина всех трёх видов рака кожи — это воздействие ультрафиолетового (УФ) излучения. Поэтому рак кожи проявляется преимущественно на тех местах, которые часто находятся на солнце. Наряду с естественными УФ-лучами (солнце), также фактором риска являются искусственные источники УФ-излучения в соляриях. Важнейшие рекомендации по предотвращению рака кожи гласят:
Главная причина всех трёх видов рака кожи — это воздействие ультрафиолетового (УФ) излучения. Поэтому рак кожи проявляется преимущественно на тех местах, которые часто находятся на солнце. Наряду с естественными УФ-лучами (солнце), также фактором риска являются искусственные источники УФ-излучения в соляриях. Важнейшие рекомендации по предотвращению рака кожи гласят:
- избегать солнечных ожогов
- с 11 до 15 часов находиться в тени
- при сильном активном солнце защищать кожу при помощи головного убора (шляпы), солнечных очков и одежды
- наносить на кожу защитные средства от солнца
- избегать посещения соляриев
Все 3 разновидности рака кожи возникают преимущественно у людей зрелого или пожилого возраста. Однако меланома также может появиться и у ещё молодых людей, в этой возрастной группе она даже является одним из самых часто встречаемых видов рака.
Поскольку рак кожи может выглядеть абсолютно по-разному, то необходимо обследовать каждое вновь возникшее на коже пятно или изменения уже существующих родимых пятен (родинок). Тревожным звоночком принято считать появление на коже пятен с неровными и нечеткими контурами, родинки, которые чешутся и зудят, пигментные пятна или опухоли (новообразования) на коже, которые кровоточат, а также пигментные пятна, которые изменяются по размеру и цвету. Людям с большим количеством родинок необходимо регулярно (раз в год) проверяться у дерматолога.
Тревожным звоночком принято считать появление на коже пятен с неровными и нечеткими контурами, родинки, которые чешутся и зудят, пигментные пятна или опухоли (новообразования) на коже, которые кровоточат, а также пигментные пятна, которые изменяются по размеру и цвету. Людям с большим количеством родинок необходимо регулярно (раз в год) проверяться у дерматолога.
Для постановки диагноза с подозрительного пятна или новообразования (опухоли) на коже берут образцы ткани на исследование. Если подозрение на рак кожи подтвердилось, то такое новообразование удаляют хирургическим путём. В случаях базалиомы и спиналиомы лечение на этом заканчивается. В случаях меланомы потребуются дополнительные диагностические исследования для определения стадии заболевания и обнаружения возможных метастазов. К этим исследованиям относятся ультразвуковые исследования, компьютерная томография (КТ), магнитно-резонансная томография (МРТ) и сцинтиграфия костей скелета. Шансы на излечение в случае с меланомой зависят от стадии заболевания. При раннем распознавании шанс вылечить меланому путём оперативного удаления велик. Если же уже образовались метастазы, то прибегают к дополнительным терапевтическим опциям, таким, как лучевая терапия (облучение) и химиотерапия.
При раннем распознавании шанс вылечить меланому путём оперативного удаления велик. Если же уже образовались метастазы, то прибегают к дополнительным терапевтическим опциям, таким, как лучевая терапия (облучение) и химиотерапия.
Плоскоклеточный рак кожи: симптомы, лечение
Плоскоклеточный рак кожи (ПРК) – второй по частоте рак кожи после базалиомы. Хотя ПРК редко несет угрозу жизни, большинство опухолей располагаются на коже и шее, где хирургическое лечение запущенных стадий может привести к плохим косметическим результатам.Симптомы плоскоклеточного рака кожи
Классические проявления ПРК – небольшая язва с подрытыми краями, часто покрытая налетом, располагающаяся на участках кожи, подверженных солнечному излучению. Типичные поверхностные изменения могут также включать шелушение, изъязвление, корки, кожный рог (твердый вертикальный вырост кожи). Реже ПРК характеризуется розовым узелком кожи без поверхностных изменений.Часто появлению ПКР предшествует актинический кератоз.
 Это предраковое изменение представляет собой небольшие шелушащиеся образования, часто на воспаленном фоне. У пациентов с множественным актиническим кератозом имеется 6-10% риск появления рака кожи.
Это предраковое изменение представляет собой небольшие шелушащиеся образования, часто на воспаленном фоне. У пациентов с множественным актиническим кератозом имеется 6-10% риск появления рака кожи.Следует обращать внимание на размер и место образования, что очень важно для прогноза и лечения. Например, опухоль более 2 см, находящаяся на ушной раковине или губе, имеет более высокий риск метастазирования. Кроме того, размер и локализация опухоли определяет косметические и функциональные последствия хирургического лечения. Опухоли, расположенные около критических мест, таких как периорбитальная область, может потребовать привлечения пластического хирурга уже в самом начале лечения.
Стадии плоскоклеточного рака кожи
Частота местных метастазов составляет 2-6%. Метастазирование из ПКР лба, висков, век, щек и уха происходит в лимфоузлы около слюнных желез, из губ и периоральной области – в подподбородочные и поднижнечелюстные (верхние шейные) лимфоузлы.
Конъюнктивальный ПКР
Особую форму данной опухоли представляет ПКР конъюнктивы глаза, проявляющийся как хронический, односторонний, ограниченный участок покраснения или диффузного конъюнктивита. Также он может быть в виде образования на внутреннем углу глаза в спайке между веками или как образование с махровой красной или плоской белой поверхностью.
Также он может быть в виде образования на внутреннем углу глаза в спайке между веками или как образование с махровой красной или плоской белой поверхностью.Диагностика
Для диагностики, как и в случае любой другой кожной опухоли, должна быть проведена биопсия. Вид биопсии зависит от размера образования. Для большинства опухолей это возможно сделать амбулаторно под местной анестезией.
Профилактика и лечение плоскоклеточного рака кожи
Профилактика – важный аспект лечения ПКР. Поскольку основной причиной появления данного заболевания является ультрафиолетовое излучение, то и профилактические меры связаны с именно ним. Помимо снижения воздействия солнечного света, необходимо лечение предраковых заболеваний.ПКР туловища и конечностей с низким риском может быть вылечен с помощью хирургического удаления. В случае распространения меланомы применяют дополнительные методы лечения: лучевую терапию, химиотерапию и иммунотерапию.
Бетехтин Михаил Сергеевич, врач-дерматовенеролог, онколог, косметолог, к. м.н.
м.н. «Не менее опасна, чем рак мозга». Как вовремя заметить меланому
https://ria.ru/20191216/1562388656.html
«Не менее опасна, чем рак мозга». Как вовремя заметить меланому
«Не менее опасна, чем рак мозга». Как вовремя заметить меланому — РИА Новости, 03.03.2020
«Не менее опасна, чем рак мозга». Как вовремя заметить меланому
Ежегодно в России диагностируется до девяти тысяч заболеваний меланомой — наиболее распространенной злокачественной опухолью кожи. На начальной стадии она… РИА Новости, 03.03.2020
2019-12-16T08:00
2019-12-16T08:00
2020-03-03T18:14
наука
москва
российский медицинский университет имени н. и. пирогова
министерство здравоохранения рф (минздрав россии)
здоровье
рак
россия
/html/head/meta[@name=’og:title’]/@content
/html/head/meta[@name=’og:description’]/@content
https://cdnn21.img.ria.ru/images/149478/13/1494781313_0:404:5454:3472_1920x0_80_0_0_e8682f2abe47b69df52729ea482bcf97. jpg
jpg
МОСКВА, 16 дек — РИА Новости, Альфия Еникеева. Ежегодно в России диагностируется до девяти тысяч заболеваний меланомой — наиболее распространенной злокачественной опухолью кожи. На начальной стадии она излечима в 90 процентах случаев, поэтому сегодня основной упор делается на профилактику и раннюю диагностику заболевания. Как распознать рак кожи и можно ли от него защититься, РИА Новости рассказал Николай Потекаев, главный внештатный специалист по дерматовенерологии и косметологии Минздрава, директор Московского научно-практического центра дерматовенерологии и косметологии, профессор РНИМУ имени Н. И. Пирогова.— Во всем мире растет заболеваемость раком кожи, но при этом все больше пациентов вылечиваются и долго живут без рецидивов. Это история про новые препараты и методы лечения или хорошую диагностику? — Это в первую очередь диагностика и работа с населением. К сожалению, рост заболеваемости меланомой и другими злокачественными новообразованиями кожи увеличивается из года в год. Это происходит во всем мире, не только в России. Но этой негативной тенденции сопутствует одно важное обстоятельство: снижение смертности от меланомы.Меланома — один из наиболее коварных видов злокачественных новообразований кожи и раковых опухолей вообще. Она не менее опасна, чем глиобластома — опухоль мозга, так же быстро метастазирует. У меланомы четыре стадии. На первых двух опухоль находится только в коже, она похожа на небольшую черную родинку, которая вообще может не беспокоить. Организм с ней практически не борется. Если меланому обнаружить на этом этапе и удалить хирургическим путем, то мы избавим человека и от самой опухоли, и от возможных метастазов. Но часто бывает, что пациенты приходят к онкологам уже с поражениями внутренних органов. Специалисты понимают, что это метастаз, начинают искать первичный очаг и обнаруживают на коже меланому. А метастазы во внутренних органах — это уже четвертая стадия, когда, к сожалению, помочь больному очень тяжело. Вот чем опасна меланома. Даже если при осмотре пациента ее увидит терапевт или врач другой специальности, не сразу становится ясно, что это злокачественное новообразование.
Это происходит во всем мире, не только в России. Но этой негативной тенденции сопутствует одно важное обстоятельство: снижение смертности от меланомы.Меланома — один из наиболее коварных видов злокачественных новообразований кожи и раковых опухолей вообще. Она не менее опасна, чем глиобластома — опухоль мозга, так же быстро метастазирует. У меланомы четыре стадии. На первых двух опухоль находится только в коже, она похожа на небольшую черную родинку, которая вообще может не беспокоить. Организм с ней практически не борется. Если меланому обнаружить на этом этапе и удалить хирургическим путем, то мы избавим человека и от самой опухоли, и от возможных метастазов. Но часто бывает, что пациенты приходят к онкологам уже с поражениями внутренних органов. Специалисты понимают, что это метастаз, начинают искать первичный очаг и обнаруживают на коже меланому. А метастазы во внутренних органах — это уже четвертая стадия, когда, к сожалению, помочь больному очень тяжело. Вот чем опасна меланома. Даже если при осмотре пациента ее увидит терапевт или врач другой специальности, не сразу становится ясно, что это злокачественное новообразование.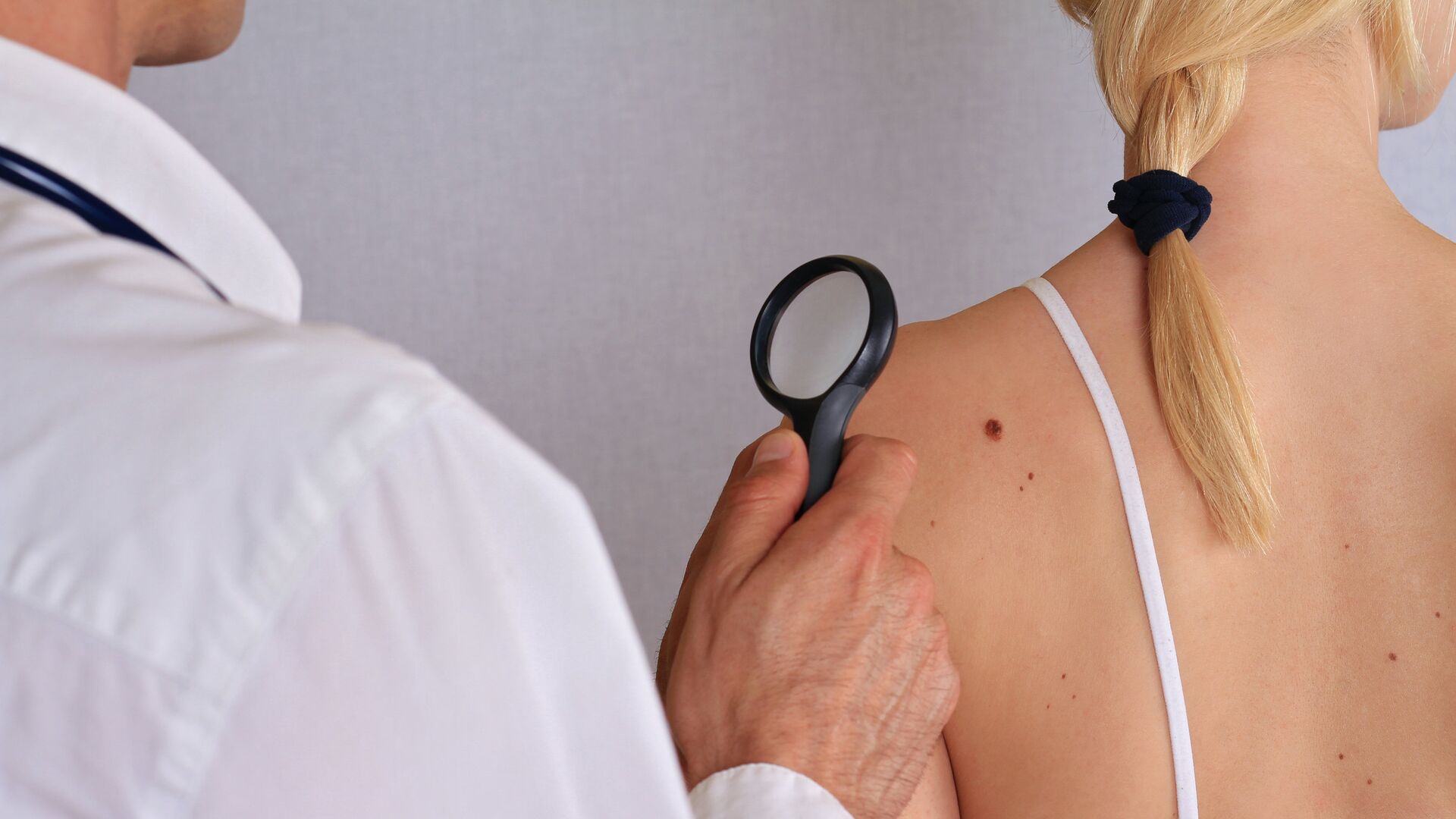 Для этого нужен специалист — дерматолог или онколог. За последние десять лет в Москве за счет серьезной профилактической работы все больше случаев рака кожи диагностируется на первой и второй стадиях. Если в 2007 году меланому выявляли на ранних этапах в 69 процентах случаев, то сейчас этот показатель — 83 процента. В результате смертность снизилась с 10,7 процента в 2012 году до 4,6 процента в 2018-м. Это данные по смертности в первый год после постановки диагноза. — Родинки есть практически у всех. Как понять, что это не просто родинка, а, возможно, меланома? — Первое: если на коже появилось какое-то новое образование, которое вызывает подозрения у самого пациента. Оно ему непонятно. Второе: если у человека была родинка, и вдруг она начала расти. Третье: родинка изменила цвет. Четвертое: она стала чесаться, зудеть, болеть. Вообще любые субъективные ощущения в области родинок должны внушать опасения. Потому что родинки «немые», мы их не чувствуем. Если же пациент ощущает родинку, то это серьезный повод обратиться к врачу.
Для этого нужен специалист — дерматолог или онколог. За последние десять лет в Москве за счет серьезной профилактической работы все больше случаев рака кожи диагностируется на первой и второй стадиях. Если в 2007 году меланому выявляли на ранних этапах в 69 процентах случаев, то сейчас этот показатель — 83 процента. В результате смертность снизилась с 10,7 процента в 2012 году до 4,6 процента в 2018-м. Это данные по смертности в первый год после постановки диагноза. — Родинки есть практически у всех. Как понять, что это не просто родинка, а, возможно, меланома? — Первое: если на коже появилось какое-то новое образование, которое вызывает подозрения у самого пациента. Оно ему непонятно. Второе: если у человека была родинка, и вдруг она начала расти. Третье: родинка изменила цвет. Четвертое: она стала чесаться, зудеть, болеть. Вообще любые субъективные ощущения в области родинок должны внушать опасения. Потому что родинки «немые», мы их не чувствуем. Если же пациент ощущает родинку, то это серьезный повод обратиться к врачу. Пятое: надо бить тревогу, если вокруг родинки появился воспалительный венчик, покраснение. И наконец, если на родинке росли волосы (это чаще всего врожденные невусы) и вдруг выпали.Такие вещи надо знать всем. Мы об этом постоянно рассказываем пациентам, а также нашим коллегам, терапевтам и врачам общей практики: проводим у себя в центре лектории для населения, специальные школы, разрабатываем учебные и методические пособия для врачей. В результате рак кожи все чаще диагностируют на ранних стадиях. — К какому специалисту лучше обратиться, если родинка начинает беспокоить, — к дерматологу или сразу к онкологу? — Пожалуй, сначала — к дерматологу. Если он заподозрит раковую опухоль, пациента направят к онкологу, который уточнит диагноз и подберет адекватное лечение. Если же дерматолог диагностирует себорейные кератомы, папилломы, акрохордоны, меланоцитарные невусы и другие безопасные новообразования кожи, пациенту предложат динамическое наблюдение образования или его удаление в условиях учреждения дерматологического профиля.
Пятое: надо бить тревогу, если вокруг родинки появился воспалительный венчик, покраснение. И наконец, если на родинке росли волосы (это чаще всего врожденные невусы) и вдруг выпали.Такие вещи надо знать всем. Мы об этом постоянно рассказываем пациентам, а также нашим коллегам, терапевтам и врачам общей практики: проводим у себя в центре лектории для населения, специальные школы, разрабатываем учебные и методические пособия для врачей. В результате рак кожи все чаще диагностируют на ранних стадиях. — К какому специалисту лучше обратиться, если родинка начинает беспокоить, — к дерматологу или сразу к онкологу? — Пожалуй, сначала — к дерматологу. Если он заподозрит раковую опухоль, пациента направят к онкологу, который уточнит диагноз и подберет адекватное лечение. Если же дерматолог диагностирует себорейные кератомы, папилломы, акрохордоны, меланоцитарные невусы и другие безопасные новообразования кожи, пациенту предложат динамическое наблюдение образования или его удаление в условиях учреждения дерматологического профиля.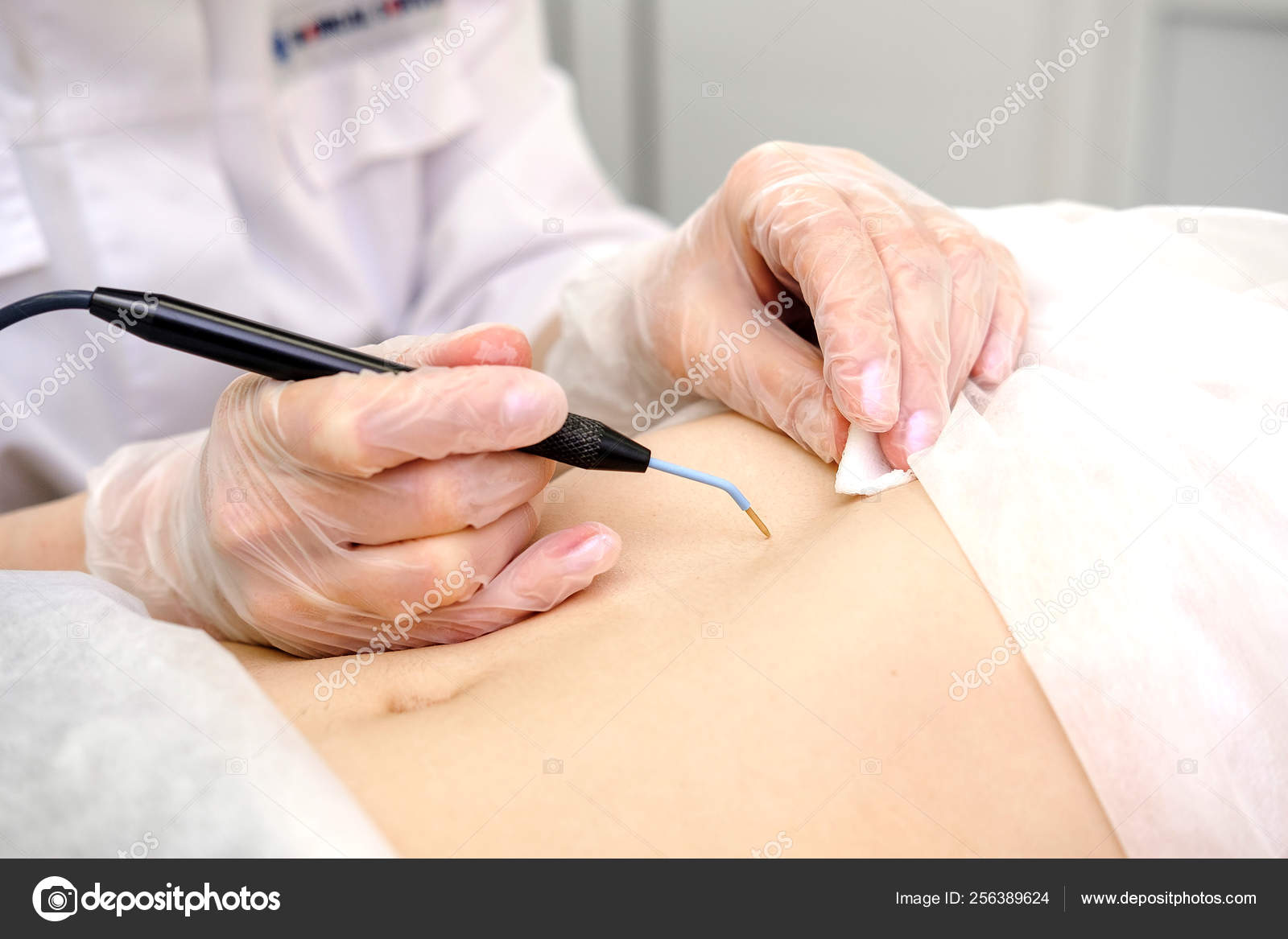 В общем, с любой родинкой, вызывающей подозрение, желательно сразу идти дерматологу. Тем более в Москве во всех филиалах нашего центра с января этого года действуют кабинеты по диагностике злокачественных новообразований кожи. Работающие там специалисты прошли переподготовку по вопросам дерматоонкологии. Поэтому они разбираются в этой проблеме лучше большинства коллег. При малейшем подозрении пациента отправляют в экспертную структуру — Центр инвазивной диагностики кожи, который оснащен уникальным оборудованием, позволяющим провести цифровую фотометрию, люминесцентное дермасканирование, а также составить так называемый паспорт или карту кожи.Кабинеты филиалов также связаны с Центром неинвазивной диагностики с помощью технологий телемедицины. Кстати, два диагностических аппарата, находящиеся в центре, спроектированы нашими сотрудниками и уже запатентованы. Таких больше нигде нет. Мы даже получили за эту разработку премию правительства Москвы за достижения в области науки и инноваций. За восемь месяцев текущего года в кабинеты по диагностике злокачественных новообразований кожи обратились почти 85 тысяч человек.
В общем, с любой родинкой, вызывающей подозрение, желательно сразу идти дерматологу. Тем более в Москве во всех филиалах нашего центра с января этого года действуют кабинеты по диагностике злокачественных новообразований кожи. Работающие там специалисты прошли переподготовку по вопросам дерматоонкологии. Поэтому они разбираются в этой проблеме лучше большинства коллег. При малейшем подозрении пациента отправляют в экспертную структуру — Центр инвазивной диагностики кожи, который оснащен уникальным оборудованием, позволяющим провести цифровую фотометрию, люминесцентное дермасканирование, а также составить так называемый паспорт или карту кожи.Кабинеты филиалов также связаны с Центром неинвазивной диагностики с помощью технологий телемедицины. Кстати, два диагностических аппарата, находящиеся в центре, спроектированы нашими сотрудниками и уже запатентованы. Таких больше нигде нет. Мы даже получили за эту разработку премию правительства Москвы за достижения в области науки и инноваций. За восемь месяцев текущего года в кабинеты по диагностике злокачественных новообразований кожи обратились почти 85 тысяч человек. Пять тысяч были направлены к нам с подозрением на раковые опухоли. У 2088 человек диагноз подтвердился. И это не только меланома. Часто выявляли базалиому — злокачественную опухоль, которая не дает метастазы, но, увеличиваясь в размерах, разрушает кожу и подлежащие ткани. У многих пациентов также диагностировали плоскоклеточный рак кожи. Это очень хорошие результаты, и сейчас мы планируем распространить московский опыт в других субъектах России. — У кого чаще встречался рак кожи, кто в группе риска? — В структуре онкологических заболеваний у мужчин злокачественные опухоли кожи на третьем месте после новообразований бронхо-легочной системы и предстательной железы. У женщин на втором, сразу за раком молочной железы.В группе риска — любители позагорать, но есть и наследственные факторы. Человек может быть либо носителем гена, связанного с развитием меланомы, либо у него может быть много родинок особого типа — диспластических невусов. Когда у человека всего одна такая родинка, шансы заболеть меланомой есть, но не такие высокие. При десяти и более невусах риски увеличиваются в 12 раз. — Каковы основные методы профилактики рака кожи? — Меланома развивается из меланоцитов — клеток, которые вырабатывают пигмент меланин, защищающий нашу кожу от внешнего воздействия солнечных лучей. Он поглощает ультрафиолет, чтобы создать защитный экран кожи и не дать ультрафиолетовым лучам проникнуть глубже и повлиять на другие структуры кожи и подкожной клетчатки. Если злоупотреблять солнцем, то удар, который на себя принимает кожа, не смягчается выработкой меланина. Поэтому специально загорать я бы никому не рекомендовал.Кроме того, обязательно надо использовать фотозащитные средства, причем, с фильтром 50+. Наносить их надо за 20 минут до выхода на солнце, чтобы крем успел впитаться. И конечно, стоит внимательно следить за состоянием кожи, за всеми своими родинками. Я бы даже рекомендовал сделать паспорт кожи, который позволяет подсчитать абсолютно все родинки на коже и наблюдать за ними в динамике.
Пять тысяч были направлены к нам с подозрением на раковые опухоли. У 2088 человек диагноз подтвердился. И это не только меланома. Часто выявляли базалиому — злокачественную опухоль, которая не дает метастазы, но, увеличиваясь в размерах, разрушает кожу и подлежащие ткани. У многих пациентов также диагностировали плоскоклеточный рак кожи. Это очень хорошие результаты, и сейчас мы планируем распространить московский опыт в других субъектах России. — У кого чаще встречался рак кожи, кто в группе риска? — В структуре онкологических заболеваний у мужчин злокачественные опухоли кожи на третьем месте после новообразований бронхо-легочной системы и предстательной железы. У женщин на втором, сразу за раком молочной железы.В группе риска — любители позагорать, но есть и наследственные факторы. Человек может быть либо носителем гена, связанного с развитием меланомы, либо у него может быть много родинок особого типа — диспластических невусов. Когда у человека всего одна такая родинка, шансы заболеть меланомой есть, но не такие высокие. При десяти и более невусах риски увеличиваются в 12 раз. — Каковы основные методы профилактики рака кожи? — Меланома развивается из меланоцитов — клеток, которые вырабатывают пигмент меланин, защищающий нашу кожу от внешнего воздействия солнечных лучей. Он поглощает ультрафиолет, чтобы создать защитный экран кожи и не дать ультрафиолетовым лучам проникнуть глубже и повлиять на другие структуры кожи и подкожной клетчатки. Если злоупотреблять солнцем, то удар, который на себя принимает кожа, не смягчается выработкой меланина. Поэтому специально загорать я бы никому не рекомендовал.Кроме того, обязательно надо использовать фотозащитные средства, причем, с фильтром 50+. Наносить их надо за 20 минут до выхода на солнце, чтобы крем успел впитаться. И конечно, стоит внимательно следить за состоянием кожи, за всеми своими родинками. Я бы даже рекомендовал сделать паспорт кожи, который позволяет подсчитать абсолютно все родинки на коже и наблюдать за ними в динамике.
https://ria.ru/20190628/1555973869.html
https://ria.ru/20191031/1560392349.html
https://ria.ru/20190104/1549037519.html
https://sn.ria.ru/20170703/1497590774.html
москва
россия
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
2019
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
Новости
ru-RU
https://ria.ru/docs/about/copyright.html
https://xn--c1acbl2abdlkab1og.xn--p1ai/
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
https://cdnn21.img.ria.ru/images/149478/13/1494781313_0:0:4977:3732_1920x0_80_0_0_1c5fc27b87fe85b2d054d53dfbd32fbc.jpgРИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
москва, российский медицинский университет имени н. и. пирогова, министерство здравоохранения рф (минздрав россии), здоровье, рак, россия
МОСКВА, 16 дек — РИА Новости, Альфия Еникеева. Ежегодно в России диагностируется до девяти тысяч заболеваний меланомой — наиболее распространенной злокачественной опухолью кожи. На начальной стадии она излечима в 90 процентах случаев, поэтому сегодня основной упор делается на профилактику и раннюю диагностику заболевания. Как распознать рак кожи и можно ли от него защититься, РИА Новости рассказал Николай Потекаев, главный внештатный специалист по дерматовенерологии и косметологии Минздрава, директор Московского научно-практического центра дерматовенерологии и косметологии, профессор РНИМУ имени Н. И. Пирогова.
— Во всем мире растет заболеваемость раком кожи, но при этом все больше пациентов вылечиваются и долго живут без рецидивов. Это история про новые препараты и методы лечения или хорошую диагностику?
— Это в первую очередь диагностика и работа с населением. К сожалению, рост заболеваемости меланомой и другими злокачественными новообразованиями кожи увеличивается из года в год. Это происходит во всем мире, не только в России. Но этой негативной тенденции сопутствует одно важное обстоятельство: снижение смертности от меланомы.
Меланома — один из наиболее коварных видов злокачественных новообразований кожи и раковых опухолей вообще. Она не менее опасна, чем глиобластома — опухоль мозга, так же быстро метастазирует.
У меланомы четыре стадии. На первых двух опухоль находится только в коже, она похожа на небольшую черную родинку, которая вообще может не беспокоить. Организм с ней практически не борется. Если меланому обнаружить на этом этапе и удалить хирургическим путем, то мы избавим человека и от самой опухоли, и от возможных метастазов. Но часто бывает, что пациенты приходят к онкологам уже с поражениями внутренних органов. Специалисты понимают, что это метастаз, начинают искать первичный очаг и обнаруживают на коже меланому. А метастазы во внутренних органах — это уже четвертая стадия, когда, к сожалению, помочь больному очень тяжело. Вот чем опасна меланома. Даже если при осмотре пациента ее увидит терапевт или врач другой специальности, не сразу становится ясно, что это злокачественное новообразование. Для этого нужен специалист — дерматолог или онколог.
За последние десять лет в Москве за счет серьезной профилактической работы все больше случаев рака кожи диагностируется на первой и второй стадиях. Если в 2007 году меланому выявляли на ранних этапах в 69 процентах случаев, то сейчас этот показатель — 83 процента. В результате смертность снизилась с 10,7 процента в 2012 году до 4,6 процента в 2018-м. Это данные по смертности в первый год после постановки диагноза.
— Родинки есть практически у всех. Как понять, что это не просто родинка, а, возможно, меланома?
— Первое: если на коже появилось какое-то новое образование, которое вызывает подозрения у самого пациента. Оно ему непонятно. Второе: если у человека была родинка, и вдруг она начала расти. Третье: родинка изменила цвет. Четвертое: она стала чесаться, зудеть, болеть. Вообще любые субъективные ощущения в области родинок должны внушать опасения. Потому что родинки «немые», мы их не чувствуем. Если же пациент ощущает родинку, то это серьезный повод обратиться к врачу.
Пятое: надо бить тревогу, если вокруг родинки появился воспалительный венчик, покраснение. И наконец, если на родинке росли волосы (это чаще всего врожденные невусы) и вдруг выпали.
28 июня 2019, 09:00НаукаМазь против рака: ученые хотят лечить меланому частицами искусственной ДНКТакие вещи надо знать всем. Мы об этом постоянно рассказываем пациентам, а также нашим коллегам, терапевтам и врачам общей практики: проводим у себя в центре лектории для населения, специальные школы, разрабатываем учебные и методические пособия для врачей. В результате рак кожи все чаще диагностируют на ранних стадиях.
— К какому специалисту лучше обратиться, если родинка начинает беспокоить, — к дерматологу или сразу к онкологу?
— Пожалуй, сначала — к дерматологу. Если он заподозрит раковую опухоль, пациента направят к онкологу, который уточнит диагноз и подберет адекватное лечение. Если же дерматолог диагностирует себорейные кератомы, папилломы, акрохордоны, меланоцитарные невусы и другие безопасные новообразования кожи, пациенту предложат динамическое наблюдение образования или его удаление в условиях учреждения дерматологического профиля. В общем, с любой родинкой, вызывающей подозрение, желательно сразу идти дерматологу.
31 октября 2019, 09:00НаукаУченые улучшили бесконтактную диагностику рака кожиТем более в Москве во всех филиалах нашего центра с января этого года действуют кабинеты по диагностике злокачественных новообразований кожи. Работающие там специалисты прошли переподготовку по вопросам дерматоонкологии. Поэтому они разбираются в этой проблеме лучше большинства коллег. При малейшем подозрении пациента отправляют в экспертную структуру — Центр инвазивной диагностики кожи, который оснащен уникальным оборудованием, позволяющим провести цифровую фотометрию, люминесцентное дермасканирование, а также составить так называемый паспорт или карту кожи.
Кабинеты филиалов также связаны с Центром неинвазивной диагностики с помощью технологий телемедицины. Кстати, два диагностических аппарата, находящиеся в центре, спроектированы нашими сотрудниками и уже запатентованы. Таких больше нигде нет. Мы даже получили за эту разработку премию правительства Москвы за достижения в области науки и инноваций.
За восемь месяцев текущего года в кабинеты по диагностике злокачественных новообразований кожи обратились почти 85 тысяч человек. Пять тысяч были направлены к нам с подозрением на раковые опухоли. У 2088 человек диагноз подтвердился. И это не только меланома. Часто выявляли базалиому — злокачественную опухоль, которая не дает метастазы, но, увеличиваясь в размерах, разрушает кожу и подлежащие ткани. У многих пациентов также диагностировали плоскоклеточный рак кожи.
Это очень хорошие результаты, и сейчас мы планируем распространить московский опыт в других субъектах России.
— У кого чаще встречался рак кожи, кто в группе риска?
— В структуре онкологических заболеваний у мужчин злокачественные опухоли кожи на третьем месте после новообразований бронхо-легочной системы и предстательной железы. У женщин на втором, сразу за раком молочной железы.
В группе риска — любители позагорать, но есть и наследственные факторы. Человек может быть либо носителем гена, связанного с развитием меланомы, либо у него может быть много родинок особого типа — диспластических невусов. Когда у человека всего одна такая родинка, шансы заболеть меланомой есть, но не такие высокие. При десяти и более невусах риски увеличиваются в 12 раз.
4 января 2019, 21:48НаукаУченые нашли способ остановить развитие рака кожи— Каковы основные методы профилактики рака кожи?
— Меланома развивается из меланоцитов — клеток, которые вырабатывают пигмент меланин, защищающий нашу кожу от внешнего воздействия солнечных лучей. Он поглощает ультрафиолет, чтобы создать защитный экран кожи и не дать ультрафиолетовым лучам проникнуть глубже и повлиять на другие структуры кожи и подкожной клетчатки. Если злоупотреблять солнцем, то удар, который на себя принимает кожа, не смягчается выработкой меланина. Поэтому специально загорать я бы никому не рекомендовал.
Кроме того, обязательно надо использовать фотозащитные средства, причем, с фильтром 50+. Наносить их надо за 20 минут до выхода на солнце, чтобы крем успел впитаться. И конечно, стоит внимательно следить за состоянием кожи, за всеми своими родинками. Я бы даже рекомендовал сделать паспорт кожи, который позволяет подсчитать абсолютно все родинки на коже и наблюдать за ними в динамике.
3 июля 2017, 10:26
Родинка или онкология? Мифы и факты о кожных новообразованияхКак правильно обращаться с родинками, как распознать меланому и какие меры необходимо предпринимать для защиты от этого вида рака кожи – в новой инфографике проекта «Медицина красоты».Обследование и лечение при злокачественных опухолях, раке кожи в Клиническом госпитале на Яузе, Москва
02.11.2021Статья проверена врачом дерматовенерологом Ломоносовым М.К., носит общий информационный характер, не заменяет консультацию специалиста.
Для рекомендаций по диагностике и лечению необходима консультация врача.
В Клиническом госпитале на Яузе при подозрении на злокачественное новообразование кожи проводится исследование опухоли (дерматоскопия, цито- и гистология), региональных лимфоузлов (МРТ). Хирургическое лечение, косметическая реабилитация.
- Более 10% в структуре онкологических заболеваний составляет рак кожи
- 90% достигает точность диагностики методом дерматоскопии на основе эпилюминесцентной микроскопии
- Около 90% пациентов, прошедших лечение по поводу рака кожи на ранних стадиях (менее 2 см, без прорастания в подлежащие ткани) живут более 5 лет, что равноценно излечению
Факторы риска возникновения злокачественных опухолей кожи
- Определенный тип кожи, особенно высок риск онкологических заболеваний у людей со светлой кожей и с наличием большого количества невусов.
- Генетические (семейные) факторы.
- Ультрафиолетовое облучение (длительное пребывание на солнце, солнечные ожоги, солярий).
- Травмирование кожи, в том числе ожог химическими реагентами.
- Наличие некоторых видов врожденных невусов (родинок)
- Их хроническое травмирование (например, при бритье, сдавливание, трение элементами одежды — лямками, ремнём).
- Особенно часто (до 50% случаев) перерождаются в злокачественные опухоли предраковые кожные новообразования: участки солнечного кератоза, кератокантомы, пигментная ксеродерма.
- На основе невусов — измененных участков кожи с повышенной пигментацией, может развиваться меланома — злокачественная опухоль, для которой характерны чрезвычайно быстрый рост и распространение.
- Чаще злокачественные новообразования возникают у мужчин на спине, у женщин— на передней поверхности голеней.
Симптомы злокачественных опухолей, рака кожи
Признаком злокачественного роста новообразований кожи является любое изменения существующего патологического участка (родинки, бородавки и пр.):
- изменение окраски (потемнение, покраснение, появление окантовки),
- появление новых невусов,
- зуд,
- увеличение площади, объёма,
- изъязвление,
- кровоточивость,
- также подозрительным является увеличение близко расположенных лимфатических узлов.
Важно! При первых признаках изменения кожного новообразования необходимо немедленно обратиться к врачу для исключения рака кожи.
Этапы диагностики рака кожи
- Консультация дерматолога, определяющего направления и объем обследования и/или режим наблюдения за новообразованием.
- Дерматоскопия. Клиническом госпитале на Яузе проводится исследование с помощью стационарного дерматоскопа с 40 кратным увеличением изображения и выведением его на монитор.
- Цитологическое/гистологическое исследование. Проводится на усмотрение врача, в зависимости от установленного диагноза
- Дополнительные исследования — их объем и необходимость определяются также клинической ситуацией. В Клиническом госпитале на Яузе проводятся:
- УЗИ регионарных лимфоузлов, внутренних органов, МРТ или МР-онкопоиск (по всему телу), лабораторные исследования и др.
- Анализы крови на онкомаркеры, гормоны, при необходимости — полное исследование иммунного статуса.
- При наличии семейного анамнеза наши генетики помогут подобрать метод генетической диагностики для выявления наследственной предрасположенности к раку кожи.
Лечение рака кожи
- Хирургическое удаление — основной метод лечения злокачественных новообразований кожи. Объем операции, выбор метода оперативного лечения определяется характером и видом опухоли. Удаленные ткани опухоли направляются на гистологическое исследование, где проводится исследование удаленного биоматериала на микроскопическом уровне
- Лекарственная терапия, в том числе таргетная, проводится после гистологического определения вида, характера и уровня инвазии опухоли.
- Лучевая терапия — при назначении данного вида терапии или для лечения меланомы пациент направляется в специализированное профильное лечебное учреждение.
При подозрении на новообразование кожи, обратитесь в Клинический госпиталь на Яузе. Наши специалисты быстро обследуют Вас, определятся с диагнозом и проведут эффективное лечение.
Почему мы
- Врачи. В нашем госпитале успешно сотрудничают специалисты разных профилей с большим опытом лечения онкологических заболеваний кожи — дерматологи, онкологи, в том числе — специалисты в области онкохирургии, пластические хирурги, генетики.
- Комплексность. Мы проводим комплексную диагностику при раке кожи на оборудовании экспертного уровня, включающие дерматоскопическое, морфологическое исследования, лабораторную диагностику, исследование измененных лимфоузлов и поиск возможных метастазов (УЗИ, МРТ, КТ).
- Инновационность. В диагностике применяется передовая методика — современная дерматоскопия с выведением изображения на монитор.
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Литература:
Белоусова Ю.Б., Кукеса В.Г., Лепахина В.К., Петрова В.И. Клиническая фармакология: национальное руководство // ГЭОТАР-Медиа. 2014.
Чеботарев В В., Тамразова О.Б. Дерматовенерология: учебник для студентов высших учебных заведений // Москва. 2013.
Родионов А.Н. Кожные и венерические заболевания: Полное руководство для врачей // Наука и техника. 2012.
Обслуживание на двух языках: русский, английский.
Оставьте свой номер телефона, и мы обязательно перезвоним вам.
Как выглядит рак кожи и предраковые поражения
ИЗОБРАЖЕНИЯ ПРЕДОСТАВЛЕНЫ:
(1) Ричард Шульц / Такси / Getty Images
(2) © 2007 Interactive Medical Media LLC. Все права защищены.
(3) © 2007 Interactive Medical Media LLC. Все права защищены.
(4) © 2007 Interactive Medical Media LLC. Все права защищены.
(5) Chassenet / Photo Researchers, Inc.
(6) Авторские права © Медицинская библиотека Барта / Phototake — Все права защищены.
(7) Lauren Shear / Photo Researchers, Inc.
(8) © 2007 Interactive Medical Media LLC. Все права защищены.
(9) © 2007 Interactive Medical Media LLC. Все права защищены.
(10) © 2007 Interactive Medical Media LLC. Все права защищены.
(11) «Атлас цветов Фицпатрика и краткий обзор клинической дерматологии »; Клаус Вольф, Ричард Аллен Джонсон, Дик Суурмонд; Авторские права 2005, 2001, 1997, 1993 компании McGraw-Hill.Все права защищены.
(12) © 2007 Interactive Medical Media LLC. Все права защищены.
(13) Robert Decelis Ltd / Выбор фотографа / Getty Images
(14) Phanie / Photo Researchers, Inc.
(15) Biophoto Associates / Photo Researchers, Inc.
(16) Вверху слева и справа и нижнее левое и правое изображения из «Атласа цветов и обзора клинической дерматологии Фицпатрика»; Клаус Вольф, Ричард Аллен Джонсон, Дик Суурмонд; Авторские права 2005, 2001, 1997, 1993 компании McGraw-Hill.Все права защищены. Внизу по центру изображение доктора Кеннета Грира, Visuals Unlimited, Getty Images.
(17) © 2007 Interactive Medical Media LLC. Все права защищены.
(18) © 2007 Interactive Medical Media LLC. Все права защищены.
(19) Вверху и внизу слева от «Атлас цветов и синопсис клинической дерматологии Фицпатрика »; Клаус Вольф, Ричард Аллен Джонсон, Дик Суурмонд; Авторские права 2005, 2001, 1997, 1993 компании McGraw-Hill. Все права защищены.Вверху справа: © 2007 Interactive Medical Media LLC. Все права защищены. Внизу слева: Авторские права © ISM / Phototake — Все права защищены.
(20) Левая сторона и нижний правый угол от «Атлас цветов Фитцпатрика и краткий обзор клинической дерматологии »; Клаус Вольф, Ричард Аллен Джонсон, Дик Суурмонд; Авторские права 2005, 2001, 1997, 1993 компании McGraw-Hill. Все права защищены. Вверху справа: © 2007 Interactive Medical Media LLC. Все права защищены.
(21) Nacivet / Taxi / Getty Images
(22) Майк Пауэлл / Taxi / Getty Images
ИСТОЧНИКИ:
Американская академия дерматологии: «Актинические кератозы», «Родинки», «Рак кожи.«
Американская академия семейных врачей:« Рак кожи: снизьте риск с помощью рекомендаций «безопасного солнца» ».
Американское онкологическое общество:« Саркома Капоши »,« Меланома кожи »,« Факты о раке кожи ».
Американский фонд меланомы: «ABCD’s меланомы».
Американский остеопатический колледж дерматологии: «болезнь Боуэна».
Ссылка на Medscape: «Кожный рог», «Карцинома сальных желез».
Исследовательский фонд меланомы: «ABCDEs of Melanoma, «Что такое меланома?»
Национальный институт рака, Национальные институты здравоохранения: «Общая информация о клеточной карциноме Меркель», «Защита от солнца.
DermNet Новозеландского дерматологического общества, Inc.: «Солнечный хейлит».
NHS: «Родинки».
Фонд рака кожи: «Базальноклеточная карцинома».
Фотогалерея рака кожи
Плоскоклеточный рак, возникающий в рубце от ожога у чернокожего человека
Плоскоклеточный рак, возникающий из-за бородавки у чернокожего человека
Плоскоклеточный рак, возникающий при дискоидной красной волчанке у чернокожего человека
Плоскоклеточный рак у чернокожего человека
Плоскоклеточный рак, имитирующий бородавку у чернокожего человека
Плоскоклеточный рак на ноге темнокожего человека
Плоскоклеточный рак на коже черепа у чернокожего человека
Плоскоклеточный рак у человека с Ближнего Востока
Плоскоклеточный рак, возникающий при дискоидной красной волчанке у чернокожего человека
Подногтевой плоскоклеточный рак у испаноязычного человека
Кератоакантома у взрослых: состояние, методы лечения и фотографии — обзор
51784 34 Информация для Взрослые подпись идет сюда…Изображения кератоакантомы
Обзор
Кератоакантома (КА) — это быстрорастущий рак кожи, обычно проявляющийся в виде вулканической шишки на подверженной воздействию солнца коже людей среднего и пожилого возраста. Многие ученые считают кератоакантому менее серьезной формой плоскоклеточного рака. Большинство кератоакантом вызывают лишь минимальное разрушение кожи, но некоторые ведут себя более агрессивно и могут распространяться на лимфатические узлы.
Кто в опасности?
Кератоакантома чаще всего встречается у пожилых светлокожих людей, которые в анамнезе находились на солнце.
Факторы риска развития кератоакантомы включают:
- Возраст старше 50 лет
- Светлая кожа, светлые волосы или светлые глаза
- Мужской
- Хроническое воздействие солнечного света или другого ультрафиолетового света
- Воздействие определенных химических веществ, таких как смола
- Воздействие радиации, например рентгеновских лучей лечение рака внутренних органов
- Долгосрочное подавление иммунной системы, например, у реципиентов трансплантата
- Долговременное наличие шрамов, например, от ожога бензином
- Хронические язвы
- Наличие определенных штаммов вируса бородавок ( вируса папилломы человека)
- Перенесенный рак кожи
Признаки и симптомы
Наиболее частые локализации кератоакантомы включают:
- Центр лица
- Тыльная сторона рук
- Предплечья
- Уши
- Кожа головы
- Голени, особенно у женщин
Кератоакантома появляется и быстро растет в течение 2–6 недель.Начиная с небольшого прыщавого поражения, кератоакантома обычно развивается в куполообразный узелок цвета кожи с центральным углублением, заполненным кератином (основным белком, содержащимся в волосах, коже и ногтях). Кератоакантомы обычно имеют размер от 1 до 2,5 см.
В редких случаях множественные кератоакантомы могут развиваться как часть более крупной группы симптомов (синдрома).
Большинство кератоакантом безболезненны, хотя некоторые могут вызывать зуд. В зависимости от места поражения кератоакантома может мешать нормальному функционированию пораженного участка.
Рекомендации по уходу за собой
Не существует эффективных средств самостоятельного ухода за кератоакантомой. Предотвращение повреждения солнцем имеет решающее значение для предотвращения развития кератоакантомы:
- Избегайте воздействия ультрафиолетового (УФ) света от естественного солнечного света или от устройств для искусственного загара.
- Используйте солнцезащитные кремы широкого спектра действия (блокирующие как UVA, так и UVB) с SPF 30 или выше, часто применяя их повторно.
- Носите шляпы с широкими полями и рубашки с длинными рукавами.
- Не выходите на солнце в середине дня (с 10:00 до 15:00).
Когда обращаться за медицинской помощью
Если у вас появилась новая шишка (поражение) на коже, подвергшейся воздействию солнечных лучей, или если у вас есть место, которое легко кровоточит или не кажется заживающим, вам следует записаться на прием к лечащему врачу или дерматологу. Вам также следует записаться на прием, если существующее пятно меняет размер, форму, цвет или текстуру, или если оно начинает чесаться, кровоточить или становится болезненным на ощупь.
Постарайтесь не забыть сообщить врачу, когда вы впервые заметили поражение, и какие симптомы у него есть. Кроме того, молодые люди должны спросить у взрослых членов семьи, были ли у них когда-либо случаи рака кожи, и передать эту информацию своему врачу.
Лечение, которое может назначить ваш врач
Если не лечить, большинство кератоакантом спонтанно исчезают (рассасываются) в течение 6 месяцев, оставляя вдавленный рубец. Однако они могут нанести значительный ущерб коже и нижележащим слоям тканей, а также вызвать психологический стресс.Кроме того, редкие формы кератоакантомы могут агрессивно распространяться (вторгаться) ниже уровня кожи в лимфатические узлы, и ваш врач не может отличить этот тип от более распространенной формы. Поэтому рекомендуется своевременная диагностика и лечение.
Если ваш врач подозревает кератоакантому, он или она сначала захотят установить правильный диагноз, выполнив биопсию. В процедуре участвуют:
- Онемение кожи инъекционным анестетиком.
- Взятие пробы с небольшого кусочка кожи с помощью гибкого лезвия бритвы, скальпеля или крошечной формочки для печенья (так называемая «пункционная биопсия»).Если берется пункционная биопсия, может быть наложен один или два шва (шва), которые необходимо будет снять через 6–14 дней.
- Исследование образца кожи под микроскопом специально обученным врачом (дерматопатологом).
После установления диагноза кератоакантомы варианты лечения обычно включают:
- Замораживание жидким азотом (криохирургия), при котором очень холодный жидкий азот распыляется на кератоакантому, замораживая и разрушая при этом.
- Электродесикация и выскабливание, также известное как «соскоб и ожог». После обезболивания очага поражения врач острым инструментом (кюреткой) «соскребает» раковые клетки кожи, а затем электрической иглой «сжигает» (прижигает) ткань. Электродесикация помогает убить раковые клетки, а также остановить кровотечение на месте поражения.
- Удаление (иссечение), при котором врач с помощью ножевого инструмента (скальпеля) вырезает кератоакантому, а затем накладывает швы, чтобы соединить края раны.
- Микрографическая операция по Моосу, при которой врач берет крошечные кусочки кожи с места рака до полного удаления. Этот метод особенно полезен при кератоакантоме, расположенной на носу, ушах, губах и руках.
- Лучевая терапия, при которой рентгеновская терапия часто полезна для пациентов, у которых могут быть трудности с хирургической процедурой из-за других проблем со здоровьем.
Очень редко кератоакантомы лечат лекарствами, вводимыми непосредственно в поражение кожи (внутриочаговая химиотерапия).Пациентам с более чем одной кератоакантомой врач может предложить принять таблетку (изотретиноин), чтобы уменьшить их размер и количество.
Наконец, важно помнить, что лечение кератоакантомы не считается полным после удаления рака кожи. Частые последующие посещения дерматолога или врача, обученного изучать кожу, необходимы для того, чтобы убедиться, что кератоакантома не вернулась, и что новый рак кожи не развился где-то еще на вашем теле.Кроме того, правильные привычки защиты от солнца (см. Выше раздел по уходу за собой) жизненно важны для предотвращения дальнейшего повреждения УФ-светом.
Надежные ссылки
MedlinePlus: кожные заболеванияMedlinePlus: доброкачественные опухоли
Клиническая информация и дифференциальный диагноз кератоакантомы
Список литературы
Болонья, Жан Л., изд. Dermatology , pp.1675-1676, 2326, 2328. Нью-Йорк: Мосби, 2003.
Freedberg, Irwin M., изд. Дерматология Фитцпатрика в общей медицине . 6 th ed, pp.741-743, 760. New York: McGraw-Hill, 2003.
10 женщин делятся фотографиями рака кожи и меланомы.
«Раньше я проверяла кожу, но не постоянно. В ноябре 2016 года я заметила, что родинка на моей руке стала немного краснее, чем обычно, и подумала, что мне нужно что-то с этим делать. Я не обратилась к врачу до следующего мая, чтобы все как следует проверили. Как занятая работающая мама, я делала то, что делают многие женщины, и ставила себя последней.И только когда я получил электронное письмо с напоминанием о проверке кожи, я последовал за ним. Я не ожидал, что моя родинка окажется меланомой, но была рада, что ее удалили, если вдруг она станет неприятной. Я просто не понимал, что это уже произошло.
«Я был искренне шокирован, узнав, что это меланома. Когда я впервые обратился к своему врачу, мы решили удалить родинку, хотя он не думал, что это меланома. Когда патология оказалась положительной, мы оба были шокированы. Я был в машине в перерывах между вылетом и отъездом детских спортивных состязаний, и мир остановился на несколько минут, пока я все это осмыслил.Сначала я был ошеломлен, так как не имел никакой информации о стадии меланомы. За два дня между моей следующей встречей я потратил немного времени на консультации с доктором Google, и это было хорошо и плохо. Это дало мне время немного больше понять, что такое меланома, а также какие слова мне нужно было услышать, когда мы увидели врача.
Когда мы с мужем пошли на следующий прием к врачу, патология показала, что меланома первой стадии, поэтому мы ее очень рано поймали. Не было никаких указаний на то, что хитрые клетки переместились к моим ближайшим лимфатическим узлам, что означало, что мое лечение было хирургическим.Мы записались на обширное локальное иссечение, при котором удаляется большой участок окружающей кожи в зависимости от размера рака. Это большая и глубокая область, которая спускается прямо до подкожного слоя кожи, чтобы гарантировать удаление любых клеток-изгоев. Мне сделали операцию у врачей под местной анестезией, хуже всего были уколы!
«Мой текущий диагноз полностью ясен. Я проверяю свою кожу каждые шесть месяцев, и буду делать это в течение пяти лет с момента постановки диагноза.Все идет нормально. Мой риск заболеть еще одной меланомой в десять раз выше, чем у тех, у кого ее раньше не было, а риск диагноза у моих детей вдвое выше, чем у тех, у кого в семейном анамнезе не было меланомы. Мой совет всем: проверьте свои биты — все свои биты.
«Дорогой друг сказал мне, что мы должны делать себе подарок на день рождения каждый год в виде чистого свидетельства о здоровье. Это означает, что каждый год мы должны записываться к терапевту или к тому, к кому нам нужно обратиться, чтобы получить чек. -вверх.Проверьте свои сиськи, проверьте свою вагину, проверьте свою кожу, проверьте свое сердце, проверьте свою кровь — проверьте все! Не жди. Для тех, у кого диагностирована меланома: у многих есть истории, подобные моей, но у многих нет. К счастью, исследования в области лечения значительно продвинулись, и иммунотерапия дала многим людям годы, о которых они даже не подозревали.
Рак кожи кисти и верхней конечности
Плоскоклеточный рак
Этот тип рака кожи может выглядеть как небольшие твердые узелки на коже.Они часто коричневого или коричневого цвета и могут привести к образованию чешуек, язв, кровотечений или корок. Чешуйчатый, твердый верхний слой может нарастать, образуя кожный рог (рис. 1). Некоторые люди могут ошибочно думать, что рак — это просто порез или инфекция, которые не заживают (рис. 2). У некоторых плоскоклеточный рак приводит к большим грибовидным разрастаниям. Этот тип рака кожи имеет высокий потенциал распространения, особенно на лимфатические узлы.
Базальноклеточная карцинома
Этот тип рака кожи приводит к появлению небольших четко очерченных узелков с полупрозрачной жемчужной каймой.Они тоже могут изъязвляться и выглядеть как хронические язвы. Они, как правило, растут медленнее и имеют меньшую тенденцию к распространению.
Меланома
Меланома часто выглядит как родинка или родимое пятно. Любой из признаков, показанных ниже, также известный как ABCDEs меланомы, может быть признаком меланомы.
A — Асимметрия (неправильная форма)
B — Неравномерная граница
C — Цвет (разные цвета или оттенки)
D — Диаметр больше 6 мм (1/4 дюйма)
E — Развивается (изменяется любым способом) )
Как диагностируется рак кожи?
Диагностика начинается с того, что вы просите врача осмотреть вашу кожу.Будет проведен тщательный сбор анамнеза и физическое обследование. Если есть признаки поражения кожи, ваш хирург может предложить взять образец ткани, называемый биопсией. Анализируя ткань под микроскопом с помощью специальных красителей и молекулярных методов, они могут определить, опасно ли поражение кожи. Некоторые биопсии выполняются путем взятия небольшой части большей массы для определения опухоли. Это называется послеоперационной биопсией. Поскольку для постановки диагноза удаляется только часть новообразования, может потребоваться повторная более тщательная биопсия.Удаление всей массы называется эксцизионной биопсией. В зависимости от размера и местоположения иногда может быть выполнена эксцизионная биопсия, избегая двухэтапного процесса. Однако, в зависимости от того, какой тип новообразования идентифицирован при первичной биопсии, иногда требуется более широкий диапазон. Граница — это количество нормальной ткани, удаленной вне опухоли. Разным опухолям нужна разная ширина края, чтобы быть уверенным, что все клетки ушли и не вернутся. Для патологоанатома важно предоставить подробный отчет.В отчете может содержаться такая информация, как насколько близко опухолевые клетки подходят к краю образца, насколько глубоко клетки уходят под кожу, сколько делящихся клеток видно и насколько ненормальными выглядят клетки и их ядра.
Лимфатические узлы также следует исследовать, поскольку они являются частым местом распространения, особенно при меланоме и плоскоклеточном раке. Иногда может потребоваться удаление лимфатических узлов, чтобы определить, распространяется ли рак. Чтобы найти главный лимфатический узел, дренирующий область, где расположена опухоль, можно ввести краситель или небольшое количество безопасного радиоактивного материала.Это помогает хирургу найти главный лимфатический узел и попытаться оставить некоторые другие, чтобы обеспечить непрерывный дренаж конечности, что может помочь избежать хронического отека.
Для проверки распространения, особенно при меланоме, могут потребоваться другие обследования, такие как компьютерная томография и / или ПЭТ.
Типы, симптомы, факторы риска и лечение
Обзор
Что такое рак кожи?
Рак кожи возникает, когда клетки кожи бесконтрольно и беспорядочно размножаются.
Обычно новые клетки кожи образуются, когда клетки стареют и умирают или когда они повреждаются. Когда этот процесс не работает должным образом, происходит быстрый рост клеток (некоторые из которых могут быть аномальными клетками). Этот набор клеток может быть доброкачественным (доброкачественным), который не распространяется и не причиняет вреда, или злокачественным, который может распространиться на близлежащие ткани или другие области вашего тела, если не выявить их на ранней стадии и не лечить.
Рак кожи часто вызывается воздействием ультрафиолетового (УФ) света от солнца.
Существует три основных типа рака кожи:
Базальноклеточная карцинома и плоскоклеточная карцинома являются наиболее распространенными типами рака кожи и иногда называются «немеланомным раком кожи».
Меланома не так распространена, как базально-клеточный или плоскоклеточный рак, но является наиболее опасной формой рака кожи. Если не лечить или поймать на поздней стадии, меланомы с большей вероятностью распространятся на органы за пределами кожи, что затрудняет их лечение и потенциально ограничивает жизнь.
К счастью, если рак кожи выявлен и вылечен на ранней стадии, большинство из них излечивается. Вот почему важно принять некоторые меры предосторожности и поговорить со своим врачом, если вы считаете, что у вас есть какие-либо признаки рака кожи.
Насколько распространен рак кожи?
Рак кожи — наиболее распространенный вид рака, диагностируемый в США.
Другие факты о раке кожи:
- Около 20% американцев когда-нибудь заболевают раком кожи.
- Приблизительно 9500 американцам ежедневно диагностируют рак кожи.
- Наличие пяти или более солнечных ожогов в жизни удваивает ваши шансы на развитие меланомы. Хорошая новость заключается в том, что пятилетняя выживаемость составляет 99% при своевременном выявлении и лечении.
- У белых неиспаноязычных людей уровень заболеваемости раком кожи почти в 30 раз выше, чем у нелатиноамериканских чернокожих или жителей азиатско-тихоокеанских островов.
- Рак кожи у людей с цветной кожей часто диагностируется на более поздних стадиях, когда его труднее лечить. Около 25% случаев меланомы у афроамериканцев диагностируется, когда рак распространился на близлежащие лимфатические узлы.
Кто больше всего подвержен риску рака кожи?
Рак кожи может развиться у любого человека, но вы подвергаетесь повышенному риску, если:
- Проводите значительное количество времени, работая или играя на солнце.
- Легко обгореть; имеют в анамнезе солнечные ожоги.
- Живите в солнечном или высокогорном климате.
- Загорайте или пользуйтесь солярием.
- Иметь светлые глаза, светлые или рыжие волосы и светлую или веснушчатую кожу.
- Имеют много родинок или родинок неправильной формы.
- Имеют актинический кератоз (предраковые образования кожи, грубые, чешуйчатые, темно-розовые или коричневые пятна).
- В семейном анамнезе болели раком кожи.
- Пересадка органов.
- Принимайте лекарства, подавляющие или ослабляющие вашу иммунную систему.
- Проходили терапию ультрафиолетом для лечения кожных заболеваний, таких как экзема или псориаз.
Где развивается рак кожи?
Рак кожи чаще всего встречается на открытых участках кожи — лице (включая губы), ушах, шее, руках, груди, верхней части спины, руках и ногах.Однако он также может развиваться на менее подверженных воздействию солнечных лучей и более скрытых участках кожи, в том числе между пальцами ног, под ногтями, на ладонях рук, подошвах ног и в области гениталий.
Где, в слоях кожи, развивается рак кожи?
Где развивается рак кожи — а именно, в каких клетках кожи — связано с типами и названиями рака кожи.
Большинство раковых заболеваний кожи начинается в эпидермисе, верхнем слое кожи. Эпидермис содержит три основных типа клеток:
- Плоские клетки: Это плоские клетки во внешней части эпидермиса.Они постоянно линяют по мере образования новых клеток. Рак кожи, который может образоваться в этих клетках, называется плоскоклеточной карциномой.
- Базальные клетки: Эти клетки лежат под плоскоклеточными клетками. Они делятся, размножаются и в конечном итоге становятся более плоскими и продвигаются вверх по эпидермису, превращаясь в новые плоские клетки, заменяя отколовшиеся мертвые плоские клетки. Рак кожи, который начинается в базальных клетках, называется базальноклеточной карциномой.
- Меланоциты: Эти клетки производят меланин, коричневый пигмент, который придает коже ее цвет и защищает ее от некоторых вредных ультрафиолетовых лучей.Рак кожи, который начинается в меланоцитах, называется меланомой.
Поражает ли рак кожи людей с цветной кожей?
Рак кожи может развиться у людей любого оттенка кожи. Если вы цветной человек, у вас меньше шансов заболеть раком кожи, потому что в вашей коже больше коричневого пигмента, меланина.
Хотя рак кожи встречается реже, чем у цветных людей, у цветных людей он часто обнаруживается поздно и имеет худший прогноз. Если вы латиноамериканец, заболеваемость меланомой выросла на 20% за последние два десятилетия.Если вы черный и у вас меланома, ваша пятилетняя выживаемость на 25% ниже, чем у белых (67% против 92%). Частично причина может заключаться в том, что он развивается в менее типичных, менее подверженных солнечному свету областях (чаще всего на ладонях рук или подошвах ног), и при постановке диагноза он часто находится на поздней стадии.
Симптомы и причины
Что вызывает рак кожи?
Основной причиной рака кожи является чрезмерное воздействие солнечного света, особенно когда это приводит к солнечным ожогам и образованию волдырей.Ультрафиолетовые (УФ) лучи солнца повреждают ДНК в вашей коже, вызывая образование аномальных клеток. Эти аномальные клетки быстро дезорганизованно делятся, образуя массу раковых клеток.
Другая причина рака кожи — частый контакт кожи с определенными химическими веществами, такими как смола и уголь.
Многие другие факторы могут увеличить риск развития рака кожи. См. Вопрос «Кто больше всего подвержен риску рака кожи?»
Каковы признаки рака кожи?
Наиболее частым предупреждающим признаком рака кожи является изменение на коже, как правило, новообразование или изменение существующего нароста или родинки.Признаки и симптомы распространенных и менее распространенных типов рака кожи описаны ниже.
Базальноклеточный рак
Базально-клеточный рак чаще всего встречается на открытых участках кожи, включая руки, лицо, руки, ноги, уши, рот и даже лысины на макушке. Базально-клеточный рак — самый распространенный вид рака кожи в мире. У большинства людей он растет медленно, обычно не распространяется на другие части тела и не опасен для жизни.
Признаки и симптомы базальноклеточного рака включают:
- Небольшая гладкая жемчужная или восковая шишка на лице, ушах и шее.
- Плоское поражение розового / красного или коричневого цвета на туловище или руках и ногах.
- Области на коже, похожие на рубцы.
- Язвы, которые выглядят твердыми, имеют углубление в середине или часто кровоточат.
Плоскоклеточный рак
Плоскоклеточный рак чаще всего встречается на открытых участках кожи, включая руки, лицо, руки, ноги, уши, рот и даже лысины на макушке. Этот рак кожи может также образовываться в таких областях, как слизистые оболочки и гениталии.
Признаки и симптомы плоскоклеточного рака включают:
- Плотный узелок розового или красного цвета.
- Шершавое чешуйчатое поражение, которое может чесаться, кровоточить и становиться твердым.
Меланома
Меланома может развиться в любой части вашего тела. Он может образоваться даже на глазах и во внутренних органах. Верхняя часть спины — обычное место у мужчин; ноги — частое место у женщин. Это наиболее серьезный тип рака кожи, поскольку он может распространяться на другие части тела.
Признаки и симптомы меланомы включают:
- Пятно или шишка коричневого цвета.
- Родинка, меняющая цвет, размер или кровоточащая.
Правило ABCDE подскажет, на какие признаки следует обращать внимание:
- A симметрия: неправильная форма.
- B заказ: размытые края или края неправильной формы.
- C цвет: родинка более чем одного цвета.
- D Диаметр: больше ластика карандаша (6 мм).
- E volution: увеличение, изменение формы, цвета или размера. (Это самый важный знак.)
Будьте осторожны с предраковыми поражениями кожи, которые могут перерасти в немеланомный рак кожи. Они выглядят как небольшие чешуйчатые, коричневые или красные пятна и чаще всего обнаруживаются на поверхностях кожи, которые постоянно подвергаются воздействию солнца, например на лице и тыльной стороне рук.
Если у вас есть родинка или другое кожное поражение, вызывающее у вас беспокойство, запишитесь на прием и покажите его своему лечащему врачу.Они осмотрят вашу кожу и могут попросить вас обратиться к дерматологу для дальнейшего обследования поражения.
Какие виды рака кожи являются менее известными?
К менее распространенным видам рака кожи относятся следующие:
Саркома Капоши
Саркома Капоши — редкий вид рака, который чаще всего встречается у людей с ослабленной иммунной системой, у людей с вирусом иммунодефицита человека (ВИЧ) / СПИДа и у людей, принимающих иммунодепрессанты и перенесших трансплантацию органа или костного мозга.
Признаки и симптомы саркомы Капоши:
- Синие, черные, розовые, красные или пурпурные плоские или неровные пятна или пятна на руках, ногах и лице. Поражения также могут появиться во рту, носу и горле.
Карцинома из клеток Меркеля
Карцинома из клеток Меркеля — это редкая форма рака, которая начинается у основания эпидермиса, верхнего слоя кожи. Этот рак начинается в клетках Меркеля, которые имеют общие черты нервных клеток и клеток, вырабатывающих гормоны, и находятся очень близко к нервным окончаниям в вашей коже.Рак из клеток Меркеля с большей вероятностью распространится на другие части тела, чем плоскоклеточный или базально-клеточный рак кожи.
Признаки и симптомы карциномы из клеток Меркеля:
- Небольшая красноватая или пурпурная шишка или шишка на открытых участках кожи.
- Комки быстро растут и иногда открываются в виде язв или язв.
Карцинома сальных желез
Карцинома сальных желез — это редкий, агрессивный рак, который обычно появляется на вашем веке. Этот рак имеет тенденцию развиваться вокруг глаз, потому что в этой области находится большое количество сальных желез.
Признаки и симптомы карциномы сальных желез:
- Безболезненная, круглая, плотная шишка или шишка на верхнем или нижнем веке или немного внутри него.
Протуберанская дерматофибросаркома (DFSP)
DFSP — это редкий рак кожи, который начинается в дерме, среднем слое кожи. Растет медленно, редко распространяется и имеет высокую приживаемость.
Признаки и симптомы DFSP:
- Пурпурная, розовая, красная или коричневая шрамовидная шишка или грубый приподнятый налет на коже.
- Внешний вид, похожий на родимое пятно у новорожденных и детей.
Диагностика и тесты
Как диагностируется рак кожи?
Во-первых, ваш дерматолог может спросить вас, заметили ли вы какие-либо изменения в существующих родинках, веснушках или других кожных пятнах или заметили ли вы какие-либо новые кожные новообразования. Затем дерматолог осмотрит всю вашу кожу, включая кожу головы, уши, ладони, ступни, между пальцами ног, вокруг гениталий и между ягодицами.
При подозрении на поражение кожи может быть выполнена биопсия. При биопсии образец ткани удаляется и отправляется в лабораторию для исследования под микроскопом патологом. Ваш дерматолог скажет вам, является ли ваше поражение кожи раком кожи, какой у вас тип, и обсудит варианты лечения.
Ведение и лечение
Как лечится рак кожи?
Лечение зависит от стадии рака. Стадии рака кожи варьируются от 0 до IV.Чем выше число, тем больше распространился рак.
Иногда только биопсия может удалить все раковые ткани, если опухоль небольшая и ограничивается только поверхностью вашей кожи. Другие распространенные методы лечения рака кожи, используемые отдельно или в комбинации, включают:
Криотерапия
В криотерапии используется жидкий азот для замораживания рака кожи. Мертвые клетки отшелушиваются после лечения. С помощью этого метода можно лечить предраковые поражения кожи, называемые актиническим кератозом, и другие небольшие ранние формы рака, ограниченные верхним слоем кожи.
Эксцизионная хирургия
Эта операция включает удаление опухоли и части окружающей здоровой кожи, чтобы быть уверенным, что все опухоли удалены.
Операция по Моосу
С помощью этой процедуры сначала удаляется видимая возвышенность опухоли. Затем ваш хирург с помощью скальпеля удаляет тонкий слой раковых клеток кожи. Слой исследуют под микроскопом сразу после удаления. Дополнительные слои ткани продолжают удаляться, по одному слою, до тех пор, пока раковые клетки не перестанут быть видны под микроскопом.
Операция Мооса удаляет только больные ткани, сохраняя как можно больше окружающих нормальных тканей. Его чаще всего используют для лечения базальноклеточного и плоскоклеточного рака и близких к чувствительным или косметически важных областей, таких как веки, уши, губы, лоб, кожа головы, пальцы или область гениталий.
Кюретаж и электродесикация
В этом методе используется инструмент с острой петлей на краю для удаления раковых клеток по мере того, как он царапает опухоль. Затем эту область обрабатывают электрической иглой, чтобы уничтожить оставшиеся раковые клетки.Этот метод часто используется при базально-клеточном и плоскоклеточном раке, а также при предраковых опухолях кожи.
Химиотерапия и иммунотерапия
В химиотерапии используются лекарства для уничтожения раковых клеток. Противораковые препараты можно наносить непосредственно на кожу (местная химиотерапия), если они ограничены верхним слоем вашей кожи, или вводятся в виде таблеток или внутривенного введения, если рак распространился на другие части вашего тела. Иммунотерапия использует иммунную систему вашего тела для уничтожения раковых клеток.
Лучевая терапия
Лучевая терапия — это форма лечения рака, при которой используется радиация (сильные лучи энергии) для уничтожения раковых клеток или предотвращения их роста и деления.
Фотодинамическая терапия
При этой терапии ваша кожа покрывается лекарством, а затем лекарство активируется синим или красным флуоресцентным светом. Фотодинамическая терапия разрушает предраковые клетки, оставляя только нормальные клетки.
Профилактика
Можно ли предотвратить рак кожи?
В большинстве случаев рак кожи можно предотвратить. Лучший способ защитить себя — избегать чрезмерного солнечного света и солнечных ожогов. Ультрафиолетовые (УФ) лучи солнца повреждают вашу кожу, и со временем это может привести к раку кожи.
Способы защиты от рака кожи включают:
- Используйте солнцезащитный крем широкого спектра действия с фактором защиты кожи (SPF) 30 или выше. Солнцезащитные кремы широкого спектра действия защищают как от УФ-В, так и от УФ-А лучей. Нанесите солнцезащитный крем за 30 минут до выхода на улицу. Используйте солнцезащитный крем каждый день, даже в пасмурные дни и в зимние месяцы.
- Носите шляпы с широкими полями, чтобы защитить лицо и уши.
- Носите рубашки и брюки с длинными рукавами, чтобы защитить руки и ноги.Для дополнительной защиты ищите одежду с этикеткой с указанием фактора защиты от ультрафиолета.
- Носите солнцезащитные очки, чтобы защитить глаза. Ищите очки, которые блокируют как УФ-В, так и УФ-А лучи.
- Используйте бальзам для губ с солнцезащитным кремом.
- Избегайте солнца с 10 до 16 часов.
- Избегайте соляриев. Если вы хотите выглядеть загорелым, используйте спрей для загара.
- Спросите своего лечащего врача или фармацевта, делают ли какие-либо лекарства, которые вы принимаете, вашу кожу более чувствительной к солнечному свету.Некоторые лекарства, которые делают вашу кожу более чувствительной к солнцу, включают тетрациклиновые и фторхинолоновые антибиотики, трициклические антибиотики, противогрибковый агент гризеофульвин и статины, снижающие уровень холестерина.
- Проверьте всю кожу на теле и голове на предмет изменений размера, формы или цвета кожных новообразований или появления новых кожных пятен. Не забывайте проверять кожу головы, уши, ладони рук, подошвы ног, между пальцами ног, область гениталий и между ягодицами.Используйте зеркала и даже фотографируйте, чтобы выявить изменения на вашей коже с течением времени. Обратитесь к дерматологу, если заметите какие-либо изменения в родинке или другом кожном пятне.
Перспективы / Прогноз
Каковы перспективы для людей с раком кожи?
Практически все виды рака кожи можно вылечить, если лечить их до того, как у них появится шанс распространиться. Чем раньше будет обнаружен и удален рак кожи, тем больше у вас шансов на полное выздоровление. Девяносто процентов людей с базальноклеточным раком кожи излечиваются.Важно продолжить наблюдение у дерматолога, чтобы убедиться, что рак не вернется. Если что-то кажется неправильным, немедленно позвоните своему врачу.
Большинство смертей от рака кожи происходит от меланомы. Если у вас диагностирована меланома:
- Пятилетняя выживаемость, если болезнь обнаружена до того, как она распространилась на лимфатические узлы, составляет 99%.
- Пятилетняя выживаемость, если болезнь распространилась на близлежащие лимфатические узлы, составляет 66%.
- Пятилетняя выживаемость, если болезнь распространилась на удаленные лимфатические узлы и другие органы, составляет 27%.
Когда мне следует обратиться к поставщику медицинских услуг?
Запишитесь на прием к лечащему врачу или дерматологу, как только заметите:
- Любые изменения на вашей коже или изменения размера, формы или цвета имеющихся родинок или других кожных поражений.
- Появление новообразования на коже.
- Болезнь, которая не заживает.
- Пятна на вашей коже, отличные от других.
- Любые пятна, которые меняются, чешутся или кровоточат.
Ваш врач проверит вашу кожу, сделает биопсию (при необходимости), поставит диагноз и обсудит лечение. Кроме того, ежегодно посещайте дерматолога для полного осмотра кожи.
Какие вопросы я должен задать своему врачу?
Вопросы, которые следует задать дерматологу, могут включать:
- Какой у меня рак кожи?
- На какой стадии у меня рак кожи?
- Какие тесты мне понадобятся?
- Как лучше всего лечить мой рак кожи?
- Каковы побочные эффекты этого лечения?
- Каковы возможные осложнения этого рака и лечения от него?
- Какого результата я могу ожидать?
- Есть ли у меня повышенный риск дополнительных видов рака кожи?
- Как часто меня следует посещать для повторных осмотров?
Часто задаваемые вопросы
Как рак кожи становится опасным для жизни раком?
Вы можете задаться вопросом, как рак на поверхности вашей кожи становится опасным для жизни раком.Кажется логичным думать, что можно просто соскрести кожу с раковыми клетками или даже удалить раковое поражение кожи с помощью небольшой хирургической операции на коже, и это все, что может потребоваться. Эти методы успешно используются при раннем выявлении рака.
Но если рак кожи не выявить на ранней стадии, то, что «только на моей коже», может вырасти и распространиться за пределы непосредственной области. Раковые клетки отрываются и перемещаются по кровотоку или лимфатической системе. Раковые клетки оседают в других частях вашего тела, начинают расти и превращаться в новые опухоли.Это перемещение и распространение называется метастазированием.
Тип раковой клетки, в которой впервые начался рак, называемый первичным раком, определяет тип рака. Например, если злокачественная меланома метастазирует в легкие, рак все равно будет называться злокачественной меланомой. Вот как этот поверхностный рак кожи может превратиться в опасный для жизни рак.
Почему у цветных людей рак кожи возникает на участках тела, не подвергающихся воздействию солнечных лучей?
Ученые не до конца понимают, почему у людей с цветной кожей развивается рак на участках, не подвергающихся воздействию солнца, таких как руки и ноги.Они думают, что солнце не играет большой роли. Тем не менее, дерматологи по-прежнему видят множество меланом и плоскоклеточного рака кожи, вызванных УФ-солнечным излучением, у цветных людей с оттенками кожи от светлого до очень темного.
Все ли родинки злокачественные?
Большинство родинок не являются злокачественными. Некоторые родинки присутствуют при рождении, другие развиваются примерно до 40 лет. У большинства взрослых их бывает от 10 до 40.
В редких случаях родинка может перейти в меланому. Если у вас более 50 родинок, у вас повышенный шанс развития меланомы.
Записка из клиники Кливленда
Ваша кожа — самый большой орган вашего тела. Он требует такого же внимания, как и любая другая проблема со здоровьем. То, что может показаться невинным косметическим недостатком, может и не быть. Регулярное выполнение самоконтроля кожи важно для всех и особенно важно, если вы относитесь к группе повышенного риска рака кожи. Рак кожи также дальтоник. Если вы цветной человек, у вас может случиться рак кожи. Ежемесячно проверяйте свою кожу на предмет изменений в пятнах или новообразованиях на коже.Сделайте селфи с кожей, чтобы вы могли легко увидеть, меняются ли пятна со временем. Если вы цветной человек, не забудьте проверить области, более подверженные развитию рака, например ладони, подошвы, между пальцами ног, область гениталий и под ногтями. Принимает меры, чтобы защитить вашу кожу. Всегда используйте солнцезащитный крем с SPF не менее 30 каждый день в году. Носите солнцезащитные очки с защитой от УФ-А / УФ-В, шляпы с широкими полями, рубашки и брюки с длинными рукавами. Посещайте дерматолога не реже одного раза в год для профессиональной проверки кожи.
Болезнь Боуэна — NHS
Болезнь Боуэна — очень ранняя форма рака кожи, которая легко поддается лечению. Главный признак — красное чешуйчатое пятно на коже.
Поражает плоскоклеточные клетки, которые находятся во внешнем слое кожи, и иногда называется плоскоклеточной карциномой in situ.
Пластырь обычно очень медленно растет, но есть небольшая вероятность, что он может превратиться в более серьезный тип рака кожи, если его не лечить.
Самый эффективный метод снижения риска болезни Боуэна, а также других более серьезных типов рака кожи — это ограничить пребывание на солнце.
Получите дополнительные советы по безопасности от солнца
Серьезна ли болезнь Боуэна?
Болезнь Боуэна обычно не представляет серьезной опасности. Он имеет тенденцию к очень медленному росту в течение месяцев или лет, и есть несколько очень эффективных методов лечения.
Обеспокоенность заключается в том, что болезнь Боуэна может в конечном итоге перерасти в другой тип рака кожи, называемый плоскоклеточным раком кожи, если его не диагностировать или игнорировать.
По оценкам, это происходит от 1 из 20 до 1 из 30 человек с нелеченой болезнью Боуэна.
Плоскоклеточный рак кожи часто поддается лечению, но он может распространяться глубже в организм и иногда бывает очень серьезным.
Симптомы болезни Боуэна
Болезнь Боуэна обычно проявляется в виде пятна на коже с четкими краями, которое не заживает.
У некоторых людей больше одного патча.
Кредит:
Патч может быть:
- красный или розовый
- чешуйчатый или твердый
- плоский или приподнятый
- до нескольких сантиметров в поперечнике
- зуд (но не постоянно)
Пятно может появиться где угодно на коже, но особенно часто встречается на открытых участках, таких как голени, шея и голова.
Иногда они могут поражать паховую область, а у мужчин — половой член.
Если пластырь кровоточит, начинает превращаться в открытую рану (язву) или образует шишку, это может быть признаком того, что он превратился в плоскоклеточный рак кожи.
Когда обращаться за медицинской помощью
Обратитесь к терапевту, если у вас постоянно красное шелушащееся пятно на коже, и вы не знаете причину.
Важно получить правильный диагноз, так как болезнь Боуэна может выглядеть так же, как и другие заболевания, такие как псориаз или экзема.
При необходимости ваш терапевт направит вас к кожному специалисту (дерматологу), чтобы определить, в чем проблема.
Если ваш терапевт не уверен в причине, ему может потребоваться удалить небольшой образец кожи, чтобы его можно было изучить более внимательно (биопсия).
Причины болезни Боуэна
Болезнь Боуэна обычно поражает пожилых людей в возрасте от 60 до 70 лет.
Точная причина неясна, но она была тесно связана с:
- длительное пребывание на солнце или использование солярия — особенно у людей со светлой кожей
- со слабой иммунной системой — например, это чаще встречается у людей, принимающих лекарства для подавления их иммунной системы после трансплантации органа, или у людей со СПИДом
- ранее проходившие курс лучевой терапии
- Вирус папилломы человека (ВПЧ) — распространенный вирус, который часто поражает область гениталий и может вызывать остроконечные кондиломы
Болезнь Боуэна не передается по наследству и не заразна.
Лечение болезни Боуэна
Есть несколько вариантов лечения болезни Боуэна. Поговорите со своим дерматологом о том, какое лечение вам больше всего подходит.
Основные процедуры:
- криотерапия — жидкий азот распыляется на пораженную кожу, чтобы заморозить ее. Процедура может быть болезненной, и в течение нескольких дней кожа может оставаться немного неудобной. Пораженная кожа покрывается коркой и отпадет в течение нескольких недель. Крем с имиквимодом
- или крем для химиотерапии (например, 5-фторурацил) — наносится на пораженную кожу регулярно в течение нескольких недель. Это может вызвать покраснение и воспаление кожи, прежде чем она станет лучше.
- выскабливание и прижигание — пораженный участок кожи соскабливается под местной анестезией, при этом кожа немеет, а для остановки кровотечения используется тепло или электричество, в результате чего область покрывается коркой и заживает через несколько недель.
- фотодинамическая терапия (PDT) — на пораженную кожу наносится светочувствительный крем, а через несколько часов на кожу направляется лазер, чтобы разрушить аномальные клетки.Сеанс лечения длится от 20 до 45 минут. Вам может понадобиться более 1 сеанса.
- операция — ненормальная кожа вырезается под местной анестезией, после чего могут потребоваться швы.
В некоторых случаях ваш дерматолог может просто посоветовать внимательно следить за вашей кожей — например, если она очень медленно растет и они чувствуют, что побочные эффекты лечения перевешивают преимущества.
Уход за кожей после лечения
После лечения вам могут потребоваться повторные визиты к дерматологу или терапевту, чтобы узнать, нужно ли вам дальнейшее лечение.
Если вам была сделана операция, через несколько недель вам может потребоваться снятие швов в приемной терапевта.
После лечения:
- обратитесь к терапевту, если существующий пластырь начнет кровоточить, изменится внешний вид или образуется шишка — не ждите следующего визита
- обратитесь к терапевту, если заметите какие-либо тревожные новые пятна на коже
- убедитесь, что вы защищаете свою кожу от солнца — носите защитную одежду и используйте солнцезащитный крем с высоким фактором защиты от солнца (SPF) не менее 30
Дополнительные советы по безопасности на солнце
Последняя проверка страницы: 21 мая 2019 г.

