Как я убирала носослезку и почему ни за что это не повторю | На Игле
Продолжаю рассказывать про свой опыт косметологических манипуляций. Сегодня объясню, почему больше не буду ставить филлер в носослезку😱
Решила я несколько лет назад скорректировать носослезную борозду. Это можно сделать с помощью липофилинга (заполнить носослезку собственным жиром) либо филлером. Выбор в пользу филлеров лично для меня очевиден. К сожалению, липофилинг носослезной борозды опасен страшным осложнением – слепотой. Капля жира слишком шустро перемещается по сосудам и запросто может попасть в сосуды, питающие зрительный нерв, и сосуды сетчатки. А это необратимая слепота. Есть и другое осложнение – не такое грозное, как слепота, но все же. Кожа в подглазничной зоне настолько деликатная, что жир не приживается на сто процентов. Поэтому под одним глазом может быть идеально ровный результат, а под другим нет.
Остановившись на филлерах, я, конечно же, выбрала филлер на основе гиалуроновой кислоты. Других лично я не приемлю, потому что к ним не существует антидота и в случае чего их просто нечем будет рассосать.
Других лично я не приемлю, потому что к ним не существует антидота и в случае чего их просто нечем будет рассосать.
Итак, поставили мне в носослезку физиологичный организму гиалуроновый филлер. Жду я, когда же похорошею, но вместо этого с лицом происходят жуткие вещи – возникает очень сильный отек😱 Я в принципе склонна к отекам, такой уж у меня тип лица с обилием подкожно-жировой клетчатки. Но тут отек прямо король всех отеков! И это явно не типичная постпроцедурная отечность! Наблюдаю я все это и понимаю, что филлер надо рассасывать🤦♀️
Оказалось, что при моем строении лица история с филлером в периорбитальной области не работает. Получается, что молекулы гиалуронки притягивают к себе влагу, и я очень сильно опухаю. Ввели мне гиалуронидазу – вещество, которое рассасывает гиалуронку – и филлер благополучно рассосался. Вернулась я к тому, что имела, и почувствовала себя очень довольной. А ещё поняла, что лучше буду ходить с носослезкой: риск осложнений, особенно слепоты того не стоит.
Какой из этой истории вывод? Даже те косметологические процедуры, которые на других лицах производят великолепный эффект, на вашем лице могут дать самый неожиданный результат. Коррекция носослезки — процедура, чреватая страшными осложнениями. Это возможно и при липофилинге, и при коррекции филлерами (в меньшей степени, но все же). Поэтому серьёзно подумайте, надо ли оно вам. Ну а если поняли, что без этой процедуры вам жизни нет, найдите грамотного врача-косметолога и убедитесь, что работать он будет не иглой, а канюлей.
Желаю всем здоровья и красоты🙏
Если у вас был опыт коррекции носослезки, поделитесь – что вам ставили? Довольны ли вы результатом?
Поставьте статье лайк 💛 Подписывайтесь на канал🤗
Отзывы о клинике Галактика на Пироговской – Санкт-Петербург – НаПоправку
Счастливая жизнь начинается с носа Многие пишут, что с новой грудью у них началась новая жизнь моя новая жизнь началась с носа, а именно, я стала более уверенной в себе, стала ощущать себя женственной и неотразимой. И большой плюс — я реально помолодела! Ринопластика действительно производит омолаживающий эффект! Ну и как бонус, конечно, могу дышать с закрытым ртом))) и все благодаря Евгении Алексеевне!
Я очень люблю своего папу, но именно от него мне достался в наследство выдающийся нос с горбинкой (восточные корни сказываются), плюс искривленная перегородка, и как следствие — частые синуситы (обычное дело в питерском климате).
Только нос я видела в зеркале, только он торчал из под всех шапок и панам, только он не давал мне покоя всю сознательную жизнь. На ОП решилась, конечно, давно, дело было за выбором врача. Хотелось нормальный нос, который естественно смотрелся бы на моей лице, а не эти пипки, которые делают девочки в погоне за модой или ещё за чем. И для меня было очень важно сохранить свой нос, то есть остаться собой и не делать как у кого-то, а именно оставить свой нос, только убрать горбинку (кстати, в фас я практически не изменилась, что меня очень радует). Я подписалась на 5 мега-крутых докторов, атаковала их директ, списывалась с девочками, которые делали у них рино.
И большой плюс — я реально помолодела! Ринопластика действительно производит омолаживающий эффект! Ну и как бонус, конечно, могу дышать с закрытым ртом))) и все благодаря Евгении Алексеевне!
Я очень люблю своего папу, но именно от него мне достался в наследство выдающийся нос с горбинкой (восточные корни сказываются), плюс искривленная перегородка, и как следствие — частые синуситы (обычное дело в питерском климате).
Только нос я видела в зеркале, только он торчал из под всех шапок и панам, только он не давал мне покоя всю сознательную жизнь. На ОП решилась, конечно, давно, дело было за выбором врача. Хотелось нормальный нос, который естественно смотрелся бы на моей лице, а не эти пипки, которые делают девочки в погоне за модой или ещё за чем. И для меня было очень важно сохранить свой нос, то есть остаться собой и не делать как у кого-то, а именно оставить свой нос, только убрать горбинку (кстати, в фас я практически не изменилась, что меня очень радует). Я подписалась на 5 мега-крутых докторов, атаковала их директ, списывалась с девочками, которые делали у них рино.
Липофилинг губ в Одессе и Киеве
На смену инъекциям гиалуроновой кислоты пришла контурная пластика лица (губ, скул, носогубных складок, носослезных борозд и межбровной области) собственными жировыми клетками — липофилинг. В Институте пластической хирургии VIRTUS используется собственная запатентованная методика — биоимплантинг. В отличие от традиционного липофилинга, жировая ткань пациента (биоимплант) перед процедурой проходит тщательную очистку в биотехнологической лаборатории Института VIRTUS, что гарантирует безопасность и эффективность процедуры.
В Институте пластической хирургии VIRTUS используется собственная запатентованная методика — биоимплантинг. В отличие от традиционного липофилинга, жировая ткань пациента (биоимплант) перед процедурой проходит тщательную очистку в биотехнологической лаборатории Института VIRTUS, что гарантирует безопасность и эффективность процедуры.
Биоимплантинг — это не просто контурная пластика, а программа долгосрочного омоложения кожи. Благодаря сохранению подкожного жирового слоя и запаса стволовых клеток кожа в зоне введения импланта надолго сохраняет упругость и эластичность.
Показания и противопоказания к липофилингу губ
Биоимплантинг, или пластика губ собственными тканями, показана при:
- Эстетической неудовлетворенности формой или объемом губ
- Десневой улыбке — оголении десневого края зубов при разговоре или улыбке
- Наличии возрастных изменений — кисетных морщин вокруг рта, уменьшении объема губ
Противопоказания к липофилингу губ:
- Сахарный диабет
- Нарушения свертываемости крови
- Сосудистая патология
- Наличие воспалительных элементов в области губ
- Инфекционные заболевания
- Онкология
- Заболевания крови
- Повышенная температура тела, ОРВИ, грипп
Подготовка к липофилингу губ
Подготовка к процедуре увеличения губ начинается с консультации пластического хирурга, на которой определяются желаемый объем и форма губ, а также рассчитывается требуемый объем жира для липофилинга.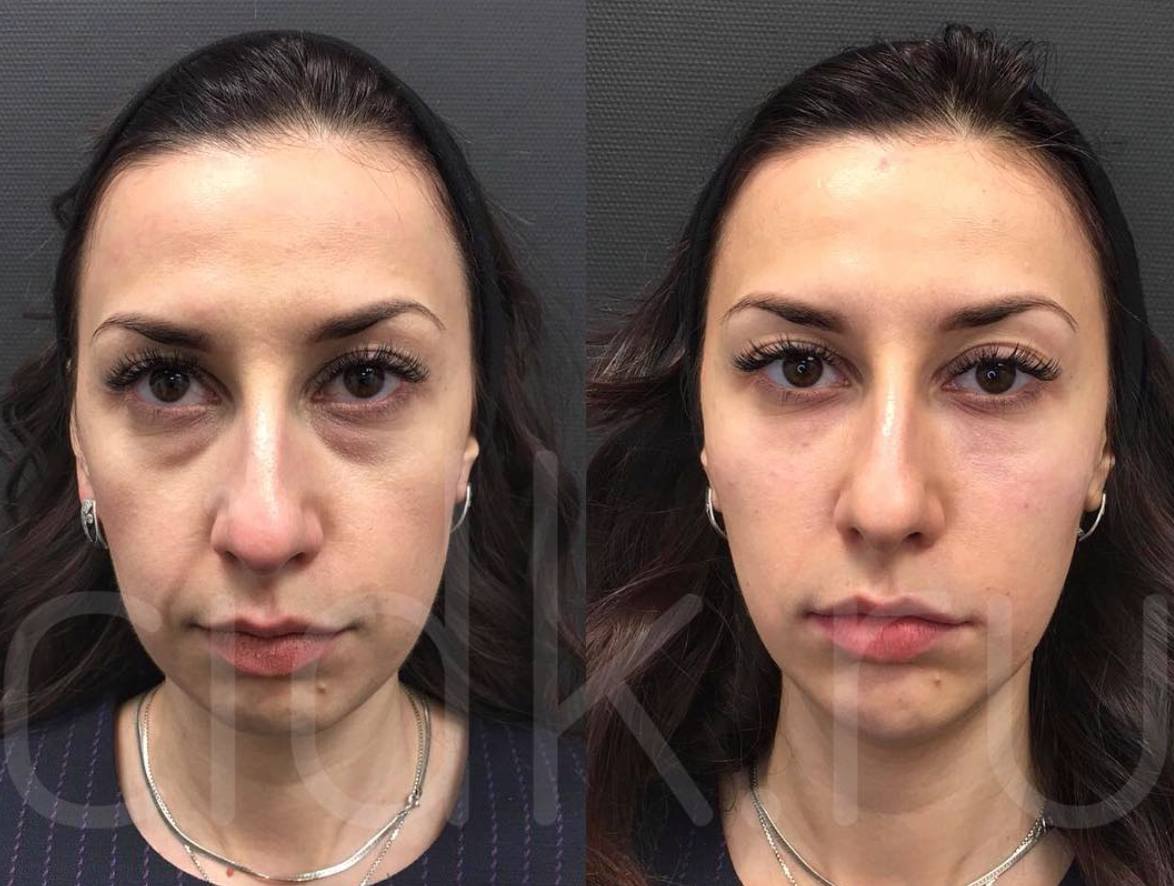 После этого пациентке необходимо пройти небольшое лабораторное обследование, в которое входят:
После этого пациентке необходимо пройти небольшое лабораторное обследование, в которое входят:
- Общий анализ крови
- Общий анализ мочи
- Тесты на ВИЧ и вирусные гепатиты
Результат липофилинга губ
Результат увеличения губ жиром предсказуемый и устойчивый, так как после операции приживается более 80 % жировых клеток. Ткани остаются естественными на ощупь, соблюдается пропорциональность губ.
«Я только спросить». Разговор с пластическим хирургом.
Реабилитация после липофилинга губ
Уже на следующий день после липофилинга губ пациентка может вернуться к привычному образу жизни. На 2–3 день может возникнуть небольшая отечность тканей. Обычно она не причиняет дискомфорта и проходит самостоятельно через несколько дней. В течение первых 2–3 недель после биоимплантинга рекомендуется воздерживаться от посещения саун и принятия горячей ванны.
В течение первых 2–3 недель после биоимплантинга рекомендуется воздерживаться от посещения саун и принятия горячей ванны.
Популярные вопросы
Что будет, если не проводить липофилинг губ?
Если не делать липофилинг губ, их объем с возрастом будет постепенно уменьшаться. Если вокруг рта есть кисетные морщины, они могут стать более выраженными.
Сколько держится липофилинг губ?
Эффект от липофилинга губ сохраняется на всю жизнь. Но если пациентка сильно похудеет, то жировая ткань в области губ тоже уменьшится. Но даже в этом случае можно восстановить утраченный объем губ биоимплантом, так как для процедуры потребуется всего 1–2 мл жира.
Как удалить липофилинг?
Если пациентка после липофилинга захочет вернуть свой прежний объем губ, то проводится малоинвазивная хирургическая операция, в ходе которой с внутренней стороны губ делается небольшой надрез на слизистой, через который удаляется лишняя жировая ткань. Маленький шов в полости рта быстро заживает и становится совершенно незаметным.
Чем опасен липофилинг?
При классическом липофилинге жировая ткань пациента не проходит настолько тщательное очищение, как при биоимплантинге, поэтому у пациента в некоторых случаях может развиться липофиброз и деформация тканей губ.
Хотите увидеть фото До и После?
Результаты наших операций и процедур говорят сами за себя. Судите сами!
Этапы липофилинга губЕсли результаты анализов в норме, первым этапом подготовки к липофилингу губ является забор жировой ткани для изготовления биоимплантатов. Его делают через небольшой прокол в коже с помощью канюли. Затем в собственной лаборатории Института VIRTUS жир очищается от посторонних фракций — сгустков крови, фибриновых волокон и других, что гарантирует высокое качество биоимплантата.
Одновременно с увеличением объема губ по желанию пациента может проводиться контурная пластика собственным жиром и других зон на лице:- Липофилинг носослезной борозды — позволяет убрать глубокую носослезную борозду, придать лицу свежий и отдохнувший вид, расправить морщинки под нижним веком.
 Для пластики этой зоны подготавливается биоимплантат с 40 % плазмы, обогащенной тромбоцитами, и 60 % жировых клеток
Для пластики этой зоны подготавливается биоимплантат с 40 % плазмы, обогащенной тромбоцитами, и 60 % жировых клеток - Липофилинг носогубных складок позволяет устранить первые возрастные изменения. С его помощью можно избавиться от асимметричных складок или заломов на коже в области носогубного треугольника
- Липофилинг скул позволяет вернуть утраченный с возрастом объем в этой зоне, скорректировать овал лица и сделать его более четким. Используется биоимплантат с содержанием 20 % плазмы, обогащенной тромбоцитами, и 80 % жировых клеток
После подготовки необходимых биоимплантов они вводятся в корректируемую зону. Контурная пластика губ собственными жировыми клетками делается под местной анестезией, поэтому пациент не испытывает болевых ощущений.
Липофилинг вокруг глаз ᐉ Цена липофилинга впадин под глазами в Полтаве • Отзывы о липофилинге век от пациентов из Киева и Харькова
Естественные процессы старения организма невозможно остановить. Эффект времени наиболее заметен на коже, особенно на лице, шее, руках. Из-за особенностей мимики область вокруг глаз является одной из самых чувствительных к негативным внешним и внутренним воздействиям. Морщины, темные круги, впадины, опущение верхнего века придают лицу усталое, запавшее выражение, прибавляют возраст.Современные методы эстетической медицины: липофилинг верхних и нижних век, коррекция носослезной борозды, блефаропластика помогают справиться с подобными недостатками с минимальной травматичностью и доступной стоимостью.
Коррекция области вокруг глаз — липофилинг
Процедура липофилинга век — альтернативный вариант введения других филлеров. Для этого из донорской зоны пациента (живот, бедра, колени) берется необходимое количество жировой ткани, очищается и переносится в нужную зону. Придание объема, исправление асимметрии, устранение эстетических дефектов.
Придание объема, исправление асимметрии, устранение эстетических дефектов.
Дело в том, что в собственном жире содержится большое количество стволовых клеток, положительно влияющих на все близлежащие ткани. Поэтому помимо визуальной коррекции объемов наблюдается выраженный anti-age эффект. Кожа разглаживается, выравнивается ее тон, улучшается текстура.
Преимущество операции в том, что в процессе задействованы личные жировые клетки пациента (адипоциты), что сводит на нет риски аллергии, отторжения и других негативных последствий.
Одновременно с коррекцией периокулярной зоны может быть проведен липофилинг скул, который при разумной цене придаст четкость и выразительность чертам лица.
Каковы показания и противопоказания к манипуляции?
В Украине услугами пластического хирурга могут воспользоваться все желающие, достигшие 18 лет. Достаточно щадящая процедура липофилинга рекомендуется при следующих симптомах:
- мимические морщинки и гусиные лапки в уголках глаз;
- дряблая кожа нижних и верхних век в результате возрастных изменений или личностных особенностей;
- синяк и темные круги под глазами из-за выступающей венозной сети и истончения жировой ткани;
- выраженная носослезная борозда;
- асимметрия век;
- неэстетичных мешков и впадин под глазами, вызванных миграцией жировой ткани, внезапной потерей веса и другими факторами.

Как и любое хирургическое вмешательство, коррекция жировым аутотрансплантатом имеет свои противопоказания:
- период беременности и кормления ребенка;
- воспаление кожи в области операции;
- лихорадочное состояние тела с повышением температуры тела;
- онкология любой этиологии;
- инфекций;
- проблемы со свертываемостью крови;
- диабет;
- тяжелых патологий сердца, сосудов, почек;
- эпилепсия, психические расстройства.
В любом случае перед тем, как записаться на саму процедуру, необходимо проконсультироваться у пластического хирурга в поликлинике в Полтаве. Который принимает пациентов из Киева, Харькова и других городов страны. После осмотра врач определит области отбора и коррекции материала. Это также ответит на вопрос — сколько стоит вмешательство?
Липофилинг век — как проходит процедура?
1
Подготовка
- Предварительная консультация хирурга.

- За двенадцать дней до операции необходимо пройти лабораторное обследование. Список анализов
2
Процесс
- Коррекция области глазной борозды в виде липофилинга собственным жиром с помощью канюли
За несколько дней до манипуляции нужно прекратить прием разжижающих кровь препаратов, ограничить курение и алкоголь.Чтобы уменьшить нагрузку на печень и сердечно-сосудистую систему, это обычно делается под местной анестезией. К тому же нет необходимости в общем наркозе, так как при этом ткани травмируются минимально.
Условно пластику области вокруг глаз можно разделить на следующие этапы:
- Очистка и антисептическая обработка операционной зоны.
- Маркировка врачом выбранных зон воздействия.
- Введение анестетика.
- Удаление жировых клеток с помощью специальной иглы (канюли).
 Для коррекции век жир берется из пупочной области на животе в небольшом количестве (10-20 мл.). Так как он наиболее богат гормонами.
Для коррекции век жир берется из пупочной области на животе в небольшом количестве (10-20 мл.). Так как он наиболее богат гормонами. - Очистка собранной жировой ткани на центрифуге.
- Введение очищенной жировой эмульсии в малых дозах, чтобы не повредить сосуды и нервные окончания.
По отзывам пациентов, перенесших операцию, она длится не более часа и не доставляет сильного дискомфорта.В тот же день вы можете пойти домой.
Время операции
40 минут
Тип анестезии
местная анестезия
Больница или амбулатория
амбулаторный
Возможные риски и реабилитация
Самая безопасная и минимально инвазивная процедура, не требующая длительной реабилитации. Однако он все еще там. В течение 2-3 недель рекомендуется:
Однако он все еще там. В течение 2-3 недель рекомендуется:
- снижение физических нагрузок, занятий спортом;
- не ходят в бани, солярии, сауны;
- меньше пребывания на солнце;
- не пользуйтесь косметикой;
- не принимают горячие ванны.
Отзывы свидетельствуют о том, что в области век возможны отеки и синяки, которые самостоятельно проходят через 2-3 дня. Если не придерживаться рекомендаций врача, могут возникнуть осложнения:
- воспаление в области укола;
- инфекция;
- трансплантат может быть распределен неравномерно.
Однако, благодаря использованию собственного жира пациента, который быстро и эффективно приживается, риск серьезных побочных эффектов стремится к нулю. Результат заметен сразу и становится ярко выраженным через месяц — открытый, свежий, молодой вид.
Сколько стоит липофилинг области вокруг глаз?
Стоимость липофилинга век, носогубных складок и других процедур контурной пластики в Клинике пластической косметической хирургии определяется индивидуальными особенностями пациента и объемом вмешательства. Поэтому индивидуальную стоимость хирург объявляет после записи на консультацию.
Поэтому индивидуальную стоимость хирург объявляет после записи на консультацию.
Более 10 лет наша клиника гостеприимно распахнула двери для пациентов из Харькова, Киева и других городов Украины. Высокий профессионализм врачей, индивидуальный подход, передовые технологии пластической медицины гарантируют желаемый результат в коррекции внешности
Похожие услуги
Диаграмма переноса жираБойсе | Инъекции жира, штат Айдахо,
На главную / Косметика / Блефаропластика / Пересадка жира и инъекции
Роль репозиции или переноса жира в блефаропластике
- Старение вызывает постепенное опускание глазного яблока и последующую псевдогрыжу или ощущение вздутия жира внутри орбиты и приводит к образованию двояковыпуклого контура нижнего века на виде профиля.Старение также вызывает истончение и обвисание глазных мышц, особенно orbicularis oculi, и щекового жира, что придает вашим глазам типичный обвисший и мешковатый вид век.
 Для уменьшения жировой прослойки грыжи нижнего века использовались различные методы, одна из которых — нижняя чрезконъюнктивальная блефаропластика. В настоящее время это предпочтительный метод лечения жировой грыжи нижнего века с явно лучшим ответом, чем традиционные методы.
Для уменьшения жировой прослойки грыжи нижнего века использовались различные методы, одна из которых — нижняя чрезконъюнктивальная блефаропластика. В настоящее время это предпочтительный метод лечения жировой грыжи нижнего века с явно лучшим ответом, чем традиционные методы. - Перемещение жира также известно как перемещение жира, инъекция жира, пересадка жира или транспозиция жира.Эта процедура является неотъемлемой частью любой операции на веках по омоложению лица, которая обещает сохранить молодой вид средней части лица.
- Перенос жира просто включает в себя перемещение избыточного жира из мест, где он меньше всего необходим, в другие места, где это будет иметь большое значение.
- Косметическое омоложение нижнего века включает использование репозиции жира для придания полноты и жизни скелетонизированному, полому и сухому нижнему веку, наблюдаемому с возрастом.
- Повальное увлечение скрытыми линиями швов во время операций привлекло внимание тысяч людей, которые готовы лечь под нож в надежде на более свежий и молодой вид.

Основные сведения о репозиции жира
- Жировая грыжа нижнего века является причиной впалого или пустотелого века, особенно если у вас есть нечто, называемое слезоточивой деформацией. При этой деформации, которую иногда называют носо-югальной складкой, имеется впадина на медиальной и нижней границе глазного яблока из-за того, что с возрастом щека опускается ниже, или из-за анатомической недостаточности костной ткани верхней или скулы.Это дополняется деформацией контура двойной выпуклости или выпуклостью, которая включает грыжу орбитальной жировой выпуклости нижнего века и выпуклость на щеке / скуле.
- С технической точки зрения, репозиция жира определяется как поднадкостничное перемещение медиальной и центральной грыжи орбитального жира нижнего века в носо-югальную складку. Проще говоря, набухший жир внутри глазных яблок размещается в местах, где есть впадины или впадины. При необходимости латеральная жировая прослойка глазницы может быть перемещена в латеральную нижнюю область глазницы.
 Во время репозиции жировой ткани слезная впадина четко разграничивается перед операцией.
Во время репозиции жировой ткани слезная впадина четко разграничивается перед операцией.
Кому следует пройти процедуру пересадки или репозиции жира?
Лица или пациенты с любым из следующих состояний являются подходящими кандидатами для процедуры пересадки или репозиции жира:
- Грыжа жировой ткани нижнего века
- Лица с слезоточивой деформацией
- Лица, готовые принять возможные риски и осложнения
- Пациенты с реалистичными ожиданиями относительно исхода операции.
Процедуру репозиции жира следует проводить только после надлежащей консультации относительно всех возможных исходов операции.
Как перенос жира или его репозиция улучшают результат блефаропластики?
Процедура пересадки или репозиции жира, особенно трансконъюнктивальная, приносит пользу пациентам одним или несколькими из следующих способов:
Костный контур глазного яблока покрыт периорбитальным жиром, чтобы обеспечить более толстое покрытие, чтобы уменьшить скелетонизацию или впалость, таким образом улучшая молодой вид периорбитальной области.
- Даже небольшое удаление жира у пациентов с недоразвитием краев глазных впадин может синергетически улучшить вид глазных яблок. Мобилизация жира на ободке увеличивает покрытие костного обода глазницы и приподнимает впадину, помогая замаскировать некоторые выступающие части шаров.
- Жир глазницы, возможно, может быть мобилизован ниже места прикрепления поднимающей губы верхней губы, чтобы стереть контур углубления, видимый в выступающей носо-югальной бороздке..
- Регулярная блефаропластика или операция на веках приводит к появлению запавшего глаза, так как обнажает нижний край глазного яблока, который ранее был скрыт выпавшим жиром. Перемещение или изменение положения жира в глубоко посаженных глазах с выступом жира во время трансконъюнктивальной блефаропластики обеспечивает хороший косметический вид всего глаза.
Каковы возможные преимущества и недостатки репозиции жира?
- Репозиционирование жира полезно для предотвращения развития слезоточивой деформации или, чаще, оно используется для лечения грыжи орбитальной жировой клетчатки с минимальным риском осложнений.

- Тем не менее, репозиционирование жира имеет свои недостатки в том, что его трудно освоить, и требуется крутая кривая обучения. Плохая репозиция жира неопытным хирургом связана с такими осложнениями, как двоение в глазах из-за непреднамеренного повреждения нижней косой мышцы, развитие жировых гранулем, длительный отек или припухлость, а иногда и постоянные неровности мягких тканей.
Сводная процедура переноса или репозиции жира
- Чрескожная нижняя блефаропластика была заменена трансконъюнктивальной блефаропластикой, превзойдя предыдущую с точки зрения удовлетворенности пациентов и меньшего количества осложнений.Это изменение ознаменовало использование пересадки или репозиции жира в качестве неотъемлемой процедуры трансконъюнктивальной нижней блефаропластики.
- Однако использование трансконъюнктивальной блефаропластики ограничено тем фактом, что использование этой техники требует значительного обучения.
- Перемещение жира или перемещение жира в последнее время стало восходящей звездой в хирургии век.

Аутологичная жировая трансплантация для омоложения лица — StatPearls
Непрерывное обучение
Пересадка жира — это метод, при котором собранная жировая ткань вводится в различные отделы под кожей.Термин аутологичная трансплантация жира относится к процедуре, при которой источником жира является тот же человек, на котором он будет использоваться. В течение многих лет этот метод использовался для самых разных целей. В этом упражнении рассматривается полезность этой процедуры для омоложения лица. В этом упражнении описывается трансплантация аутологичного жира для омоложения лица и подчеркивается роль межпрофессиональной команды в управлении и улучшении ухода за пациентами, которым выполняется трансплантация аутологичного жира для омоложения лица.
Целей:
Определите показания и противопоказания к трансплантации собственного жира для омоложения лица.
Опишите оборудование, персонал, подготовку и технику трансплантации собственного жира для омоложения лица.

Рассмотрите возможные осложнения трансплантации собственного жира для омоложения лица.
Опишите стратегии межпрофессиональной команды для улучшения координации ухода и коммуникации, чтобы продвинуть аутологичную трансплантацию жира и улучшить результаты.
Введение
Пересадка жира — это метод, при котором собранная жировая ткань вводится в различные отделы под кожей. Термин аутологичная трансплантация жира относится к процедуре, при которой источником жира является тот же человек, на котором он будет использоваться. В течение многих лет этот метод использовался для самых разных целей. Многие считают, что аутологичная жировая ткань является идеальным наполнителем для омоложения лица, поскольку она представляет собой один из наиболее биосовместимых кожных наполнителей с низкой аллергенностью, дает мягкий и естественный результат и может иметь от полупостоянного до постоянного эффекта..jpg) Эта статья посвящена полезности этой процедуры для омоложения лица. [1]
Эта статья посвящена полезности этой процедуры для омоложения лица. [1]
Анатомия и физиология
По мере того, как человеческое тело стареет, с лицом происходит несколько возрастных изменений. Гравитация вызывает опускание мягких тканей лица и создает неприятные складки и тени (например, носогубные складки, слезные желоба, морщинки марионеток и т. Д.), Часто ассоциирующиеся с возрастом. Более того, пациенты испытывают уменьшение объема лица вследствие сочетания истончения кожи, мышечной атрофии, потери объема жира и уменьшения обхвата костей.[2] В то время как изменения, связанные с гравитацией, традиционно устраняются с помощью процедур «лифтинга», таких как подтяжка лица, подтяжка бровей и подтяжка шеи, и это лишь некоторые из них, потерю объема лица можно решить с помощью различных наполнителей (например, трансплантации жира). и недавно приобрел популярность в качестве дополнительной мишени для тех, кто выполняет процедуры омоложения лица [3].
Изучение анатомии лица и его структурных соотношений необходимо для качественного выполнения этой процедуры и уменьшения осложнений. [4]
[4]
Собранный жир, часто взятый с бока, внутренней стороны бедра или живота, необходимо вводить в выбранные плоскости ткани только после тщательного планирования. Первостепенное значение имеет определение правильного расположения и глубины подлежащего лечению жирового отсека. Основные части лица для омоложения включают следующее: [5]
Каждое из этих пространств может быть разделено на части в одной плоскости. Требуется значительный опыт, чтобы понять результат инъекции в различные пространства.Читателю предлагается дополнительно изучить различные части лица и их отношение к эстетическим процедурам. [6]
Наконец, лицо можно разделить на несколько частей для планирования омоложения лица. Понимание этих единиц позволяет хирургам выбрать подходящие участки для пересадки жира, а также необходимый объем и технику. Кроме того, можно избежать некоторых осложнений, зная работу с разными лицевыми частями. Хотя подробное описание анатомии лица, особенно в отношении старения, выходит за рамки данной статьи, читателю предлагается продолжить чтение. [2]
[2]
Показания
Омоложение лица, по своей сути, представляет собой любую процедуру (хирургическую и нехирургическую), применяемую для омоложения лица. Аутологичная пересадка жира, предназначенная для омоложения лица, не только восстанавливает объем лица, но и может оживить кожу, улучшив ее тон и текстуру.
Возрастные изменения лица, которые можно устранить и / или замаскировать с помощью трансплантации аутологичного жира, включают:
Впадины на лбу
Глубокие морщины, особенно на лбу и глабели
Временные впадины
Надглазничная впадина
Увеличенная вертикальная длина нижнего века
Деформация слезной желоба и / или глубокая носо-югальная борозда
Скуловой мешок
Носогубная складка
Носогубная складка
19Сдутые губы
Слабый подбородок
Плохой контур челюсти
Носогубная складка
19 Челюсти Помимо лечения стареющего лица трансплантация собственного жира полезна для ряда других проблем, которые можно выполнять отдельно или в сочетании с омоложение лица.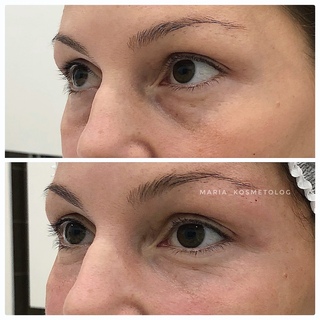 [7] Показания к лицу включают:
[7] Показания к лицу включают:
Ринопластика
Шрамы
Ожоги
Лучевой дерматит
Липодистрофия, ассоциированная с ВИЧ,
Врожденная деформация лица — Врожденная деформация лица или травматический
Асимметрия лица
Увеличение лоскута
Противопоказания
Бывают случаи, когда пересадка жира не может быть идеальной процедурой омоложения и может быть небезопасной в определенных сценариях, особенно если используется общий наркоз. заняты.Следовательно, это может быть противопоказано по следующим причинам:
Оборудование
Для пересадки жира требуется следующее оборудование:
Смачивающий раствор — 500 мл физиологического раствора, 25 мл от 1% до 2% лидокаина, 0,5 мл адреналина (1 : 100000 или 1: 200000)
Местный анестетик
Инфильтрационная игла или канюля — используется для введения местной анестезии (в места ввода канюли) и увлажняющего раствора (на донорские участки трансплантата)
Сбор жира и донорские канюли — наиболее часто используемые канюли Coleman типа 2 (канюля с боковым портом).
 Длина этого инструмента должна составлять от 5 см до 9 см при использовании на лице. Выбор этого инструмента, включая размер и длину, во многом зависит от области реципиента трансплантата, а также от опыта и удобства хирурга.
Длина этого инструмента должна составлять от 5 см до 9 см при использовании на лице. Выбор этого инструмента, включая размер и длину, во многом зависит от области реципиента трансплантата, а также от опыта и удобства хирурга.Шприцы с люэровским замком — большие шприцы (10 куб. См или 20 куб. См) для забора крови и несколько шприцев объемом 1 мл для инъекций
Скальпель — для создания места ввода канюль
Стерильные маркеры
Марля
Компрессионная одежда
Аппарат закрытого отсоса (при сборе большого количества жира можно использовать отсасывание малой мощности, хотя это может быть травматично и повлиять на целостность собранного жира)
Пробка, которая герметизирует соединитель Luer-Lok
Leur-to-Leur для обработки микрожиров и наножиров (для регенерации кожи)
На основе метода обработки жира (например,g., седиментация, фильтрация, промывка и центрифугирование) может потребоваться следующее:
шприцы объемом 1 куб.
 см с абсорбирующим материалом (например, марлей) для впитывания надосадочного масла в наличии)
см с абсорбирующим материалом (например, марлей) для впитывания надосадочного масла в наличии)Сетчатый фильтр и физиологический раствор
Центрифуга (рекомендуемая настройка по Коулману составляет 3000 об / мин в течение 3 минут, чтобы изолировать жир с минимальной травмой)
Персонал
Команда, выполняющая терку жира, может включать:
Препарат
Перед процедурой необходимо получить информированное согласие.Пациент должен понимать все риски, преимущества и альтернативы процедуре. Важно управлять ожиданиями пациента и отвечать на любые вопросы о процедуре, которую он может пройти. Кроме того, необходимо объяснить возможность повторных процедур, поскольку значительная часть пациентов может нуждаться в аугментации в будущем.
Для получения разрешения на операцию необходимы предоперационная оценка и консультация врача. Это важно, поскольку определенные заболевания, такие как нарушения свертываемости крови, анемия и некоторые лекарства, такие как НПВП, могут повлиять на результат операции. Пациенту, принимающему аспирин или НПВП, возможно, придется прекратить прием лекарства за две недели до операции.
Пациенту, принимающему аспирин или НПВП, возможно, придется прекратить прием лекарства за две недели до операции.
Необходимо получить предоперационные фотографии. Выбор потенциальных участков для донора жира следует обсудить заранее. Также тщательно исследуется место реципиента, чтобы определить количество жира, необходимое для процедуры.
Перед операцией необходимо подготовить необходимые донорские и реципиентные участки. У мужчин, возможно, потребуется удалить волосы на лице для лучшей визуализации.Зоны сцепления (ZOA) — это области повышенного фиброза, которых следует избегать, поскольку липосакция в эти области увеличивает риск травмы и / или неровностей контура. Следовательно, эти области следует пометить заранее, чтобы избежать их. [8]
Во время операции общая анестезия может потребовать повторного осмотра анестезиологом. После переноса на стол пациенту может быть назначена анестезия. Для местной анестезии рекомендуется использовать блокаду нерва, а не местную инфильтрацию, поскольку лидокаин может повлиять на жизнеспособность жирового трансплантата.
Техника
Пересадка жира состоит из трех этапов: [9] [10] [11] [12]
Сбор жира
Переработка жира
Пересадка жира
Сбор жира
Жир извлекается из донорских участков, которые имеют богатый жировой резервуар. Наиболее частыми донорскими участками являются живот, околопупочная область, ягодицы, медиальный, латеральный и передний отделы бедра.
Первым шагом в сборе жира является использование увлажняющего раствора для суспензии жировой ткани.Состав увлажняющего раствора для случаев омоложения лица, которые часто меньше, чем в других случаях пересадки жира (например, реконструкция груди) и может выполняться под местной анестезией, состав увлажняющего раствора может иметь следующее соотношение: 500 мл физиологического раствора , 25 мл 2% лидокаина, 0,5 мл адреналина (от 1 до 100 000). Затем раствор проникает в область, откуда должен быть извлечен жир, обычно в соотношении 1: 1 к количеству жира, который планируется собрать (т. е., если необходимо собрать 50 см3 жира, следует ввести 50 см3 смачивающего раствора).
е., если необходимо собрать 50 см3 жира, следует ввести 50 см3 смачивающего раствора).
Через 15 минут после того, как анестетик подействует, делается колющий разрез скальпелем. Канюля для сбора жира с тупым концом, прикрепленная либо к шприцу с люэровским замком, либо к закрытой аспирационной машине с низким отрицательным давлением, вставляется в донорский участок, и жир удаляется легким движением вперед и назад. Следует позаботиться о том, чтобы отрегулировать технику, чтобы во время этого процесса было минимальное количество крови, поскольку кровь может отрицательно повлиять на жизнеспособность трансплантата.Поршень следует отвести назад всего на 1–2 мл, чтобы создать адекватное отрицательное давление. Если используется отсасывающий аппарат, его следует установить на минимальное напряжение, чтобы уменьшить напряжение сдвига на адипоцитах и, таким образом, повысить жизнеспособность.
Переработка жира
После сбора жира в растворе также присутствуют несколько избыточных компонентов, таких как масло, мертвые адипоциты, кровь и местные анестетики.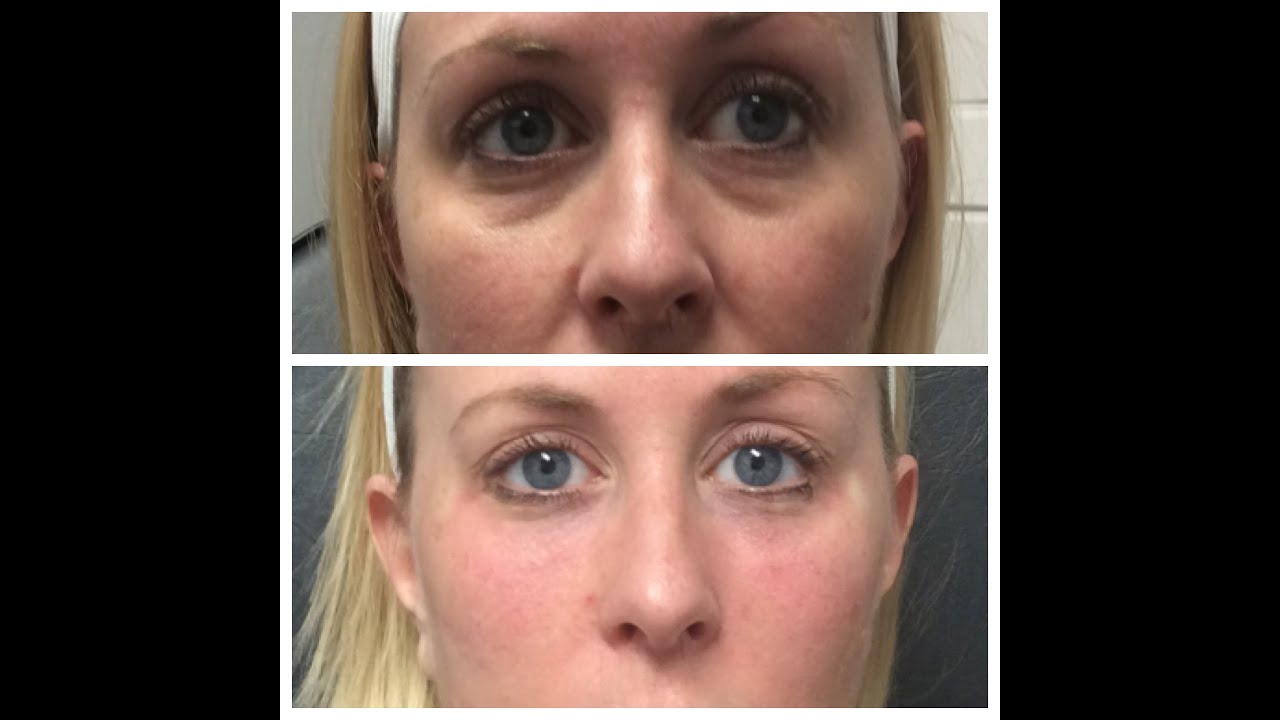 Присутствие любого из них может нарушить захват трансплантата, способствуя его некрозу, воспалению и сужению сосудов.Обработка или рафинирование жира может выполняться любым из следующих трех процессов:
Присутствие любого из них может нарушить захват трансплантата, способствуя его некрозу, воспалению и сужению сосудов.Обработка или рафинирование жира может выполняться любым из следующих трех процессов:
Седиментация — Шприцы помещаются вертикально на 45 минут для разделения различных компонентов под действием силы тяжести. Это наиболее рентабельный и наносит минимальный ущерб адипоцитам, но требует много времени.
Центрифугирование — Конденсированный жир можно получить с помощью центрифугирования от 1 до 3 минут при 3 об / мин, как рекомендовано Coleman.Это быстрый и надежный метод разделения элементов, хотя стандартных рекомендаций по центрифугированию не существует.
Промывка и фильтрация — Концентрирует жир с помощью ситечка или марли. Недорого, относительно быстро, с минимальным повреждением адипоцитов; После удаления лишнего материала жир готов для заливки в шприцы для переноса.
Седиментация и центрифугирование приводят к образованию трех слоев. Средний слой содержит интересующий жизнеспособный жир.Самый верхний слой содержит масло и разрушенные жировые клетки, которые можно удалить абсорбирующим материалом (например, марлей). Самый нижний слой будет содержать воду, кровь, лидокаин и адреналин, которые также следует выбросить, как правило, путем осушения шприца, содержащего жир. [13]
Средний слой содержит интересующий жизнеспособный жир.Самый верхний слой содержит масло и разрушенные жировые клетки, которые можно удалить абсорбирующим материалом (например, марлей). Самый нижний слой будет содержать воду, кровь, лидокаин и адреналин, которые также следует выбросить, как правило, путем осушения шприца, содержащего жир. [13]
Перенос жира
Обработанный средний слой жира переносится в несколько шприцев на 1 мл, и выполняется установка трансплантата. Для доставки пакетов с жиром используются частые ручные проходы по 0,1 мл.Жир следует подавать отводящими движениями, чтобы отложить жир с минимальным сопротивлением. Пассы также выполняются «трехмерно» на разных уровнях и путях, поскольку размещение в разных плоскостях ткани приводит к лучшим эстетическим результатам. Чрезмерная коррекция — очень распространенная практика, учитывающая будущую резорбцию (до 80%) жира, но данные об окончательной выживаемости противоречивы. Как правило, допускается небольшая гиперкоррекция (до 30%). Чтобы избежать нагрузки на трансплантат, рекомендуется носить компрессионное белье в течение 2-3 дней после процедуры, хотя может оказаться полезным и более длительное время.
Чтобы избежать нагрузки на трансплантат, рекомендуется носить компрессионное белье в течение 2-3 дней после процедуры, хотя может оказаться полезным и более длительное время.
Использование богатой тромбоцитами плазмы (PRP) — это новая область, где кровь пациента может использоваться для извлечения PRP, который вводится вместе с жиром, чтобы повысить шансы на выживание жирового трансплантата. [14 ]
Рассмотрение эстетических единиц лица
Инъекция жира в лицевые блоки предписывается планом хирурга с учетом желаемого результата. У каждого подразделения свой подход с небольшими различиями в технике и использовании инструментов.Здесь мы проясняем несколько общих моментов для наиболее часто вводимых областей лица: [15]
Лоб, бровь и висок: Инъекции, представленные здесь, являются подкожными, внутримышечными или субмышечными, обычно доступ к ним осуществляется через линию роста волос. или боковая бровь. Любые выступы во время инъекций следует массировать.
 Сильно полые виски могут потребовать от 8 до 15 мл жира.
Сильно полые виски могут потребовать от 8 до 15 мл жира.- Глабелла / Нос: Наиболее частые области, которые необходимо рассматривать в этой области, включают глабеллярные вертикальные морщины («11 линий») или углубленный корень или назион (для маскировки спинного горба).Однако можно устранить любые неровности контура носа. Вход может осуществляться через лоб, медиальную бровь, щеку, основание крыльев носа, кончик носа или верхнюю кожную губу. Могут использоваться различные канюли, хотя канюля Coleman типа 3 калибра 19 обычно используется для прослойки жира от надкостницы до внутрикожных слоев. Жир можно вводить даже кзади от хряща для расширения носового клапана. Для более подробного обзора нехирургических приемов ринопластики читатель будет направлен на дальнейшее изучение.[16] Что касается глабели, нужно быть осторожным, чтобы оставаться поверхностным (некоторые выступают за внутрикожное введение), чтобы избежать внутрисосудистой инъекции и, таким образом, риска слепоты и / или инсульта.

Периорбитальная область: Эта область технически сложна, поэтому для начинающих трансплантологов необходим консервативный подход. Следует позаботиться о том, чтобы не помещать слишком много жировых пакетов за один раз, а медленное выполнение операции с небольшим количеством введенного трансплантата имеет решающее значение. Первоначальная инфильтрация проходит глубоко по краю глазницы, затем следует еще один слой, расположенный непосредственно над ним.Чтобы избежать пальпируемых или заметных бугорков / шишек, держитесь поверхностно по отношению к тонкой коже глаза.
Губы: жир вводится только на самый поверхностный уровень (сразу под слизистой оболочкой), чтобы избежать orbicularis oris мышцы, а также верхних и нижних губных артерий (ветвь лицевой артерии). Опять же, выбор канюли зависит от предпочтения инжектора; однако канюли меньшего размера (например, канюля Коулмана 22 размера) предпочтительнее вводить в губы.
Щека: Размещение жира в скуловой, скуловой и подглазничной областях выше птотической щеки может воссоздать вид щеки, полной по центру.
 Часто требуются два разреза, в том числе один латеральнее средней носогубной складки, а другой — латеральнее скуловой дуги. Всегда отмечайте расположение подглазничного нерва примерно на 1 см ниже края глазницы по средней линии зрачка, чтобы избежать прямого повреждения нерва. Также рассмотрите возможность заполнения области перед ухом (боковой отсек щеки), чтобы лицо не выглядело слишком полным.
Часто требуются два разреза, в том числе один латеральнее средней носогубной складки, а другой — латеральнее скуловой дуги. Всегда отмечайте расположение подглазничного нерва примерно на 1 см ниже края глазницы по средней линии зрачка, чтобы избежать прямого повреждения нерва. Также рассмотрите возможность заполнения области перед ухом (боковой отсек щеки), чтобы лицо не выглядело слишком полным.Носогубная складка: Доступ к этой области осуществляется через боковой подбородок или около спайки.Трансплантация может быть как глубокой (надкостничной), так и поверхностной (подкожной), но должна оставаться медиальнее носогубной складки, чтобы избежать травмы лицевой артерии, а также во избежание углубления носогубной складки.
Нижняя челюсть и подбородок: Пересадка жира в эту область может использоваться для устранения слабого подбородка, челюстей или плохой четкости линии подбородка. Чтобы получить доступ к этой области, разрезы можно делать перпендикулярно нижней челюсти, подподбородочной области и предчелюстной борозде.
 После этого жир помещается веером сбоку и снизу, стараясь не повредить лицевую артерию, пересекающую нижнюю челюсть, перед жевательной подушечкой, в лицевой вырезе.
После этого жир помещается веером сбоку и снизу, стараясь не повредить лицевую артерию, пересекающую нижнюю челюсть, перед жевательной подушечкой, в лицевой вырезе.
Осложнения
Несмотря на самые тщательные методы сбора, обработки и пересадки жира, существует несколько осложнений, связанных с пересадкой жира:
Синяки, отеки и экхимозы являются наиболее частыми последствиями
Чрезмерная коррекция из-за перенос избыточной жировой ткани
Недокоррекция из-за переноса неадекватной жировой ткани или чрезмерной резорбции привитого жира
Пиогенные гранулемы и целлюлит, вторичные к инфекции и / или длительному воспалению
Волдыри
Рубцы
Скупление тканей, пальпируемые деформации, часто из-за слишком поверхностной инъекции
Неровность контура
Боль у донора, расположенного из-за недостаточной анестезии
Деформация в донорской области из-за чрезмерной и неравномерной формы при заборе или нарушении зоны прилегания (ЗОА)
Слепота из-за окклюзии глазной артерии
Инсульт из-за окклюзии внутренней сонной артерии
Жировая эмболия
Жировая эмболия потерю трансплантата и образование синяков можно свести к минимуму, поддерживая адекватную атравматическую технику, чтобы гарантировать повышенную жизнеспособность трансплантата и минимальное образование гематом.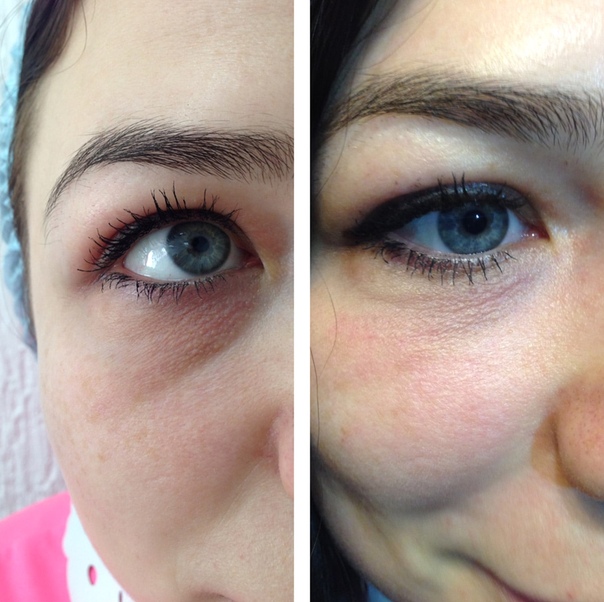 Холодный компресс считается полезным в первые три дня послеоперационного экхимоза, но слишком большое количество льда может привести к сужению сосудов и риску потери трансплантата. Следует избегать активной деятельности в течение двух-трех недель после процедуры [17].
Холодный компресс считается полезным в первые три дня послеоперационного экхимоза, но слишком большое количество льда может привести к сужению сосудов и риску потери трансплантата. Следует избегать активной деятельности в течение двух-трех недель после процедуры [17].
Слепота — редкое осложнение трансплантации жира. Инъекция под высоким давлением в супратрохлеарную артерию приводит к тому, что жир достигает глазной артерии. После снятия давления жир эмболирует в антероградном направлении, и возможная окклюзия артерии сетчатки может вызвать слепоту.Слепота, вызванная пересадкой жира, может потребовать срочного вмешательства. Пациента следует немедленно доставить в больницу. Врач при первом обращении должен приложить усилия для снижения внутриглазного давления. Пациенту можно было назначить 0,5% -ный тимолол в каплях, 325 мг аспирина и 500 мг ацетазоламида в ожидании перевода в больницу.
Жировая эмболия также может вызвать инсульт. У пациентов, перенесших трансплантацию жира, необходимо наблюдать признаки инсульта.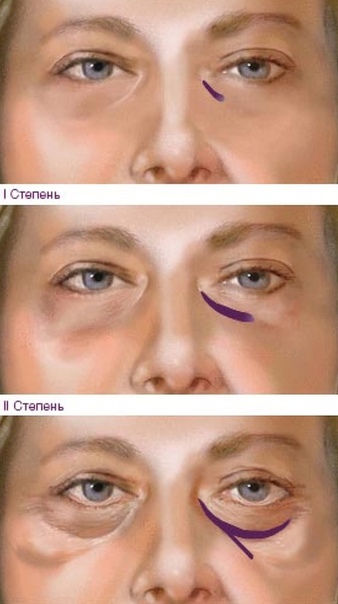
Отеки и синяки на лице — довольно частое явление после пересадки жира.Важно отличать это от целлюлита, который может проявляться лихорадкой, теплом, эритемой и болезненностью. Симптомы проходят самостоятельно, но часто продолжаются. Высокая васкуляризация лица вызывает отеки и синяки. Отек лечится с помощью лимфатического массажа лица, терапевтического ультразвука, объясняя пациенту длительный характер симптомов и предлагая утешение.
Клиническая значимость
Хотя лицо определяет личность человека, тем не менее, привлекательное лицо способствует самооценке, доверию, доступности и успеху.Аутологичная трансплантация жира для омоложения лица представляет собой мощный инструмент в арсенале пластических хирургов при создании молодого и привлекательного внешнего вида лица. В дополнение к эффекту увеличения объема и преимуществ для кожи, трансплантация аутологичного лицевого жира остается идеальным выбором наполнителя для омоложения лица благодаря своей долговечности, экономической эффективности, биосовместимости, профилю риска и степени удовлетворенности по сравнению с другими кожными наполнителями [18] [19]. ] [20]
] [20]
Улучшение результатов группы здравоохранения
Процедуры включают оценку зон реципиента и донора, а также сбор, обработку и повторную инъекцию жира.Неправильное обращение на любом из этапов, указанных по этой ссылке, может повлиять на окончательный результат. Хирургия предъявляет определенные уникальные требования, такие как канюля, специфичная для исследуемой области, удаление неиспользованного жира и оборудование для сбора, обработки и переноса. Хирург должен сообщить об этих требованиях операционной бригаде до операции. Любые инструкции о необходимости в дополнительном персонале или опыте необходимо сообщать заранее. Медсестры и другой персонал бригады должны иметь возможность эффективно общаться с пациентом, чтобы узнать об ожиданиях от операции и понимании пациентом результата и возможных осложнений.Омоложение лица часто является деликатным вопросом для пациента, поскольку оно связано с личностью человека. Любые неправильные представления и вопросы пациента должны быть решены заранее.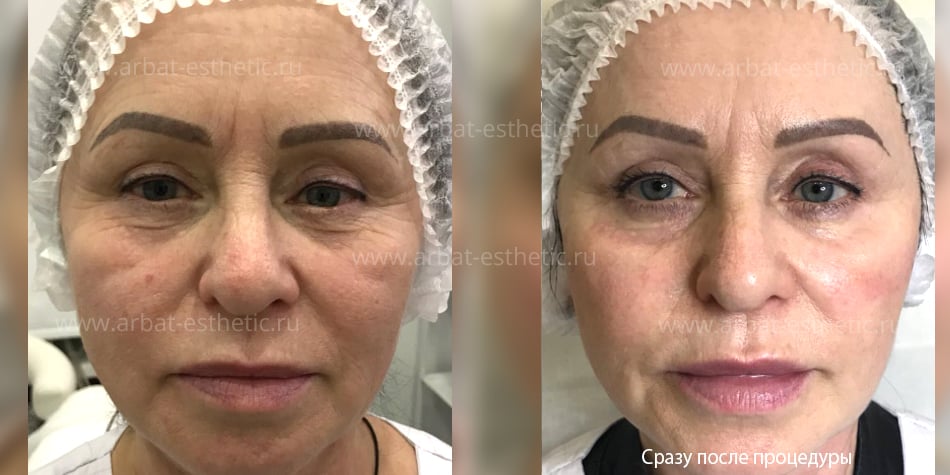 [21]
[21]
Изображение пациента, если оно получено, следует обсудить с рентгенологом, чтобы лучше понять анатомию лица пациента. Такие сеансы радиоконференции особенно необходимы при оперировании пациента с удаленной травмой или патологией лица в анамнезе. В случае, когда пересадка жира является частью сложной операции, такой как реконструкция лица, может потребоваться сотрудничество с челюстно-лицевым хирургом, хирургом-ортопедом, хирургом-ортодонтом и интервенционными радиологами.Следует уделять внимание случаям сопутствующих заболеваний, поскольку они могут иметь непредвиденные последствия операции. Пациентам с сопутствующими сердечно-сосудистыми заболеваниями может потребоваться консультация кардиолога, а в некоторых случаях — кардиолог-анестезиолог. [Уровень 5]
Вмешательство группы медсестер, союзников здравоохранения и межпрофессиональной группы
Использование компрессионного белья пациента очень важно, поскольку повышенная подвижность жирового трансплантата может вызвать потерю трансплантата.

Чрезвычайно важно убедиться, что пациент избегает глубокого массажа этой области, поскольку это может фактически изменить положение трансплантата.
Область переноса жира нельзя обрабатывать горячим компрессом. Хотя холодный компресс разрешен, доказательств его пользы мало, и его не следует применять чрезмерно.
Пациенту следует объяснить предупреждающие признаки таких осложнений, как слепота, жировая эмболия, инфекция и образование келоидов, чтобы можно было начать вмешательство на ранней стадии.
Рисунок
Наиболее частые участки лица, используемые для пересадки жира. Предоставлено Manisha A Jain, MBBS (используется с разрешения)
Рисунок
Наиболее частые места инъекций и направления для пересадки жира на лице.Красные точки обозначают места инъекции, а синие линии указывают направление введенного жира. Предоставлено Manisha A Jain, MBBS (используется с разрешения)
Ссылки
- 1.

- Bohluli B., Bagheri SC, Consky EK. Жировая трансплантация как дополнение к процедурам омоложения лица. Atlas Oral Maxillofac Surg Clin North Am. 2018 Март; 26 (1): 51-57. [PubMed: 29362071]
- 2.
- Котофана С., Фратила А.А., Шенк Т.Л., Редка-Свобода В., Зилинский И., Павичич Т. Анатомия стареющего лица: обзор.Facial Plast Surg. 2016 июн; 32 (3): 253-60. [PubMed: 27248022]
- 3.
- Коулман С.Р., Кацель Е.Б. Пересадка жира для наполнения и регенерации лица. Clin Plast Surg. 2015 июл; 42 (3): 289-300, vii. [PubMed: 26116934]
- 4.
- Рама JD. Прошлое, настоящее и будущее пересадки лицевого жира. Atlas Oral Maxillofac Surg Clin North Am. 2018 Март; 26 (1): 1-6. [PubMed: 29362066]
- 5.
- Рохрих Р. Дж., Песса Дж. Э. Жировые компартменты лица: анатомия и клиническое значение для косметической хирургии.Plast Reconstr Surg. 2007 июн; 119 (7): 2219-2227. [PubMed: 17519724]
- 6.
- Ramanadham SR, Rohrich RJ.
 Новое понимание конкретных анатомических целей у стареющего лица применительно к инъекционным препаратам: поверхностные и глубокие жировые отложения — развивающаяся цель для увеличения лица в зависимости от места. Plast Reconstr Surg. 2015 Ноябрь; 136 (5 доп.): 49С-55С. [PubMed: 26441111]
Новое понимание конкретных анатомических целей у стареющего лица применительно к инъекционным препаратам: поверхностные и глубокие жировые отложения — развивающаяся цель для увеличения лица в зависимости от места. Plast Reconstr Surg. 2015 Ноябрь; 136 (5 доп.): 49С-55С. [PubMed: 26441111] - 7.
- Diepenbrock RM, Green JM. Аутологический перенос жира для челюстно-лицевой реконструкции.Atlas Oral Maxillofac Surg Clin North Am. Март 2018; 26 (1): 59-68. [PubMed: 29362072]
- 8.
- Рохрих Р.Дж., Смит П.Д., Маркантонио Д.Р., Кенкель Дж.М. Зоны приверженности: роль в минимизации и предотвращении деформаций контура при липосакции. Plast Reconstr Surg. 2001 Май; 107 (6): 1562-9. [PubMed: 11335837]
- 9.
- Simonacci F, Bertozzi N, Grieco MP, Grignaffini E, Raposio E. Процедура, применение и результаты трансплантации собственного жира. Энн Мед Сург (Лондон). 2017 Август; 20: 49-60.[Бесплатная статья PMC: PMC5491488] [PubMed: 28702187]
- 10.

- Egro FM, Coleman SR. Трансплантация лицевого жира: прошлое, настоящее и будущее. Clin Plast Surg. 2020 Янв; 47 (1): 1-6. [PubMed: 31739886]
- 11.
- Шульц К.П., Рагурам А., Дэвис М.Дж., Абу-Гнаме А., Чамата Е., Рорич Р.Дж. Жировая трансплантация для омоложения лица. Semin Plast Surg. 2020 февраль; 34 (1): 30-37. [Бесплатная статья PMC: PMC7023965] [PubMed: 32071577]
- 12.
- Marten TJ, Elyassnia D. Трансплантация жира в омоложении лица.Clin Plast Surg. 2015 Апрель; 42 (2): 219-52. [PubMed: 25827566]
- 13.
- Bagheri SC, Bohluli B, Consky EK. Современные методы пересадки жира. Atlas Oral Maxillofac Surg Clin North Am. 2018 Март; 26 (1): 7-13. [PubMed: 29362074]
- 14.
- Саркарат Ф., Кахали Р. Жировой трансплантат с факторами роста. Atlas Oral Maxillofac Surg Clin North Am. 2018 Март; 26 (1): 33-39. [PubMed: 29362069]
- 15.
- Хан HA, Keyhan SO. Жировая трансплантация в лицевых эстетических установках.
 Atlas Oral Maxillofac Surg Clin North Am.2018 Март; 26 (1): 15-23. [PubMed: 29362067]
Atlas Oral Maxillofac Surg Clin North Am.2018 Март; 26 (1): 15-23. [PubMed: 29362067] - 16.
- Рэджио Б.С., Асария Дж. СтатПирлз [Интернет]. StatPearls Publishing; Остров сокровищ (Флорида): 14 февраля 2021 г. Филлерная ринопластика. [PubMed: 32119468]
- 17.
- Кузалина А., Герреро А.В. Осложнения при пересадке жира. Atlas Oral Maxillofac Surg Clin North Am. Март 2018; 26 (1): 77-80. [PubMed: 29362075]
- 18.
- Обаги С., Уиллис К. Аутологическое увеличение жира на лице. Atlas Oral Maxillofac Surg Clin North Am.Март 2018; 26 (1): 41-50. [PubMed: 29362070]
- 19.
- Groen JW, Krastev TK, Hommes J, Wilschut JA, Ritt MJPF, van der Hulst RRJW. Аутологичный перенос жира для омоложения лица: систематический обзор техники, эффективности и удовлетворенности. Plast Reconstr Surg Glob Open. 2017 декабрь; 5 (12): e1606. [Бесплатная статья PMC: PMC5889440] [PubMed: 29632784]
- 20.
- Крастев Т.К., Бейгельс Дж., Хоммес Дж.
 , Пятковски А., Матийссен И., ван дер Хюльст Р. Эффективность и безопасность аутотрансфера в реконструктивной хирургии лица: Систематический обзор и метаанализ.JAMA Facial Plast Surg. 2018 сен 01; 20 (5): 351-360. [Бесплатная статья PMC: PMC5876814] [PubMed: 29596574]
, Пятковски А., Матийссен И., ван дер Хюльст Р. Эффективность и безопасность аутотрансфера в реконструктивной хирургии лица: Систематический обзор и метаанализ.JAMA Facial Plast Surg. 2018 сен 01; 20 (5): 351-360. [Бесплатная статья PMC: PMC5876814] [PubMed: 29596574] - 21.
- Коулман С.Р., Лам С., Коэн С.Р., Болули Б., Нахай Ф. Прививка жира: проблемы и дебаты. Atlas Oral Maxillofac Surg Clin North Am. Март 2018; 26 (1): 81-84. [PubMed: 29362076]
Обзор аутологичной трансплантации жира
J Cutan Aesthet Surg. 2013 июль-сентябрь; 6 (3): 132–138.
Manjot Marwah
Отделение дерматологии, доктор Д.Медицинский колледж Ю. Патил, Нави Мумбаи, Махараштра, Индия
Ананта Кулкарни
1 Отделение пластической хирургии, доктор Д. Медицинский колледж Патил, Нави Мумбаи, Махараштра, Индия
Киран Годсе
Отделение дерматологии, доктор Д.Ю. Медицинский колледж Патил, Нави Мумбаи, Махараштра, Индия
Сухас Абхьянкар
1 Отделение пластической хирургии, доктор Д.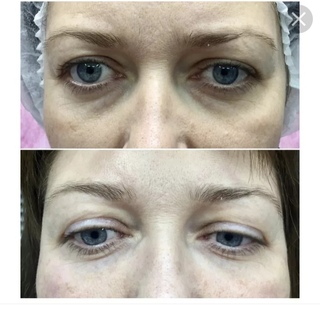 Ю. Медицинский колледж Патил, Нави Мумбаи, Махараштра, Индия
Ю. Медицинский колледж Патил, Нави Мумбаи, Махараштра, Индия
Шармила Патил
Отделение дерматологии, д-р.Д.Ю. Медицинский колледж Патил, Нави Мумбаи, Махараштра, Индия
Нитин Надкарни
Отделение дерматологии, доктор Д.Ю. Медицинский колледж Патил, Нави Мумбаи, Махараштра, Индия
Отделение дерматологии, доктор Д.Ю. Медицинский колледж Патил, Нави Мумбаи, Махараштра, Индия
1 Отделение пластической хирургии, доктор Д.Ю. Медицинский колледж Патил, Нави Мумбаи, Махараштра, Индия
Адрес для корреспонденции: Dr.Киран Годсе, отделение дерматологии, доктор Д.Ю. Медицинский колледж Патил, Нави Мумбаи, Махараштра, Индия. Электронная почта: moc.liamg@esdogrd Авторские права: © Журнал кожной и эстетической хирургии Это статья в открытом доступе, распространяемая в соответствии с условиями Creative Commons Attribution-Noncommercial-Share Alike 3.0 Unported, что разрешает неограниченное использование и распространение , а также воспроизведение на любом носителе при условии правильного цитирования оригинала.
Abstract
Более века клиницисты пытались использовать жир для лечения дефицита тканей и аномалий контуров. Аутологичная трансплантация жира для увеличения мягких тканей становится все более популярной в последние годы. Популярность тумесцентной липосакции повысила интерес к жировым тканям и повысила их доступность для трансплантации. Новые методы и подходы к аугментации дали более предсказуемые и воспроизводимые результаты. Увеличение жира стало эффективным, безопасным и надежным методом восстановления объема и коррекции атрофии, сопровождающей старение.В этом обзоре авторы описали свой подход к трансплантации жира.
КЛЮЧЕВЫЕ СЛОВА: Аутологичная трансплантация жира, аутологичные кожные наполнители, трансплантация жира
ВВЕДЕНИЕ
Кожные наполнители являются важным инструментом в арсенале эстетического дерматолога при лечении стареющей кожи. Наблюдается всплеск использования филлеров благодаря повышению осведомленности людей, доступности филлеров и возросшему энтузиазму дерматологов и пластических хирургов по использованию этого метода.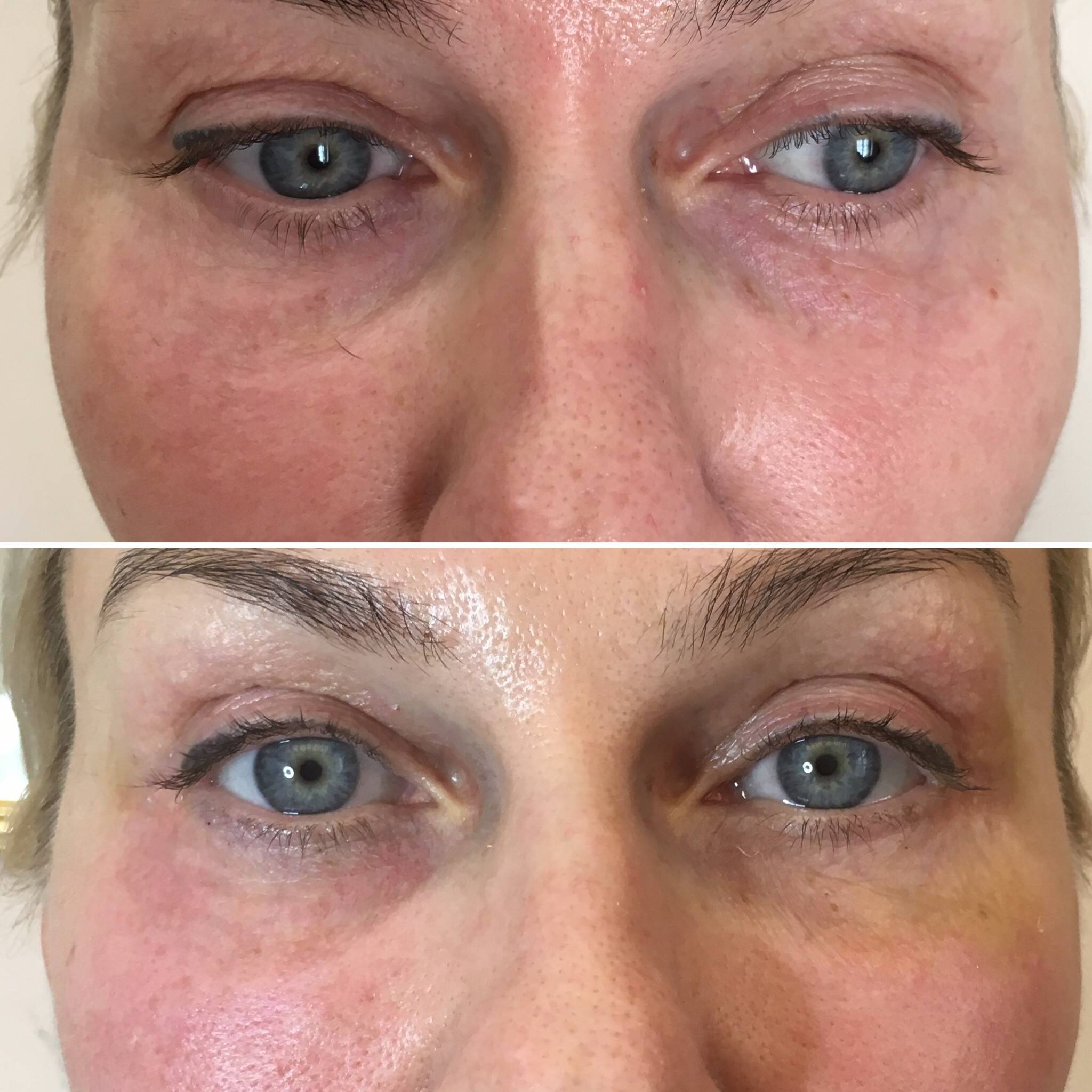 Жир потенциально может быть идеальным наполнителем для мягких тканей, потому что его много, он легко доступен, недорог, совместим с хозяином и потому, что его можно собирать многократно. Он также обеспечивает аналогичную долговечность при невысокой стоимости по сравнению с кожными наполнителями [1].
Жир потенциально может быть идеальным наполнителем для мягких тканей, потому что его много, он легко доступен, недорог, совместим с хозяином и потому, что его можно собирать многократно. Он также обеспечивает аналогичную долговечность при невысокой стоимости по сравнению с кожными наполнителями [1].
Ранее сообщалось о большом количестве показаний: косметическое улучшение и омоложение, улучшение контуров тела и восстановление рубцов, периокулярное омоложение, жировая атрофия у пациентов с положительным вирусом иммунодефицита человека, синдром Парри-Ромберга и участки, пораженные радиацией, среди прочего .В эту область также были внесены многочисленные вклады и открытия, и анестезия опухоли является основой всех этих операций по пересадке жира. [2] Использование богатой тромбоцитами плазмы для более длительного выживания трансплантатов и осознание того, что жир содержит стволовые клетки, — лишь немногие из новых концепций, которые приобрели значение в настоящее время. [3]
Несмотря на то, что пластическая трансплантация стала широко использоваться пластическими хирургами, большинство хирургов выбирают свой метод трансплантации жира, почти полностью основываясь на анекдотических свидетельствах. По мере того, как в литературе появляется все больше и больше научных исследований, теперь у нас могут быть более объективные научные данные в поддержку использования конкретных методов. Эта статья посвящена эволюции аутологичной трансплантации жира и рационализированному подходу к ней в настоящее время.
По мере того, как в литературе появляется все больше и больше научных исследований, теперь у нас могут быть более объективные научные данные в поддержку использования конкретных методов. Эта статья посвящена эволюции аутологичной трансплантации жира и рационализированному подходу к ней в настоящее время.
ИСТОРИЧЕСКАЯ ПЕРСПЕКТИВА
Аутологичная трансплантация жира с разной степенью успеха предпринималась уже более века. В течение этого времени он попеременно принимался и забрасывался, что показывает исторический вклад, сделанный в области аутологичной трансплантации жира.
Таблица 1
Исторический вклад в область аутологичной трансплантации жира
В начале 2000-х годов оценка возможностей жировой ткани и связанных с ней стромальных элементов привела к исследованию содержания мезенхимальных стволовых клеток взрослых, полученных из жировой ткани. 2,17,18]. Доказательства ясно показали ключевое значение клеток-предшественников, стромальной сосудистой фракции и внеклеточного матрикса как неотъемлемых участников процессов поддержания и заживления тканей [3].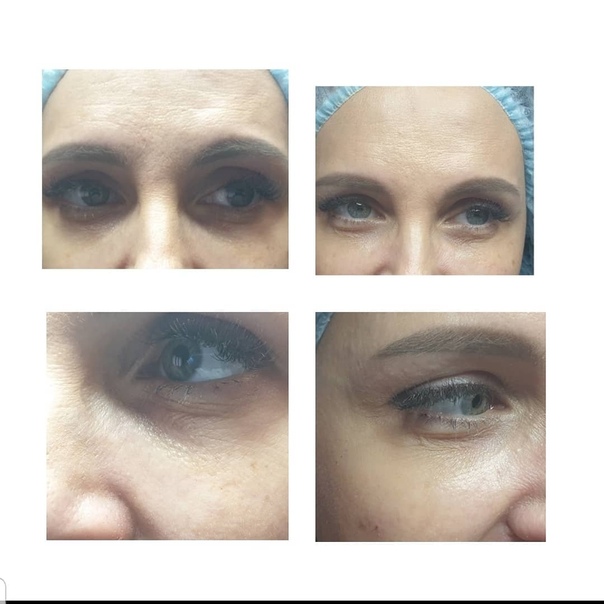
МЕТОДИКА
Предоперационное планирование имеет решающее значение при проведении трансплантации жира.Во время предоперационной консультации рассматриваются лекарственные препараты и аллергия, особое внимание уделяется лекарствам, которые мешают метаболизму лидокаина. Пациенту рекомендуется прекратить прием всех лекарств, которые нарушают функцию тромбоцитов, за 2 недели до операции и можно возобновить прием через 1 неделю после процедуры. Следует отметить противопоказания [] [19] к трансплантации жира, а некоторым пациентам эту процедуру следует избегать. Соответствующие лабораторные анализы проводятся примерно за 1 неделю до процедуры.Пациенту рекомендуется принимать 500 мг цефадроксила накануне вечером и продолжать принимать его дважды в день в течение 1 недели после процедуры. В случаях, когда в анамнезе была перенесена инфекция, вызванная герпесом лабиального, 400 мг ацикловира давали утром перед процедурой, а затем дважды в день в течение 1 недели). Диазепам можно дать любому тревожному пациенту примерно за 1 час до процедуры.
Таблица 2
Противопоказания для процедуры
В последнее время атравматическая техника стала популярной и известна многим хирургам.Этот метод подчеркивает атравматичный метод сбора жира, правильное центрифугирование и инъекцию, направленный на максимальное питание и структурную целостность в области реципиента. [20] Эта основная процедура пересадки жира была условно разделена на четыре части: выбор места донора, сбор, обработка и размещение.
Выбор донорского участка
Исследования Rohrich et al . [21] и Ullmann et al . [22] показали, что нет доказательств благоприятного донорского участка для сбора жировых трансплантатов.Согласно этим двум исследованиям, жизнеспособность липоцитов в жировых трансплантатах из разных донорских участков можно считать равной. Однако недавно жировая ткань была идентифицирована как источник процессированных липоаспиратных клеток или стволовых клеток, полученных из жировой ткани (ADSC). [23] Падоин и др. . оценили, что нижняя часть живота и внутренняя поверхность бедра имеют более высокие концентрации этих обработанных липоаспиратных клеток, а внутренняя поверхность бедра и нижняя часть живота могут быть лучшими донорскими участками ADSC для взрослых по сравнению с другими распространенными донорскими участками.[24] Таким образом, жировые трансплантаты могут не только служить наполнителями, но и улучшать качество стареющей и поврежденной кожи.
. оценили, что нижняя часть живота и внутренняя поверхность бедра имеют более высокие концентрации этих обработанных липоаспиратных клеток, а внутренняя поверхность бедра и нижняя часть живота могут быть лучшими донорскими участками ADSC для взрослых по сравнению с другими распространенными донорскими участками.[24] Таким образом, жировые трансплантаты могут не только служить наполнителями, но и улучшать качество стареющей и поврежденной кожи.
Исходя из того, что мы знаем о потенциальной роли ADSC в трансплантации аутологичного жира, нижняя часть живота и внутренняя поверхность бедер должны; поэтому должны быть выбраны как лучшие донорские сайты для трансплантации жира. Мы предпочитаем использовать бедро в качестве донорского участка, так как в Индии женщины обычно носят сари, и случайная асимметрия нижней части живота недопустима. Эти донорские участки не только легко доступны для хирургов с пациентом в положении лежа на спине, но и являются научно обоснованными, поскольку они имеют более высокую концентрацию стволовых клеток, чем другие донорские участки, при условии, что пациенты имеют достаточное количество жировой ткани в этих областях..jpg) .[25]
.[25]
После того, как выбор места донора определен, хирург должен также оценить приблизительное количество, которое будет трансплантировано в каждую область, чтобы собрать необходимое количество жира. Помечают зону для липосакции у пациента в положении стоя после стерильного препарирования. Часто у более худых пациентов необходимо подготовить и пометить несколько участков, чтобы получить полный урожай.
Метод сбора урожая
В нашей серии всем пациентам была проведена кратковременная общая анестезия, поскольку, согласно нашему опыту, это помогает уменьшить беспокойство и боль.Затем в область, подлежащую отсасыванию, вводили 500 мл лактата Рингера с 0,5 см3 адреналина. Если требуется небольшой инфильтрат, процедура может проводиться под тумесцентной анестезией, а на больших участках — тумесцентная анестезия с седативным действием []. После инфузии области лучше всего подождать 15 минут, чтобы адреналин полностью подействовал и анестезия равномерно проникла в ткани. Если сосать слишком быстро, в этой области будет выделяться экстракт с большим процентом тумесцентной жидкости и с кровяным оттенком.Существуют различные методы сбора жира; Большинство этих всесторонних исследований неизменно подтверждают, что атравматическая техника получения жировых трансплантатов превосходит обычную липосакцию. [26] Мы предпочитаем использовать тупые атравматические канюли для трансплантации жира, поскольку они считаются более предпочтительными, чем обычная липосакция, как предпочтительный метод для сбора трансплантата жира. [27] Сравнение между забором канюли и шприцом приведено в. [27,28]
Если сосать слишком быстро, в этой области будет выделяться экстракт с большим процентом тумесцентной жидкости и с кровяным оттенком.Существуют различные методы сбора жира; Большинство этих всесторонних исследований неизменно подтверждают, что атравматическая техника получения жировых трансплантатов превосходит обычную липосакцию. [26] Мы предпочитаем использовать тупые атравматические канюли для трансплантации жира, поскольку они считаются более предпочтительными, чем обычная липосакция, как предпочтительный метод для сбора трансплантата жира. [27] Сравнение между забором канюли и шприцом приведено в. [27,28]
Таблица 3
Таблица 4
Сравнение травматических методов извлечения [27,28]
Следующий вопрос, который необходимо решить, это то, что является правильным размер канюли и шприца, подходящий для аспирации жировых трансплантатов? Комплексное исследование (количество жизнеспособных клеток, анализ пролиферации клеток, анализ ферментов и краситель Oil Red O), проведенное Гонсалесом и др. .пришли к выводу, что жизнеспособность жировых трансплантатов значительно выше, когда жировые трансплантаты собирают с помощью канюли диаметром 2 мм с тупым концом и несколькими боковыми отверстиями, подключенными к шприцу объемом 10 см3, по сравнению с канюлей с тупым наконечником диаметром 3 мм, подключенной к шприцу объемом 60 см3.
.пришли к выводу, что жизнеспособность жировых трансплантатов значительно выше, когда жировые трансплантаты собирают с помощью канюли диаметром 2 мм с тупым концом и несколькими боковыми отверстиями, подключенными к шприцу объемом 10 см3, по сравнению с канюлей с тупым наконечником диаметром 3 мм, подключенной к шприцу объемом 60 см3.
Чтобы начать забор, как только канюля, прикрепленная к шприцам объемом 10 см3, готова, левая рука делает складку на участке экстракции, и игла проталкивается через кожу в середине жировой ткани. Затем левую руку кладут плашмя на зону удаления, и она будет оставаться в таком положении на протяжении всей процедуры.Правая рука полностью вытягивает поршень шприца, и хирург начинает удаление []. На протяжении всей процедуры поршень должен оставаться в одном и том же положении; следовательно, замки шприца, доступные на рынке, могут быть использованы для того же самого. На разных уровнях движения вперед и назад выполняются веерообразно, почти по длине канюли. Четыре или пять из них делают в одном направлении перед переходом в соседнюю область, не вынимая канюлю, которая должна оставаться под кожей. Затем этот процесс повторяется с несколькими шприцами до тех пор, пока не будет собрано необходимое количество жира.
Четыре или пять из них делают в одном направлении перед переходом в соседнюю область, не вынимая канюлю, которая должна оставаться под кожей. Затем этот процесс повторяется с несколькими шприцами до тех пор, пока не будет собрано необходимое количество жира.
Забор жировых трансплантатов с внутренней стороны бедра
Метод обработки
Большинство хирургов считают, что жировые трансплантаты, полученные с помощью шприцевой аспирации или обычной липосакции, необходимо обработать каким-либо образом, чтобы ограничить количество крови или масла в липоаспиратах, поэтому что для инъекций будет использоваться только чистый жир в качестве наполнителя мягких тканей. Однако это стало очень спорным вопросом, и в настоящее время среди хирургов нет единого мнения о том, какой метод обработки жировых трансплантатов является лучшим.Три основных метода (осаждение под действием силы тяжести, метод фильтрации и центрифугирование) использовались в клинической практике для обработки жировых трансплантатов.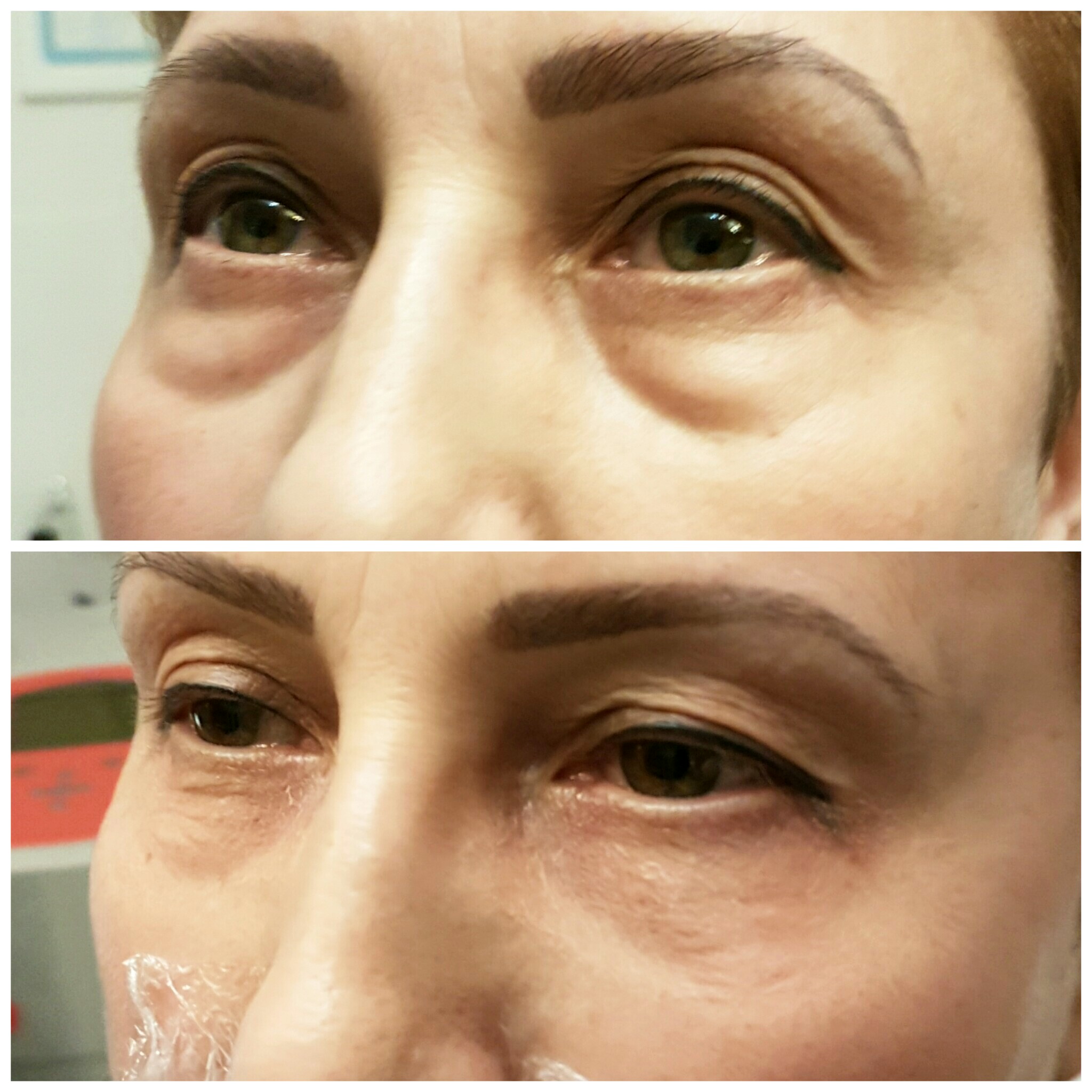 Многие экспериментальные исследования, предназначенные для сравнения этих трех методов уточнения, оценивались только одним измерением, выбранным исследователями, и поэтому вопрос о том, какой метод лучше, все еще остается спорным. Хотя комплексные исследования теперь доказали, что центрифугирование может быть более агрессивным в отношении адипоцитов, но оно очищает жир от большинства остатков крови, способно, возможно, поддерживать самую высокую концентрацию стволовых клеток в обработанных липоаспиратах.[29] Поскольку стволовые клетки или ангиогенный фактор роста могут играть роль в выживании жировых трансплантатов, центрифугирование при 3000 об / мин (около 1289 g) в течение 3 минут дает больше преимуществ и должно быть лучшим методом выбора для обработки жировых трансплантатов [29]. 30,31]. После центрифугирования в шприце видны слои, желтый супернатант и инфранатант, окрашенный кровью, эта окрашенная кровью жидкость, собранная в нижнем слое, удаляется перед инъекцией []. Мы предпочитаем использовать ручную центрифугу, поскольку она не слишком агрессивна для адипоцитов, а также дает довольно хорошее разделение крови и жира.В этой центрифужной машине хирург вращает рычаг, и это приводит к желаемому отделению жира примерно за 5 минут. Техника седиментации в основном зависит от силы тяжести и требует много времени. Его можно использовать при планировании дополнительных процедур. Промывку трансплантатов и фильтрацию также можно проводить с помощью имеющихся в продаже систем.
Многие экспериментальные исследования, предназначенные для сравнения этих трех методов уточнения, оценивались только одним измерением, выбранным исследователями, и поэтому вопрос о том, какой метод лучше, все еще остается спорным. Хотя комплексные исследования теперь доказали, что центрифугирование может быть более агрессивным в отношении адипоцитов, но оно очищает жир от большинства остатков крови, способно, возможно, поддерживать самую высокую концентрацию стволовых клеток в обработанных липоаспиратах.[29] Поскольку стволовые клетки или ангиогенный фактор роста могут играть роль в выживании жировых трансплантатов, центрифугирование при 3000 об / мин (около 1289 g) в течение 3 минут дает больше преимуществ и должно быть лучшим методом выбора для обработки жировых трансплантатов [29]. 30,31]. После центрифугирования в шприце видны слои, желтый супернатант и инфранатант, окрашенный кровью, эта окрашенная кровью жидкость, собранная в нижнем слое, удаляется перед инъекцией []. Мы предпочитаем использовать ручную центрифугу, поскольку она не слишком агрессивна для адипоцитов, а также дает довольно хорошее разделение крови и жира.В этой центрифужной машине хирург вращает рычаг, и это приводит к желаемому отделению жира примерно за 5 минут. Техника седиментации в основном зависит от силы тяжести и требует много времени. Его можно использовать при планировании дополнительных процедур. Промывку трансплантатов и фильтрацию также можно проводить с помощью имеющихся в продаже систем.
Слои супернатанта желтого жира и инфранатантной жидкости с оттенком крови, наблюдаемые после центрифугирования
Анестезия реципиентного участка и метод размещения трансплантата
Для анестезии реципиентного участка вводные участки анестезируются и проводится регионарная блокада нерва.Для создания места входа используется стандартная игла 18 калибра, а местная анестезия инфильтрируется с помощью тупой канюли. Теперь используется шприц объемом 10 см3, наполненный жировой тканью, и начинается инъекция. Приблизительно 0,1 куб. См. Вводится за каждый проход. Это выполняется в прерывистом ретроградном режиме при постоянной проверке откачки содержимого шприца по его градуированной шкале. Эта веерообразная повторная инъекция должна выполняться на разных уровнях, чтобы получить гармоничный результат и восстановить предыдущую анатомию участка [].Этот метод также обеспечивает максимальный контакт жировых трансплантатов с васкуляризованной тканью в области трансплантата для лучшего выживания. [32] Размещение жировых трансплантатов в различных тканевых плоскостях также изучалось Karacaoglu et al . в модели лица кролика. Путем морфометрического и гистологического измерения трансплантированных жировых трансплантатов результаты показывают, что выживаемость жировых трансплантатов значительно выше, если они размещены в надмышечном слое, чем в подкожном или подмышечном слое.Результаты исследования подтверждают размещение жировых трансплантатов в разных плоскостях тканей для достижения лучшего клинического результата. [33] Мы предпочитаем вводить жир в подкожный слой, поскольку автор считает, что трансплантаты выживают в этом слое лучше.
Размещение жировых трансплантатов в области реципиента
ПОСЛЕОПЕРАЦИОННАЯ ИНФОРМАЦИЯ
Отек варьируется от пациента к пациенту. Экхимозы возникают редко, и пациенты не упоминают о боли или дискомфорте. Через 3-5 дней пациенты приобретают нормальный вид.Однако для восстановления нормального состояния зон экстракции требуется больше времени. У них отек и уплотнение в течение нескольких недель.
Если пломбирование проводится в амбулаторных условиях без общей анестезии, вся операция может быть завершена за 1,5–2 часа. В послеоперационном периоде назначают антибиотики и противовоспалительные средства, анальгетики не требуются [Рисунки и].
(a) Гемифациальная атрофия на левой стороне лица. (b) Дефект заполняется после операции, обеспечивая клинически приемлемую симметрию.
ОСЛОЖНЕНИЯ
Трансплантация жира является относительно безопасной процедурой с низким уровнем осложнений.Жир позволяет пациенту использовать аутологическую ткань без риска аллергии, отторжения или возможной передачи вирусной инфекции. Наиболее частым осложнением трансплантации жира является абсорбция жира; этого можно избежать с помощью некоторых чрезмерных исправлений [Рисунки и] в соответствии с предпочтениями автора. Также часто встречается непреднамеренная чрезмерная коррекция. Это особенно проблематично в инфраорбитальной области, где могут развиваться видимые узелки. Другие осложнения:
Пациент с двусторонней потерей контура лица
Наблюдался послеоперационный отек и чрезмерная коррекция
Поверхностные узелки также могут возникать в результате слишком большой инъекции очень большого болюса жира.[34]
Другие частые осложнения, которые могут возникнуть, включают послеоперационную эритему, отек, кровотечение и экхимоз.
Сообщалось об инфекциях после аугментации. [35] Во время предоперационного периода врачу необходимо провести скрининг и, при необходимости, лечить активные, хронические или рецидивирующие инфекции, особенно прилегающих областей лица, таких как пазухи, области зубов или глаз. Имеются сообщения о центрифуге, служащей источником инфекции Pseudomonas .Рекомендуется использовать стерильные рукава центрифуги, чтобы снизить вероятность передачи инфекции.
Окклюзия сосудов или развитие эмболов — наиболее серьезное осложнение, связанное с трансплантацией жира. Dreizen сообщил о случае слепоты после трансплантации в глабеллярной области [36]. Кроме того, после трансплантации жира на лице произошла окклюзия средней мозговой артерии и эмболия глазного жира [37]. В литературе было сообщение об остром смертельном инсульте сразу после трансплантации аутологичного жира на лицо.[38] На сосудистые нарушения часто указывает резкое побледнение кожи. В редких случаях, когда это действительно происходит, рекомендуется поместить пациента в положение Тренделенбурга, нанести пасту из нитроглицерина и массировать область до исчезновения побледнения. [39] Считается, что острые инструменты и шприцы объемом 10 мл с высоким давлением инъекции были задействованы в большинстве случаев с сосудистым поражением. Коулман сообщает, что использование канюли с тупым концом с первоначальным извлечением перед инъекцией снижает риск проникновения в сосуды.[40] Чтобы обезопасить себя от внутрисосудистых инъекций, также было предложено, чтобы врачи использовали 1-кубовые шприцы, а также адреналин в анестезии, чтобы способствовать сужению сосудов. Другие рекомендации, призванные снизить риск жировой эмболизации, включают медленные инъекции небольших аликвот жира с использованием низкого давления инъекции. Кроме того, рекомендуется избегать инъекции жира в предварительно травмированные ткани [41].
Гипертрофия жира после увеличения веса может возникнуть после увеличения.Это может потребовать хирургического вмешательства для исправления. [42]
Могут возникать углубления, асимметрии и выпуклости.
Некроз жира может привести к неровностям контура. Был описан случай, когда через 6 месяцев после инъекции жира в щеку и нижнечелюстную область в поднижнечелюстной области развилась растущая липонекротическая псевдокиста [43]. В этом сценарии было предложено удалить поражение, поскольку аспирация может вызвать утечку содержимого и возможные дальнейшие гранулематозные реакции.
Выживаемость трансплантата
Так как общая частота пересадки жировой ткани даже более опытными хирургами составляет примерно 50-90%, [44] всегда необходимы дополнительные процедуры для достижения оптимального результата. Однако нет никакого научного исследования, которое рассматривало бы время последующей трансплантации жира. Пока что в литературе упоминается только «экспертное» мнение по этому конкретному вопросу [45]. По нашему опыту, выживаемость жира составляет 6-8 месяцев, после чего требуется повторная процедура.
ЗАКЛЮЧЕНИЕ
В этой статье дается краткий обзор аутологичной трансплантации жира, от эволюции до настоящего времени. Часто изобилие этого аутологичного материала у наших пациентов, нуждающихся в эстетической коррекции после болезни или естественного старения, заставляет нас усовершенствовать наши знания об этой ценной технике. Кроме того, с новым открытием мезенхимальных стволовых клеток, полученных из жировой ткани, к этой процедуре добавился научный интерес. Надеемся, что эта статья поможет тем, кто плохо знаком с аутологичной трансплантацией жира, например кожным хирургам, лучше понять процедуру.
Сноски
Источник поддержки: Нет
Конфликт интересов: Не объявлен.
СПИСОК ЛИТЕРАТУРЫ
1. Александр RW. Липоскульптура в поверхностной плоскости: закрытая система шприцев для улучшения удаления жира и его свободного переноса. Am J Cosmet Surg. 1992; 11: 127–34. [Google Scholar] 3. Абузени П., Александр РВ. Улучшение трансплантации собственного жира плазмой, богатой тромбоцитами. Am J Cosmet Surg. 2001; 18: 59–71. [Google Scholar] 4.Нойбер Ф. Трансплантация жира. Verh Dtsch Ges Chir Berl. 1893; 20:66. [Google Scholar] 5. Lexer E. Freie трансплантация плода. Dtsch Med Wochenschr. 1910; 36: 640. [Google Scholar] 6. Brunning P, Broeckaert TJ. Contribution a l’etude desgreffes adipeueses. Bull Acad Roy Med Belgique. 1914; 28: 440. [Google Scholar] 7. Пэр Л.А. Потеря веса и объема жировых трансплантатов человека с постулатом «теории выживания клеток» Plast Reconstr Surg. 1950; 5: 217. [Google Scholar] 8. Иллоуз Ю.Г. «Трансплантат» жировых клеток: новый метод заполнения углублений.Plast Reconstr Surg. 1986; 78: 122–3. [PubMed] [Google Scholar] 9. Klein JA. Техника тумесцентной липосакции. Am J Cosmet Surg. 1987. 4: 263–7. [Google Scholar] 10. Агилар EA. Липохирургия шейно-лицевой области. В: Бейли Б.Дж., редактор. Хирургия головы и шеи — оторинология. Филадельфия: Липпинкотт-Уильямс и Уилкинс; 2001. С. 2419–33. [Google Scholar] 11. Фурнье П.Ф. Реконтурирование лица с пересадкой жира. Dermatol Clin. 1990; 8: 523–37. [PubMed] [Google Scholar] 12. Элленбоген Р. Свободные трансплантаты аутогенного жемчужного жира на лице — предварительный отчет о вновь открытой методике.Ann Plast Surg. 1986; 16: 179–94. [PubMed] [Google Scholar] 13. Klein JA. Тумесцентная методика регионарной анестезии позволяет применять лидокаин в дозе 35 мг / кг для липосакции. J Dermatol Surg Oncol. 1990; 16: 248–63. [PubMed] [Google Scholar] 14. Коулман В.П., 3-й, Лоуренс Н., Шерман Р.Н., Рид Р.Дж., Пински К.С. Аутологичный коллаген? Липоцитарное увеличение кожи? Гистопатологическое исследование. J Dermatol Surg Oncol. 1993; 19: 1032–40. [PubMed] [Google Scholar] 15. Coleman SR. Реконтурирование лица с помощью липоструктуры. Clin Plast Surg.1997; 24: 347–67. [PubMed] [Google Scholar] 16. Соммер Б., Саттлер Г. Современные концепции выживаемости жирового трансплантата: гистология аспирированной жировой ткани и обзор литературы. Dermatol Surg. 2000; 26: 1159–66. [PubMed] [Google Scholar] 17. Гилак Ф., Коэн Д.М., Эстес Б.Т., Гимбл Дж. М., Лидтке В., Чен С.С. Контроль судьбы стволовых клеток путем физического взаимодействия с внеклеточным матриксом. Стволовая клетка. 2009; 5: 17–26. [Бесплатная статья PMC] [PubMed] [Google Scholar] 18. Граннеман Дж. Г., Ли П., Лу И, Тилак Дж. Увидев деревья в лесу: селективная электропорация адипоцитов в жировой ткани.Am J Physiol Endocrinol Metab. 2004; 287: E574–82. [PubMed] [Google Scholar] 19. Шерман Р. Аутологический перенос жира при липодистрофии ВИЧ. Космет Дерматол. 2003; 16: 34–46. [Google Scholar] 20. Глашофер М., Лоуренс Н. Трансплантация жира для лечения стареющего лица. Dermatol Ther. 2006; 19: 169–76. [PubMed] [Google Scholar] 21. Рорич Р.Дж., Сорокин Е.С., Браун С.А. В поисках повышения жизнеспособности переноса жира: количественный анализ роли центрифугирования и места сбора урожая. Plast Reconstr Surg.2004; 113: 391–5. [PubMed] [Google Scholar] 22. Ульманн Ю., Шошани О, Фодор А., Рамон Ю., Карми Н., Элдор Л. и др. Поиск подходящего донорского участка для инъекции жира: Исследование in vivo на модели «голых мышей». Dermatol Surg. 2005; 31: 1304–7. [PubMed] [Google Scholar] 23. Zuk PA, Zhu M, Mizuno H, Huang J, Futrell JW, Katz AJ, et al. Многолинейные клетки из жировой ткани человека: значение для клеточной терапии. Tissue Eng. 2001; 7: 211–28. [PubMed] [Google Scholar] 24. Падоин А.В., Брага-Силва Дж., Мартинс П., Резенде К., Резенде А.Р., Гречи Б. и др.Источники обработанных липоаспиратных клеток: влияние донорского сайта на концентрацию клеток. Plast Reconstr Surg. 2008. 122: 614–8. [PubMed] [Google Scholar] 25. Чжу М., Чжоу З., Чен Ю., Шрайбер Р., Рэнсом Дж. Т., Фрейзер Дж. К. и др. Добавление к жировым трансплантатам регенеративных клеток, полученных из жировой ткани, улучшает долгосрочное удержание трансплантата. Ann Plast Surg. 2010; 64: 222–8. [PubMed] [Google Scholar] 26. Тянуть. Обсуждение: Источники обработанных липоаспиратных клеток: влияние донорского сайта на концентрацию клеток. Plast Reconstr Surg.2008; 122: 619–20. [PubMed] [Google Scholar] 27. Пу Л.Л., Коулман С.Р., Цуй Х, Фергюсон Р.Э., младший, Васконез ХК. Аутологичные жировые трансплантаты, собранные и обработанные методом Коулмана: сравнительное исследование. Plast Reconstr Surg. 2008; 122: 932–7. [PubMed] [Google Scholar] 28. Гонсалес А.М., Лобоки С., Келли С.П., Джексон ИТ. Альтернативный метод сбора и обработки жировых трансплантатов: исследование in vitro на жизнеспособность и выживаемость клеток. Plast Reconstr Surg. 2007; 120: 285–94. [PubMed] [Google Scholar] 29. Конде-Грин А., де Аморим Н.Ф., Питанги И.Влияние декантации, промывки и центрифугирования на содержание адипоцитов и мезенхимальных стволовых клеток аспирированной жировой ткани: сравнительное исследование. J Plast Reconstr Aesthet Surg. 2010; 63: 1375–81. [PubMed] [Google Scholar] 30. Ким И.Х., Ян ДжейДи, Ли Д.Г., Чунг Х.Й., Чо BC. Оценка техники центрифугирования и влияния адреналина на жизнеспособность жировых клеток при инъекции аутологичного жира. Эстет Сург Дж. 2009; 29: 35–9. [PubMed] [Google Scholar] 31. Курита М., Мацумото Д., Шигеура Т., Сато К., Гонда К., Харии К. и др.Влияние центрифугирования на клетки и ткани в аспиратах липосакции: оптимизированное центрифугирование для липотрансфера и выделения клеток. Plast Reconstr Surg. 2008; 121: 1033–41. [PubMed] [Google Scholar] 32. Таник В.Д., Чанг СС, Лерман О.З., Аллен Р.Дж., младший, Нгуен П.Д., Сааде ПБ и др. Мышиная модель для изучения человеческого жира с диффузной инъекцией. Plast Reconstr Surg. 2009; 124: 74–81. [PubMed] [Google Scholar] 33. Караджаоглу Э., Кизилкая Э., Чермик Х., Зенович Р. Роль реципиентных участков в выживаемости жирового трансплантата: экспериментальное исследование.Ann Plast Surg. 2005; 55: 63–8. [PubMed] [Google Scholar] 34. Донофрио Л. Техника периорбитальной липоаугментации. Dermatol Surg. 2003. 29: 92–8. [PubMed] [Google Scholar] 35. Обаги С. Аутологическое увеличение жировой ткани и периорбитальная лазерная шлифовка, осложненная образованием абсцесса. Am J Cosmet Surg. 2003. 20: 155–7. [Google Scholar] 36. Драйзен Н.Г., Фрамм Л. Внезапная односторонняя потеря зрения после инъекции собственного жира в межбровную область. Am J Ophthalmol. 1989; 107: 85–7. [PubMed] [Google Scholar] 37. Feinendegen DL, Baumgartner RW, Schroth G, Mattle HP, Tschopp H.Окклюзия средней мозговой артерии и глазная жировая эмболия после инъекции собственного жира в лицо. J Neurol. 1998. 245: 53–4. [PubMed] [Google Scholar] 38. Юн СС, Чанг Д.И., Чанг KC. Острый смертельный инсульт сразу после инъекции собственного жира в лицо. Неврология. 2003; 61: 1151–2. [PubMed] [Google Scholar] 39. Векслер П. Настоящее и будущее. Сан-Франциско, Калифорния: Ежегодное собрание Американской академии дерматологии; 2000. Март, Увеличение тканей. [Google Scholar] 40. Coleman SR. Предотвращение артериальной окклюзии из-за введения филлеров мягких тканей.Эстет Сург Дж. 2002; 22: 555–7. [PubMed] [Google Scholar] 41. Ли DH, Ян Х.Н., Ким Дж.С., Шин К.Х. Внезапная односторонняя потеря зрения и инфаркт мозга после инъекции собственного жира в носогубную борозду. Br J Ophthalmol. 1996; 80: 1026–7. [Бесплатная статья PMC] [PubMed] [Google Scholar] 42. Миллер Дж. Дж., Попп Дж. К. Гипертрофия жира после пересадки собственного жира. Ophthal Plast Reconstr Surg. 2002; 18: 228–31. [PubMed] [Google Scholar] 43. Хар-Шай Й., Линденбаум Э., Бен-Ицхак О., Хиршовиц Б. Формирование больших липонекротических псевдокист после увеличения щек с помощью инъекции жира.Эстетическая Пласт Сург. 1996; 20: 417–9. [PubMed] [Google Scholar] 44. Канчвала СК, Глатт Б.С., Конант Э.Ф., Баки Л.П. Аутологичная пересадка жира на реконструированную грудь: лечение приобретенных деформаций контура. Plast Reconstr Surg. 2009; 124: 409–18. [PubMed] [Google Scholar] 45. Khouri R, Del Vecchio D. Реконструкция и увеличение груди с использованием предварительного расширения и трансплантации аутологичного жира. Clin Plast Surg. 2009; 36: 269–80. viii. [PubMed] [Google Scholar]Ремонт слезных протоков — Центральный парк Южного Нью-Йорка, Нью-Йорк: Hudson Face & Eye
РАЗРЫВ И СЛЕДНАЯ СИСТЕМА (СЛЕЗНЫЙ ПРОВОД)
Слезы образуются множеством желез на глазу, краю века и слезной железе.Слезы покрывают глаз пленкой, защищая его и обеспечивая питание. Для поддержания равновесия производимые слезы непрерывно отводятся через слезные каналы. Каналы позволяют слезам вытекать из внутренних уголков век в нос. Функциональный слезный проток — это причина, по которой вам нужно сморкаться, когда вы плачете: слезы текут в нос, и он становится текучим.
Чрезмерное слезотечение — очень распространенная проблема и может быть вызвана одной из следующих причин:
Сухость — Избыточное слезотечение часто бывает рефлекторным слезотечением из-за сухости и раздражения глаз.. Лечение синдрома сухого глаза, иногда просто с помощью искусственной слезы, остановит рефлекторное слезотечение.
Закупорка слезной дренажной системы — Когда какая-либо часть слезной дренажной системы заблокирована или сужена, слезы поднимаются вверх в глазах и текут на щеку. Представьте свой глаз как ванну, в которой постоянно работает кран. Закупорка дренажной системы слезы подобна закупорке дренажа.
Неправильное положение века — если устье слезного протока, расположенное на внутреннем углу века, повернуто внутрь или наружу, слезы могут не попасть в проток и могут перетекать через край века.
ЛЕЧЕНИЕ РАЗРЫВА
Если слезотечение вызвано рефлексивными слезами из-за сухости глаз, может помочь смазка глаз. В отверстие слезных протоков (так называемая точка) можно вставить заглушки, чтобы дольше удерживать слезы на глазах и способствовать смазыванию.
Обработка для устранения закупорки воздуховода настраивается в зависимости от местоположения и характера закупорки.
Если слезотечение вызвано неправильным положением века, может помочь смещение века.
Если разрыв происходит из-за сужения отверстий слезного протока (называемого точкой или канальцем), проблему может решить хирургическое увеличение точки и установка силиконовой трубки.Трубка помещается в проток для растяжения, чтобы улучшить открытие и предотвратить повторное закрытие точки, позволяя слезам стекать.
Чаще слезоточивость возникает из-за полной непроходимости дренажной системы, называемой носослезным протоком (часть слезного протока, расположенная в носу). Лечение этой проблемы включает в себя хирургическое вмешательство в обход закупорки путем создания нового отверстия, которое соединяет систему отвода слезы с носом.
Эта операция называется дакриоцисториностомией или DCR.Наш врач выполняет операцию DCR эндоскопически, поэтому видимых рубцов нет. Эндоскопическая ДКР имеет отличные показатели успеха — слезотечение разрешается у 90-95% пациентов после этой операции.
В редких случаях слезотечение вызвано полной закупоркой канальцев (часть слезного протока на веке). В этом случае всю дренажную систему необходимо обвести новым отверстием. Новое отверстие создается путем хирургического введения небольшой стеклянной трубки, называемой трубкой Джонса, в угол века, которая позволяет слезам стекать прямо в нос.
Эта процедура называется конъюнктивориностомией (CDCR). CDCR с установкой трубки Джонса выполняется только в том случае, если другие хирургические варианты невозможны.
Риноспоридиоз слезного мешка
Введение
Риноспоридиоз — хроническое гранулематозное заболевание, поражающее в первую очередь слизистую оболочку. Вызывается Rhinosporidium seeberi . [1] Ранее считалось, что это грибок, а теперь считается, что это редкий водный протистан-паразит.Риноспоридиоз является эндемическим заболеванием в Южной Индии, Шри-Ланке, Южной Америке и Африке. Наиболее частый путь передачи — контакт с возбудителем при купании в бассейнах со стоячей водой. Обычно он представляет собой розоватую массу в носу, носоглотке, ротоглотке, конъюнктиве, прямой кишке и наружных половых органах с симптомами, зависящими от локализации. Изолированное поражение слезного мешка встречается очень редко. Основа лечения — хирургическое удаление. Авторы представляют случай изолированного риноспоридиоза слезного мешка с его хирургическим лечением.Пациент, участвовавший в этой статье, согласился опубликовать свои фотографии лица и подписал форму согласия.
История болезни
Мужчина 20 лет обратился с опухолью в области медиального угла глазной щели левого глаза. У него были эпифора в течение 6 месяцев до обращения. В анамнезе не было боли, травм, кровотечений, лихорадки или заложенности носа. При осмотре его общее состояние было хорошим. Был мягкий, безболезненный, диффузный отек размером 4 см × 2 см над медиальным уголком глаза левого глаза.Проведено спринцевание слезной системы, что выявило закупорку слезного мешка. Остаток окулярного осмотра был нормальным. Носовая эндоскопия и осмотр ротоглотки в норме. Стандартные гематологические исследования были нормальными. Последовательные аксиальные срезы придаточных пазух носа были выполнены с помощью компьютерной томографии (КТ). Многоплоскостные реконструкции изображений также изучались в дополнение к скрининговому ультразвуковому исследованию (УЗИ). Четко выраженное поражение мягких тканей размером 20 мм × 15 мм было отмечено в подкожной плоскости в области медиального угла глазной щели левого глаза на уровне носослезного мешка.Поражение распространилось на верхнюю часть носослезного протока. Повреждение было гиперплотным со средним ослаблением КТ 48 единиц Хаунсфилда (HU) [Рисунки 1 и 2].
Рис. 1. Корональный разрез ПНС компьютерной томографии, показывающий диффузное набухание над левым медиальным уголком глаза и дном орбиты (указано стрелкой). КТ: компьютерная томография, ПНС: нос и придаточные пазухи
Рис. 2. Осевой разрез ПНС компьютерной томографии, показывающий диффузное опухание над левым медиальным уголком глаза и дном орбиты (указано стрелкой).КТ: компьютерная томография, ПНС: нос и придаточные пазухи
Скрининговое УЗИ показало множественные аномальные сосуды с сильно гиперэхогенным поражением сосудов. Все придаточные пазухи носа в норме. Был поставлен предварительный диагноз сосудистой мальформации и запланировано иссечение под общим наркозом.
Двухпроцентный ксилокаин с адреналином проник в область медиального угла глазной щели левого глаза. Над медиальным уголком глазной щели левого глаза делали эллиптический разрез до инфраорбитальной области.Образование было вырезано в подкожной плоскости и, как было отмечено, возникло из слезного мешка. Масса была мягкой по консистенции, сильно сосудистой и неровной формы. При вскрытии мешок сохранить не удалось. Просверливали слезную кость и вводили силастиковые трубки от слезной точки к носовой полости для поддержания слезного кровотока. Медиальный угол глазной щели восстановлен, рана послойно ушита. Ткань отправили на гистопатологию [Рисунки 3-5].
Рисунок 3.Предоперационная фотография, показывающая набухание медиального угла глазной щели
Рис. 4. Интраоперационная фотография, показывающая полное иссечение и внешний DCR с силиконовыми трубками на месте. DCR: дакриоцисториностомия
Рис. 5. Образец полного иссечения
Патологические срезы показали фрагменты полиповидной ткани, выстланные гиперпластической плоской слизистой оболочкой и слизистой оболочкой дыхательных путей. Нижележащая строма показала круглые грибковые спорангии разного размера, выстланные утолщенной стенкой и множеством мелких внутрипросветных спор.Окружающие ткани показали образование гранулемы и инфильтрацию лимфоцитами, плазматическими клетками и эозинофилами. Диагноз: риноспоридиоз слезного мешка [Рисунки 6 и 7].
Рисунок 6. Послеоперационная фотография после полного заживления (через три месяца после операции)
Рисунок 7. Окраска гематоксилином и эозином показывает споры разного размера со спорангиями в просвете
Пациент лечился диаминодифенилсульфоном (дапсон) 100 мг / день в послеоперационном периоде в течение одного месяца.Рецидива не было, разрез зажил хорошо с минимальным рубцеванием [Рисунок 8].
Рис. 8. Окрашивание периодической кислотой по Шиффу, выделяющее стенку спор
Обсуждение
Риноспоридиоз был впервые описан в 1900 году Гильермо Сибером, который лечил 19-летнего сельскохозяйственного рабочего в Аргентине, у которого дыхание было нарушено из-за образования носа. Эшворт описал жизненный цикл организма в 1923 году, заметив его сходство с жизненным циклом грибов и переименовав его в R.Зеебери . [1] Недавно анализ гена 18S рибосомальной рибонуклеиновой кислоты классифицировал его как протистан-паразита и включил его в новый класс mesomycetozoea . [2] Этот микроорганизм распространен в Южной Индии, Шри-Ланке и Юго-Восточной Азии, хотя случаи были зарегистрированы в Южной Америке, Африке и Соединенных Штатах. Наиболее распространенная возрастная группа — 15-40 лет с преобладанием мужчин. Нос и носоглотка поражаются в 70% случаев, конъюнктива век и связанные с ними структуры поражаются в 15% случаев. [3] Рот, верхние дыхательные пути и глаза также могут быть очагами заболевания. Также описаны дополнительные участки, включая кожу, ухо, гортань, трахею, бронхи, гениталии (влагалище, уретра полового члена или наружный канал и мошонка) и прямую кишку. [4,5] Редко сообщалось о вовлечении глубоких органов в системное заболевание.
Риноспоридиоз обычно проявляется полипами на сидячей или ножковидной основе, которые иногда окружены беловатыми спорами. Симптомы будут зависеть от пораженного участка.Назальные симптомы включают заложенность носа, постназальное выделение и кровотечение. Глазные симптомы включают покраснение конъюнктивы, зуд, эпифору и светобоязнь. Когда поражен только слезный мешок, он может проявляться в виде небольшой изолированной и безболезненной припухлости над медиальным уголком глаза. Причины распространения инфекции неясны и могут возникать вторично по отношению к местной инокуляции после травмы, которая прогрессирует с локальной репликацией организма и связанным с ним гиперпластическим ростом ткани хозяина и локализованным иммунным ответом.Риноспоридиоз носа и слизистых оболочек обычно распространяется при купании в стоячей пресной воде прудов, озер или рек, тогда как глазной риноспоридиоз распространяется через пыль или воздух. [5] В случаях, когда поражен только слезный мешок, считается, что инфекция достигает мешка из носа или глаза через слезные каналы, не затрагивая нос или конъюнктиву.
КТ и магнитно-резонансная томография могут помочь в диагностике и определении степени заболевания, давая от умеренного до интенсивного улучшения контрастных исследований. [6] Однако для окончательного диагноза требуется микроскопия биоптата. Спорангии овальной формы, содержащие сотни эндоспор, легко идентифицируются под микроскопом. Пятна от грибков, включая метенамин серебра Гомори, шиффинную кислоту и хлорид калия, также помогают в диагностике. Серологические тесты, такие как иммуноферментный анализ, используются для эпидемиологических исследований. [7] Дифференциальный диагноз включает аккуминатную кондилому и гемангиому.Хотя риноспоридиоз, как правило, нельзя лечить одними только лекарствами, некоторые исследования показали успешное лечение с помощью длительного курса дапсона. [8] Хирургическое иссечение с электрокоагуляцией основания поражения теперь, по-видимому, является методом выбора для минимизации риска рецидива. Послеоперационное лечение дапсоном также предотвращает рецидив, который может иметь осложнения, включая опасное для жизни распространение и местную вторичную бактериальную инфекцию.
В заключение, хотя риноспоридиоз является заболеванием слизистой оболочки, он может поражать изолированные более глубокие структуры, включая слезный мешок, и его следует проводить как часть дифференциальной диагностики для всех случаев патологии слезного мешка.В основном это осуществляется хирургическим вмешательством, хотя трансназальное эндоскопическое удаление с дакриоцисториностомией можно попробовать в случаях с ограниченным поражением мешка. Однако для установления эффективности необходимы дополнительные исследования эндоскопического иссечения. Послеоперационное лечение дапсоном может помочь предотвратить рецидив. Необходимо наблюдение, поскольку рецидивы очень распространены.
Заявление о согласии пациента
Авторы подтверждают, что они получили все соответствующие формы согласия пациента.В той форме, в которой пациенты дали / дали свое согласие на публикацию его изображений и другой клинической информации в журнале. Пациенты понимают, что их имена и инициалы не будут опубликованы, и будут предприняты соответствующие усилия, чтобы скрыть их личность, но анонимность не может быть гарантирована.
Финансовая поддержка и спонсорство
Нет.
Конфликт интересов
Конфликта интересов нет.
Новая методика коррекции подглазничной борозды с использованием множественной перекрученной полидиоксаноновой нити — Ли — 2020 — Журнал косметической дерматологии
Фон
Подглазничную борозду можно исправить с помощью нижней блефаропластики, трансплантации микрожиров и инъекции филлера в мягкие ткани.Недавно были разработаны множественные скрученные полидиоксаноновые нити для омоложения лица.
Объектив
Это исследование было направлено на изучение эффективности и связанных рисков использования новых синтетических нитей для коррекции подглазничной борозды.
Методы
С марта 2018 г. по июнь 2019 г. 40 пациентам (средний возраст: 43,4 года; диапазон: 25-56 лет) было выполнено чрескожное введение множественной перекрученной нити для исправления подглазничной борозды.Вдоль подглазничной борозды с каждой стороны вводили по три нити. Результаты оценивались на основе сравнения результатов, полученных до и после процедуры. Баллы по шкале Бартона и Глобальной шкале эстетического улучшения оценивали два врача. Удовлетворенность пациентов эстетическим результатом процедуры оценивалась в конце процедуры и через 3 месяца. Ультрасонографическая оценка была проведена, чтобы подтвердить, что нити были правильно размещены. Анатомический слой, в который были помещены нити, оценивали при исследовании трупа.
Результаты
Средняя оценка по шкале Бартона значительно улучшилась ( P <0,001) без снижения в течение 12-недельного периода. Улучшение было обнаружено у всех пациентов, получивших оценку> 2 («улучшение»). Более 77,5% пациентов были удовлетворены результатами, а остальные пациенты сообщили о некоторой степени коррекции с небольшим удовлетворением.
Выводы
Полученные данные указывают на преимущества введения множественной скрученной полидиоксаноновой нити при лечении пациентов с подглазничной бороздой без выступа перегородки.Эта оценка не вызвала серьезных проблем с безопасностью.
.
 Для пластики этой зоны подготавливается биоимплантат с 40 % плазмы, обогащенной тромбоцитами, и 60 % жировых клеток
Для пластики этой зоны подготавливается биоимплантат с 40 % плазмы, обогащенной тромбоцитами, и 60 % жировых клеток

 Для коррекции век жир берется из пупочной области на животе в небольшом количестве (10-20 мл.). Так как он наиболее богат гормонами.
Для коррекции век жир берется из пупочной области на животе в небольшом количестве (10-20 мл.). Так как он наиболее богат гормонами.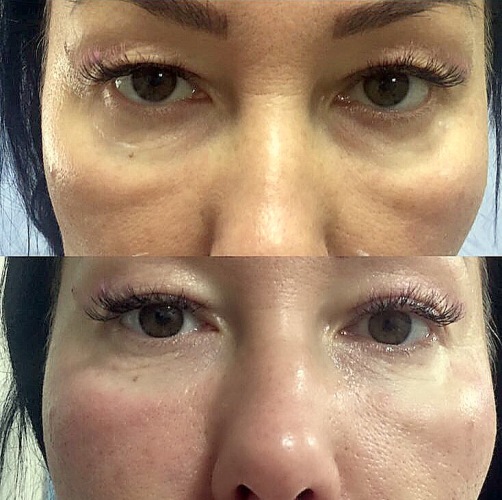 Для уменьшения жировой прослойки грыжи нижнего века использовались различные методы, одна из которых — нижняя чрезконъюнктивальная блефаропластика. В настоящее время это предпочтительный метод лечения жировой грыжи нижнего века с явно лучшим ответом, чем традиционные методы.
Для уменьшения жировой прослойки грыжи нижнего века использовались различные методы, одна из которых — нижняя чрезконъюнктивальная блефаропластика. В настоящее время это предпочтительный метод лечения жировой грыжи нижнего века с явно лучшим ответом, чем традиционные методы.
 Во время репозиции жировой ткани слезная впадина четко разграничивается перед операцией.
Во время репозиции жировой ткани слезная впадина четко разграничивается перед операцией.


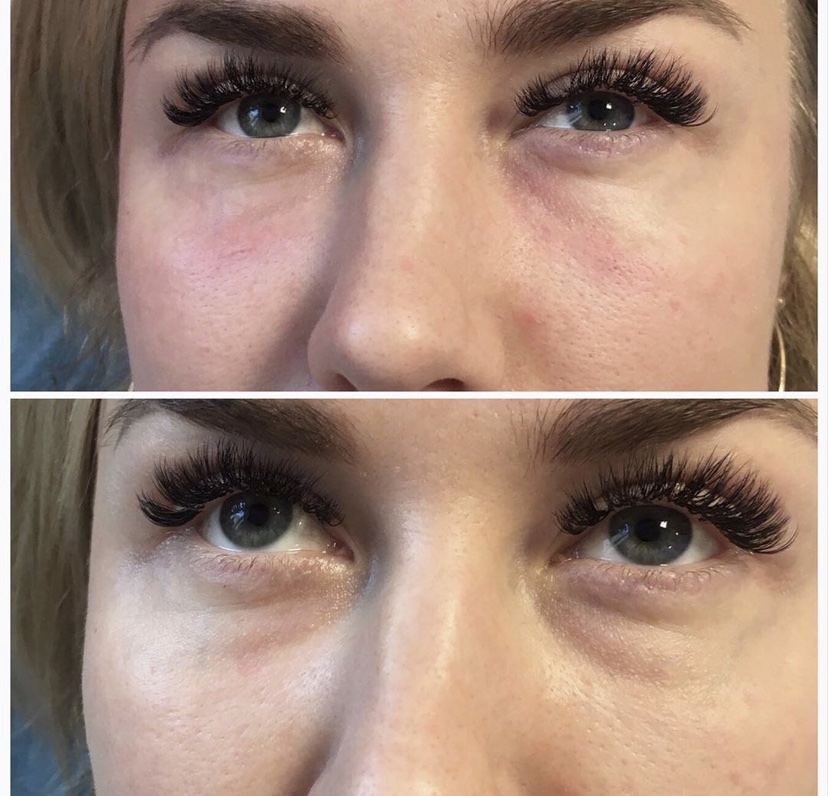 Длина этого инструмента должна составлять от 5 см до 9 см при использовании на лице. Выбор этого инструмента, включая размер и длину, во многом зависит от области реципиента трансплантата, а также от опыта и удобства хирурга.
Длина этого инструмента должна составлять от 5 см до 9 см при использовании на лице. Выбор этого инструмента, включая размер и длину, во многом зависит от области реципиента трансплантата, а также от опыта и удобства хирурга. см с абсорбирующим материалом (например, марлей) для впитывания надосадочного масла в наличии)
см с абсорбирующим материалом (например, марлей) для впитывания надосадочного масла в наличии)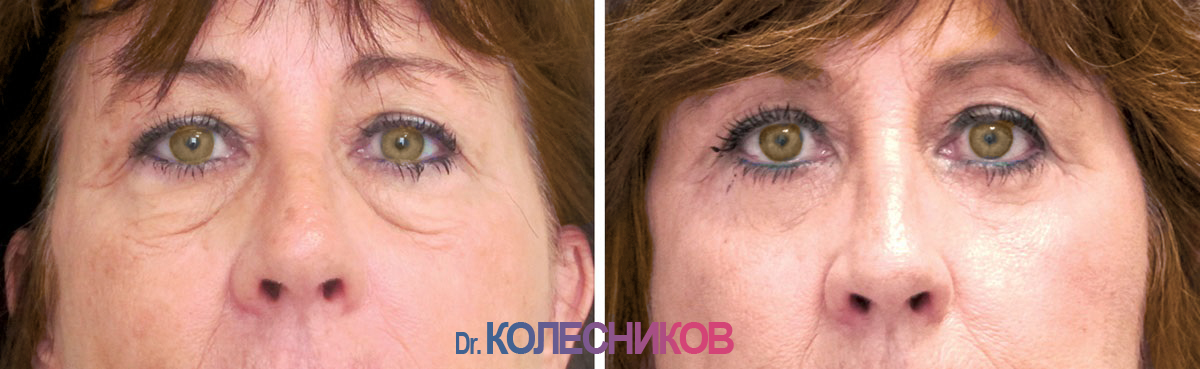 Сильно полые виски могут потребовать от 8 до 15 мл жира.
Сильно полые виски могут потребовать от 8 до 15 мл жира.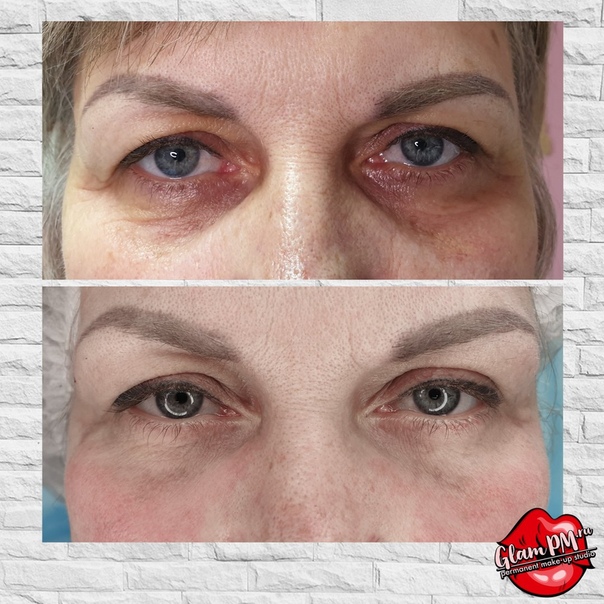
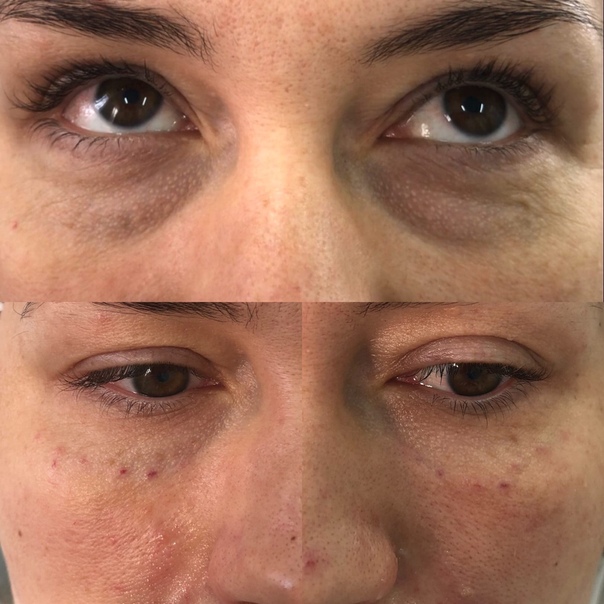 Часто требуются два разреза, в том числе один латеральнее средней носогубной складки, а другой — латеральнее скуловой дуги. Всегда отмечайте расположение подглазничного нерва примерно на 1 см ниже края глазницы по средней линии зрачка, чтобы избежать прямого повреждения нерва. Также рассмотрите возможность заполнения области перед ухом (боковой отсек щеки), чтобы лицо не выглядело слишком полным.
Часто требуются два разреза, в том числе один латеральнее средней носогубной складки, а другой — латеральнее скуловой дуги. Всегда отмечайте расположение подглазничного нерва примерно на 1 см ниже края глазницы по средней линии зрачка, чтобы избежать прямого повреждения нерва. Также рассмотрите возможность заполнения области перед ухом (боковой отсек щеки), чтобы лицо не выглядело слишком полным.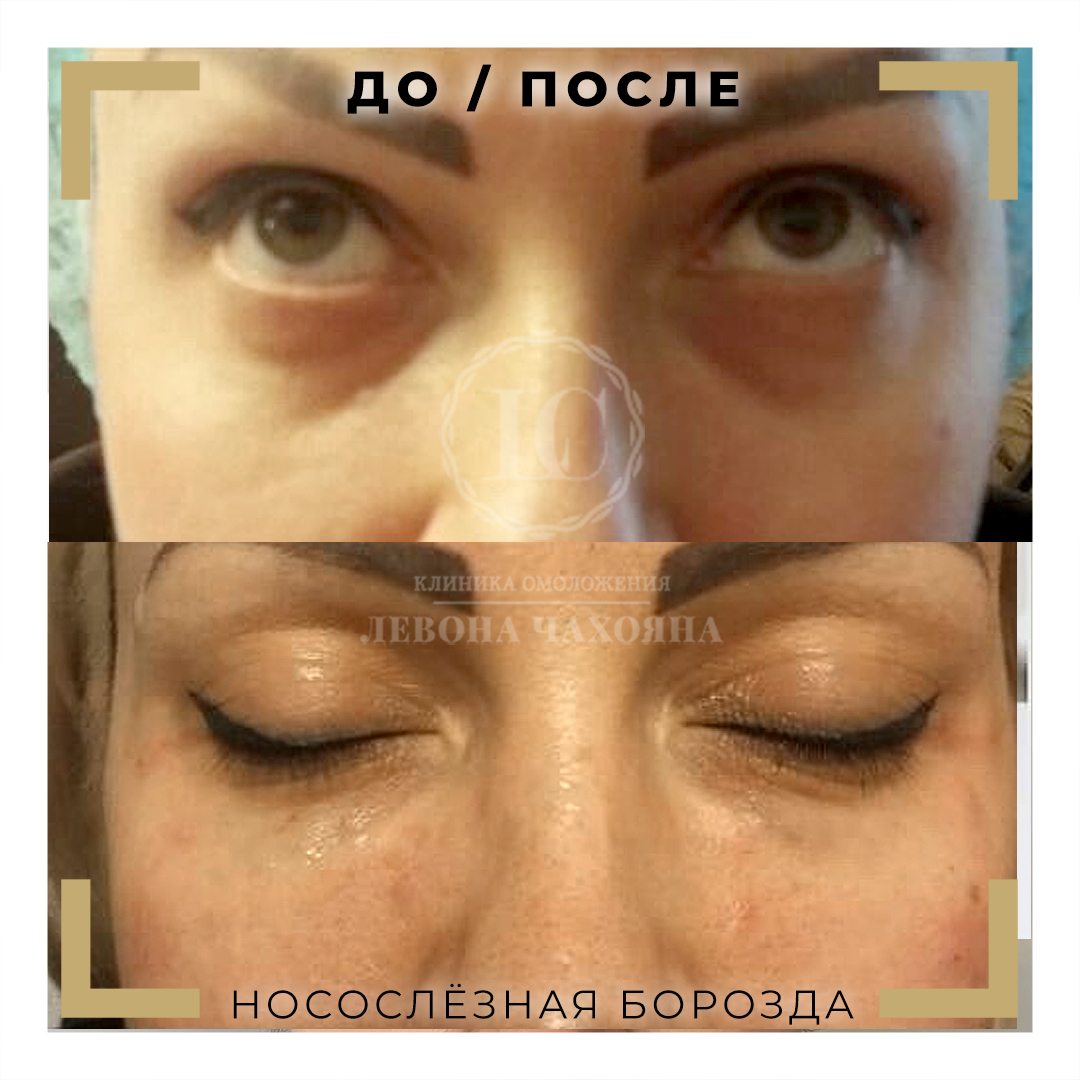 После этого жир помещается веером сбоку и снизу, стараясь не повредить лицевую артерию, пересекающую нижнюю челюсть, перед жевательной подушечкой, в лицевой вырезе.
После этого жир помещается веером сбоку и снизу, стараясь не повредить лицевую артерию, пересекающую нижнюю челюсть, перед жевательной подушечкой, в лицевой вырезе.
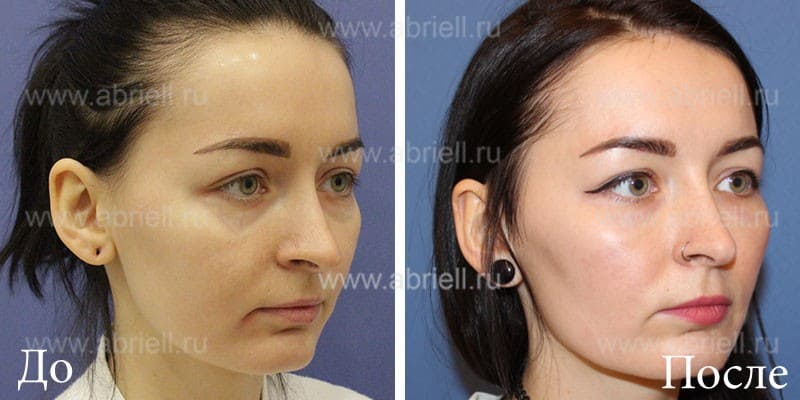
 Новое понимание конкретных анатомических целей у стареющего лица применительно к инъекционным препаратам: поверхностные и глубокие жировые отложения — развивающаяся цель для увеличения лица в зависимости от места. Plast Reconstr Surg. 2015 Ноябрь; 136 (5 доп.): 49С-55С. [PubMed: 26441111]
Новое понимание конкретных анатомических целей у стареющего лица применительно к инъекционным препаратам: поверхностные и глубокие жировые отложения — развивающаяся цель для увеличения лица в зависимости от места. Plast Reconstr Surg. 2015 Ноябрь; 136 (5 доп.): 49С-55С. [PubMed: 26441111]
 Atlas Oral Maxillofac Surg Clin North Am.2018 Март; 26 (1): 15-23. [PubMed: 29362067]
Atlas Oral Maxillofac Surg Clin North Am.2018 Март; 26 (1): 15-23. [PubMed: 29362067]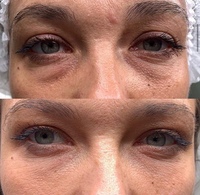 , Пятковски А., Матийссен И., ван дер Хюльст Р. Эффективность и безопасность аутотрансфера в реконструктивной хирургии лица: Систематический обзор и метаанализ.JAMA Facial Plast Surg. 2018 сен 01; 20 (5): 351-360. [Бесплатная статья PMC: PMC5876814] [PubMed: 29596574]
, Пятковски А., Матийссен И., ван дер Хюльст Р. Эффективность и безопасность аутотрансфера в реконструктивной хирургии лица: Систематический обзор и метаанализ.JAMA Facial Plast Surg. 2018 сен 01; 20 (5): 351-360. [Бесплатная статья PMC: PMC5876814] [PubMed: 29596574]